Научные рекомендации Американской Ассоциации сердца (American Heart Association) май 2015 г.
Одобрено Всемирной Федерацией сердца (World Heart Federation)
Майкл Х. Gewitz, доктор медицинских наук, FAHA, сопредседатель; Роберт С. Балтимор, MD, сопредседатель; Ллойд Ю. Тани, доктор медицинских наук, FAHA; Крейг А. Соболь, доктор медицинских наук, FAHA; Стэнфорд т. Шульман, доктор медицинских наук; Джонатан Carapetis, магистр; Бо Remenyi, магистр; Кэтрин А. Taubert, Доктор PhD, FAHA;Энн Ф. Болджер, д. м. н., FAHA; ли Бирман, доктор медицинских наук; Бонгани М. Mayosi, производящих; Андреа Битон, д. м. н., Natesa г. Пандиана, д. м. н.; Эдвард л. Каплан, д. м. н., FAHA; от имени американской Ассоциации сердца, Комитета по Ревматической лихорадке, эндокардиту, и болезнь Кавасаки Совета по сердечнососудистым заболеваниям детей и подростков.
Введение
Острая ревматическая лихорадка(ОРЛ) продолжает оставаться серьезной медицинской проблемой для большинства населения мира, несмотря на снижение заболеваемости в Европе и Северной Америке. Цель этого заявления заключается в рассмотрении исторических критериев Джонса для диагностики ОРЛ в контексте современной эпидемиологии заболевания и их обновления с учетом последних доказательств опирающихся на использование Допплер-эхокардиографии в диагностике кардита, как одного из основных её проявлений. Этот пересмотр критериев Джонса приводит их в соответствие с другими международными руководящими принципами по диагностике ОРЛ путем определения групп высокого риска, с учетом вариабельности клинической картины в этой популяции, опираясь на Допплер-эхокардиографию как инструмент диагностики поражения сердца.
Распространенность ОРЛ в Европе и Северной Америке за последние 4 – 6 десятилетий значительно сократилось. Но ОРЛ продолжает оставаться одной из самых важных причин сердечно-сосудистой заболеваемости и смертности среди социально и экономически неблагополучных групп населения во всем мире, особенно в развивающихся странах, где проживает большинство мирового населения. Показатели заболеваемости в этих странах до сих пор достигают уровня эпидемии. Критерии Джонса используются для руководства в диагностике ОРЛ с 1944 года, последний раз пересматривались Американской Ассоциации сердца (AHA) в 1992. Они были вновь подтверждены в принципе рабочей группой AHA в 2003 как исторический клинический стандарт для установления диагноза ОРЛ. Одной из причин пересмотра традиционных критериев Джонса явилось бурное развитие в течении последних 2 десятилетий ЭхоКГ в том числе Допплер-ЭхоКГ и цветового картирования потоков крови. В таблице 1 указываются уровни доказательности различных критериев.
Таблица 1. Применение классификации рекомендаций и уровней доказательств
 A recommendation with Level of Evidence B or C does not imply that the recommendation is weak. Many important clinical
questions addressed in the guidelines do not lend themselves to clinical trials. Although randomized trials are unavailable, there may be a very clear clinical consensus that a particular test or therapy is useful or effective.
*Data available from clinical trials or registries about the usefulness/efficacy in different subpopulations, such as sex, age, history of diabetes, history of prior myocardial infarction, history of heart failure, and prior aspirin use.
Примечание. *Данных, полученных из клинических исследований или реестров о пользе/эффективности в различных подгруппах населения, по таким как пол, возраст, история диабета, история перенесших инфаркт миокарда, имевших в анамнезе сердечную недостаточность, применявших аспирин.
A recommendation with Level of Evidence B or C does not imply that the recommendation is weak. Many important clinical
questions addressed in the guidelines do not lend themselves to clinical trials. Although randomized trials are unavailable, there may be a very clear clinical consensus that a particular test or therapy is useful or effective.
*Data available from clinical trials or registries about the usefulness/efficacy in different subpopulations, such as sex, age, history of diabetes, history of prior myocardial infarction, history of heart failure, and prior aspirin use.
Примечание. *Данных, полученных из клинических исследований или реестров о пользе/эффективности в различных подгруппах населения, по таким как пол, возраст, история диабета, история перенесших инфаркт миокарда, имевших в анамнезе сердечную недостаточность, применявших аспирин.
Рекомендации уровень доказательности B или C не означает, что рекомендация является слабой. Многие важные клинические вопросы, рассматриваемые в данном руководстве, не поддаются клинических испытаний. Хотя рандомизированные исследования по ним отсутствуют, но через клинический консенсус, может быть достигнуто мнение относительно того, что определенный тест или терапия является полезной и эффективной.
КРАТКАЯ ЭПИДЕМИОЛОГИЯ ОРЛ
В 20 веке ХРБС стала превалировать над ОРЛ в Америке, Европе и других развитых странах. Это связано с изменением общей гигиены, успехами антибиотикотерапии, улучшением медицинской помощи и другими социальными и экономическими переменами. Изменилась и эпидемиология самого Стрептококка А. Но даже в развитых странах продолжают регистрироваться случаи ОРЛ, но основная масса заболевших находится в бедных и развивающихся странах. В развитых странах регистрируются периодические подъемы заболеваемости. Так в Новой Зеландии заболеваемость ОРЛ за последние 2 десятилетия выросла на 55%. Но самые высокие показатели в мире ОРЛ отмечены в Австралии среди детей от 5-14 лет. Произошел рост заболеваемости ОРЛ с 153 до 380 случаев на 100 тыс. населения. Глобальная распространенность ОРЛ диспропорциональна, от полного исчезновения, до эпидемии в социально неблагополучных странах или спорадических вспышек на отдельных континентах. В связи с изменением эпидемиологии заболевания и влиянием большого количества факторов, диагностические критерии уже не могут быть одинаковыми для всех популяционных групп, географических регионов и групп риска.
Соображения по эпидемиологии ОРЛ
- Целесообразно считать низким риск развития ОРЛ для отдельных лиц входящих в популяцию населения с низким риском ОРЛ. (Класс IIa; уровень доказательности С).
- Риск ОРЛ считается низким при заболеваемости <2 на 100 000 детей школьного возраста (обычно 5-14 лет) в год или для всех возрастных групп ≤1 на 1000 населения в год (класс IIa; уровень доказательности С).
- Дети с неясным диагнозом из популяций с низким риском ОРЛ относятся к группе высокого риска даже в рамках своей популяции (класс I; уровень доказательности С).
Клинические проявления ОРЛ
В целом, клиническая картина ОРЛ в странах как с низким и средним уровнем доходов схожа со странами с высоким уровнем дохода. Повсеместно, наиболее распространенным основным проявлением во время первого эпизода ОРЛ (“основной критерий” диагностики) остаются кардит (50%-70%) и артрит (35%-66%). затем следует хорея (10%-30%), которая продемонстрировала преобладание у женщин, а затем подкожные узелки (0%-10%) и кольцевидная эритема(<6%), которые встречаются гораздо реже, но весьма специфичны для ОРЛ. Несмотря на специфичность каждого из классических критериев, последние данные показали возможность существенной вариабельностью проявлений ОРЛ в конкретных обстоятельствах и группах населения. Например, в группах очень высокого риска, таких как коренное население Австралии, имеется вариабильность типичных проявлений критериев Джонса , а именно дебют с с асептического моноартрита , полиартралгий, и субфебрильной лихорадки.
Кардит: диагностика в эпоху широкой доступности эхокардиографии
Классически, как описано в критериях Джонса (пересмотр 1992), кардит является основным проявлением ОРЛ. Клинический диагноз основан на аускультации характерных шумов регургитации , которые указывают на поражение митрального или аортального клапана изолированно или совместно. Таким образом, хотя кардит при ОРЛ часть панкардита с поражением эндокарда, миокарда и перикарда, вальвулит является наиболее постоянной чертой ОРЛ. Изолированный перикардит или миокардит ревматического происхождения встречаются редко. Клинический кардит остается общепризнанным в качестве основных проявлений во всех группах населения. Кроме того, в нашу эпоху, когда клинические навыки аускультации сердца снижаются, напротив надежное УЗИ широко доступно для диагностики кардита. Понятие субклинического кардита стало включаться в национальные рекомендации различных стран и консенсусные заявления в качестве большого критерия ОРЛ (таблица 2).
Table 2. Evolving Role of Echocardiography in the Diagnosis of ARF
| |
|
Perform Echo |
|
Use Echo |
| |
|
in All Confirmed |
Perform |
to Confirm |
| |
|
Cases of ARF |
Echo in All |
Carditis as |
| |
|
Without |
Suspected |
Major Criterion |
| |
|
Clinical |
Cases of |
in Absence of |
| Year |
Guidelines |
Carditis? |
ARF? |
Murmur? |
| |
|
|
|
|
| 1992 |
Jones criteria 19922 |
No |
No |
No |
| 2000 |
Jones Criteria |
No |
No |
No |
| |
Workshop3 |
|
|
|
| 2001 |
WHO guidelines49 |
Yes |
No |
No |
| 2008 |
Indian Working |
Yes* |
No |
No |
| |
Group50 |
|
|
|
| 2008 |
New Zealand |
Yes† |
Yes‡ |
Yes§ |
| |
guidelines5 |
|
|
|
| 2012 |
Australian guidelines4 |
Yes║ |
Yes¶ |
Yes# |
Диагноз субклинического кардита исключительно устанавливается когда аускультативно классической дисфункции клапанного аппарата нет или её не удается распознать , а эхокардиография/Допплер исследования показывают признаки митрального или аортального вальвулита (valvulitis).
Распространенность субклинического кардита колеблется от 0% (1 исследование) до 53% по данным 23 исследований. В среднем считается , что субклинический кардит имеет место в 44,7% случаев ОРЛ.
Возможности УЗИ исследования при ревматическом вальвулите
Табл 3. Допплер при ревматическом вальвулите
Патологическая митральная регургитация (наличие всех 4 критериев)
Наблюдается как минимум при двух позициях
Длина турбулентного потока≥ 2 см как минимум в одной позиции
Пиковый скорость потока ≥3м/сек
Пансистолический турбулентный поток как минимум при 1 сокращении
Патологическая аортальная регургитация (наличие все 4 критериев)
Наблюдается как минимум из двух позиций
Длина турбулентного потока≥ 1 см как минимум при 1 сокращении
Пиковая скорость потока ≥3м/сек
Пандиастолический турбулентный поток как минимум при 1 сокращении
Table 3. Doppler Findings in Rheumatic Valvulitis
Pathological mitral regurgitation (all 4 criteria met)
Jet length ≥2 cm in at least 1 view
- Peak velocity >3 m/s
- Pansystolic jet in at least 1 envelope Pathological aortic regurgitation (all 4 criteria met)
- Seen in at least 2 views
Jet length ≥1 cm in at least 1 view
- Peak velocity >3 m/s
- Pan diastolic jet in at least 1 envelope
Loading conditions should be accounted for at time of echocardiography/ Doppler assessment (see the section Differential Diagnosis of ARF for a full discussion). This table reflects an amalgam of the findings from the references listed in Table 5 and other guideline statements
4,5 and also resembles findings described in rheumatic heart disease.
51
Табл 4. Морфологические находки при эхокардиографии ревматического вальвулита
Остро возникшие изменения митрального клапана
Расширение (митрального) кольца
Удлинение хорд
Разрыв хорд в результате молотящей створки с сильной митральной регургитацией
Передний ( или менее часто задний) пролапс митрального клапана
Жесткость /шаровидность митрального клапана
Хронические изменения митрального клапана, встречающиеся при остром кардите
Слабость митрального клапана
Утолщение или сращение створок и хорд
Сужение митрального клапана
Движение обезвествления (П-образное)
Изменения аортального клапана при остром или хроническом кардите
Неравномерный или фокальный пролапс
Утолщение и дефект кооптации
Ограничение движения створок клапанов
Пролапс клапана
Table 4. Morphological Findings on Echocardiogram in
Rheumatic Valvulitis
Acute mitral valve changes
Annular dilation
Chordal elongation
Chordal rupture resulting in flail leaflet with severe mitral regurgitation
Anterior (or less commonly posterior) leaflet tip prolapse
Beading/nodularity of leaflet tips
Chronic mitral valve changes: not seen in acute carditis
Leaflet thickening
Chordal thickening and fusion
Restricted leaflet motion
Calcification
Aortic valve changes in either acute or chronic carditis
Irregular or focal leaflet thickening
Coaptation defect
Restricted leaflet motion
Leaflet prolapse
On occasion, particularly early in the course of acute rheumatic fever, mitral
or aortic valve morphology may be normal on echocardiogram while Doppler
shows regurgitation, as defined in Table 3. These findings can also be seen in
Соображения по УЗИ при ОРЛ
- Эхокардиография с Допплером должна применяться во всех случаях установленной или подозреваемой ОРЛ (Класс 1. Уровень доказательности В)
- Логично выполнять серию эхокардиографий/допплер исследований у пациента с диагносцированной или подозреваемой ОРЛ даже если это документально не отражено в диагнозе (Класс IIa. Уровень доказательности B)
- Эхокардиография/допплер исследования должны проводиться (ориентируюсь на критерии табл 2 и 3), когда кардит присутствует , но в отсутствии аускультативных данных, особенно в популяциях высокого риска или в случаях подозрения на ОРЛ (Класс I. Уровень доказательности B)
- Эхокардиография/допплер находки не соответствующие кардиту должны исключать его диагноз у пациентов с сердечными шумами (Класс I. Уровень доказательности B)
Артрит
В соответствии критериями Джонса 1992 г, артрит при ОРЛ, это мигрирующий полиартрит, с преимущественным поражением крупных суставов, включая колени, щиколотки, локти, запястья. Быстрое улучшение отмечается после приема салицилатов и НПВП. В тоже время начало лечения до установления диагноза может «смазать» развитие классического мигрирующего полиартрита. Длительность артрита, даже без лечения, продолжается ≈ 4 недели. Длительной дефигурации суставов не отмечается. Вовлечение мелких суставов рук и ног, спины при ОРЛ встречается очень редко. Кроме того, пациенты угрожаемые по ОРЛ, предрасположены к различным инфекционным или воспалительным болезням , сопровождающиеся артритами или артралгиями. В каждом случае должен проводиться «активный» дифференциальный диагноз суставного синдрома, ориентируясь на дифференциальный ряд (табл. 6)
Реактивный артрит
В первоначальных критериях Джонса 1944г, артралгия считалась большим признаком ОРЛ. Но начиная с пересмотра 1956 г, только мигрирующий полиартрит стал считаться большим критерием, а атралгия стала классифицироваться как малый критерий. Это было вызвано необходимостью избежать гипердиагностики ОРЛ. Пациенты с инфекцией из группы β гемолитического стрептококка и поражением суставов, которые полностью не соответствуют классическим критериям Джонса , расцениваются как имеющие диагноз постстрептококкового реактивного артрита/артралгии и нуждаются во вторичной профилактике. У ряда педиатрических пациентов с постстрептококковым реактивным артритом в дальнейшем отмечались эпизоды ОРЛ или развилась ХРБС, что указывает на то что первичный диагноз должен был быть ОРЛ. В тоже время проспективное наблюдение за взрослым населением (Нидерланды) показало, что постстрептококковый реактивный артрит не ассоциируется с осложнениями на сердце.
Асептический моноартрит
Данные по Индии, Австралии и Фуджи, показали что асептический артрит важное клиническое проявление ОРЛ в группах высокого риска. В популяции населения Австралии асептический моноартрит отмечался в 16-18% случаев подтвержденной ОРЛ. В 55% случаев асептического артрита в последующем развилась ОРЛ или ХРБС.
Соображения по артриту
1.Включение полиартралгии как большого критерия ОРЛ распространяется только для групп среднего и высокого риска и только после тщательного исключения случаев артралгии при аутоиммунных, вирусных заболеваниях или реактивных артропатиях(табл. 6). (Класс IIa. Уровень доказательности С)
Хорея (Хорея Сиденгама)
Хорея при ОРЛ характеризуется бесцельными , непроизвольными , нестереотипными движениями туловища или конечностей, часто сопровождающееся мышечной слабостью и эмоциональной лабильностью. Таблица 6 посвящена дифференциальной диагностике хорей. У некоторых пациентов, хорея может быть преимущественно односторонней, что требует тщательного неврологического обследования, для исключения других неврологических нарушений. Необходимо исключить хорею Хантингтона, СКВ, болезнь Вильсона-Коновалова, и реакцию на прием ЛС а так же дифференцировать от тика, атетоза, конверсионных реакций, и гиперкинезов. Установить документально связь со стрептококковой инфекции может быть сложно или невозможно из-за длительного латентного периода между эпизодом стрептококковой инфекцией и началом хореи. Появление хореяформных движений у ребенка с остаточными явлениями хореи трудно отличить от новой атаки хореи.
Поражения кожи
Кольцевидная эритема -это уникальная , недолговечная , розовая сыпь со светлыми центрами окруженными серпингиозными (ползучими) краями. Сыпь обычно присутствует на туловище и проксимальных частях конечностей и никогда на лице. Жара (тепло) может вызвать её появление, и она бледнеет при надавливании. В сравнении с другими высыпаниями , кольцевидную эритему труднее обнаружить у темнокожих. Подкожные узелки твердые, безболезненные обнаруживаются на разгибательных поверхностях определенных суставов, включая колени, локти и запястья, а также могут обнаруживаться на затылке и вдоль остистых отростков грудных и поясничных позвонков. Они не имеют расовой или популяционной особенностей. Узелки чаще наблюдаются у пациентов, которые также имеют кардит, или кольцевидную эритему, но почти никогда не появляются в качестве единственной крупной манифестации ОРЛ.
Другие клинические Признаки: малые критерии
Критерии Джонса пересмотра 1965 г указывали , что во время эпизода ОРЛ, температура обычно не превышает 38°С, а в пересмотре 1992 г до 39°С. Однако, в популяции высокого риска ( коренное австралийское население ), определение температуры >38°С привело к улучшению чувствительности критерия. При этом 75% лиц с ОРЛ , отвечали этому критерию, в сравнении с 25% когда было использовано предельное значение более 39°С. В тоже время установления значения температуры >37.5° улучшает чувствительность данного критерия и позволило бы учитывать диагноз лихорадки в 90% случаев с подозрения на ОРЛ. Это потенциально важно , потому что 41% случаев диагноз ОРЛ не устанавливался из-за отсутствия лихорадки в интервале 38°С – 39°С, а последующем у данных лиц устанавливался диагноз ОРЛ или ХРБС. Однако, в группах населения низкого риска, лихорадка связанная с ОРЛ, как правило, превышает38.5
0 С при измерении во рту. Учитывая широкую доступность жаропонижающих средств в лечении артрита, для выявления лихорадка необходим тщательный анамнез и наблюдение. Установлено что нет различия в других малых критериях (повышение С-реактивный белок, СОЭ, длительности интервала PR на ЭКГ, наличие в анамнезе ревматической лихорадки или ХРБС) в группах с низким и высоким уровнем риска, а так же по континентам. Типичными для ОРЛ в первый час считается СОЭ >60 мм и СРБ >3,0 мг/децилитр. При ОРЛ, СРБ должен всегда быть выше верхней границы нормы , но обычно составляет >7.0 ммоль/л или выше в зависимости от конкретной лаборатории. Некоторые эксперты, однако, считают СОЭ >30 мм/ч соответствующей диагнозу ОРЛ. Нормальные СОЭ и С-реактивный белок серьезно противоречит диагнозу ОРЛ, за исключением пациентов ОРЛ с изолированной хореей, когда эти показатели почти всегда нормальные. Боли в животе, ускоренный пульс, тахикардия не пропорциональная лихорадке, недомогание, анемия, лейкоцитоз, носовое кровотечение и прекардиальные боли также часто отмечаются у пациентов с ОРЛ. Хотя эти клинические и лабораторные признаки не являются диагностическими, они, конечно, связаны с ОРЛ. Потому что эти признаки и симптомы часто встречаются при многих заболеваниях, их диагностическая ценность меньше чем малых критериев. Отягощенный семейный анамнез по ревматической лихорадке позволяет заподозрить её.
Таблица 6. Дифференциальная диагностика Артрит, Кардит и Хорея
| Артрит |
Кардит |
Хорея |
| Септический артрит (включая гонококковый) |
физиологическая митральная регургитация |
Лекарственная интоксикация |
| Соединительнотканные и другие аутоиммунные заболевания, такие как ювенильный идиопатический артрит |
пролапс митрального клапана |
болезнь Вильсона |
| Вирусная артропатия |
Миксоматозная дисплазия митрального клапана |
тикозное расстройство |
| Реактивная артропатия |
Фиброэластома |
хореоатетоидный церебральный паралич |
| Болезнь Лайма |
Врожденная болезнь митрального клапана |
Энцефалит |
| Серповидно-клеточная анемия |
врожденные пороки аортального клапана |
Наследственная семейная хорея, включая ХореюГентингтона |
| Инфекционный эндокардит |
Инфекционный эндокардит |
Внутричерепная опухоль |
| Лейкоз или лимфома |
Кардиомиопатия |
болезнь Лайма |
| Подагра и псевдоподагра |
Миокардит, вирусный или идиопатический |
гормональная |
| Постстрептококковый реактивный артрит |
Кавасаки болезнь |
Метаболическая(Синдром Леша-Нихана,гипераланинимия, атаксия, телеангиоэктазия) |
| Пурпура Шенлейн-Геноха |
|
Антифосфолипидный синдром |
|
|
Аутоиммунная (СКВ, системные васкулиты) |
|
|
Саркоидоз |
|
|
Гипертиреоз |
Table 6. Differential Diagnosis of Arthritis, Carditis, and Chorea
| Arthritis |
Carditis |
Chorea |
|
|
|
| Septic arthritis (including gonococcal) |
Physiological mitral regurgitation |
Drug intoxication |
| Connective tissue and other autoimmune diseases |
Mitral valve prolapse |
Wilson disease |
| such as juvenile idiopathic arthritis |
|
|
| Viral arthropathy |
Myxomatous mitral valve |
Tic disorder |
| Reactive arthropathy |
Fibroelastoma |
Choreoathetoid cerebral palsy |
| Lyme disease |
Congenital mitral valve disease |
Encephalitis |
| Sickle cell anemia |
Congenital aortic valve disease |
Familial chorea (including Huntington disease) |
| Infective endocarditis |
Infective endocarditis |
Intracranial tumor |
| Leukemia or lymphoma |
Cardiomyopathy |
Lyme disease |
| Gout and pseudo gout |
Myocarditis, viral or idiopathic |
Hormonal |
| Poststreptococcal reactive arthritis |
Kawasaki disease |
Metabolic (eg, Lesch-Nyhan, hyperalaninemia, ataxia |
|
|
telangiectasia) |
| Henoch-Schonlein purpura |
|
Antiphospholipid antibody syndrome |
|
|
Autoimmune: Systemic lupus erythematosus, systemic |
|
|
vasculitis |
|
|
Sarcoidosis |
|
|
Hyperthyroidism |
Доказательства значения предшествующей стрептококковой инфекции
Многие заболевания могут напоминать ОРЛ, поэтому необходима лабораторное подтверждение стрептококковой инфекции, особенно когда есть сомнения в диагнозе или он не очевиден. К исключениям относятся хорея, которая может быть единственным проявлением ревматической лихорадки во время её дебюта , и редко, у лиц с хроническими, вялотекущими ревмокардитом с постепенным началом и медленным прогрессированием. Это актуально так же у пациентов без подтвержденного анамнеза ОРЛ, но имеющих субклинический кардит, не диагносцированный ранее, который может быть единственным проявлением ОРЛ у лиц с сердечно сосудистыми осложнениями после ранее перенесенной отдаленной ревматической атаки. Трактовка результатов серологических анализов стрептококковой инфекции может быть затруднена у лиц со стрептококковым поражением кожи или верхних дыхательных путей. В такой ситуации нега-тивный тест на антитела к стрептококку позволяет исключить недавнее инфицирование, но и положительный тест не всегда означает перенесенную инфекцию в течение последних нескольких месяцев.
Соображения по доказательству предшествующей стрептококковой инфекции
1.Снижение или повышения титра антител к стрептолизину –О или других антистрептококковых антител (anti-DNASE B) (Класс I. Уровень доказательности В) может служить доказательством предшествующей инфекции. Повышение титра более убедительно чем однократный результат.
2.Положительная БГСА – культура, выделенная из зева (Класс I. Уровень доказательности В)
3.Положительный экспресс тест к углеводным антигенам клеточной стенки стрептококка у ребенка с клиническими проявлениями высока вероятность теста стрептококкового фарингита (Класс I. Уровень доказательности В)
Дифференциальная диагностика ОРЛ
Список альтернативных диагнозов для ОРЛ артритов, кардитов и хорей представлен в таблице 6. Отсутствие ЭхоКГ-критериев для диагностики кардита в отсутствии явных клинических знаков требует поиска других знаков , которые могут указывать на ревматический кардит, особенно в группах низкого риска. При ЭхоКГ диагноз кардита должен формулироваться в строгом соответствии с критериями приведенные в таблица 3 и 4. В этой связи, очень важна оценка внутрисердечной гемодинамики по результатам УЗИ. 3 из 4 критериев, используемых для диагностики патологической митральной или аортальной регургитации (длина струи, скорости и полноты Доплеровского конверта) зависят от системного артериального давления. Величина артериальное давление может быстро меняться у лихорадящих или нервозных пациентов. В этом случае разумно измерять АД в момент обследования, чтобы отметить наличие аномальной нагрузки системы кровообращения (высокая или низкая). Желательно, для сравнения, серии эхокардиограмм сопровождать данными АД. Из неревматических поражений МК следует указать на физиологическую митральную регургитацию, ПМК, миксоматозное поражение митрального клапана, синдром Барлоу, и врожденный порок митрального клапана. Эндокардит и дилатация клапанных колец из-за поражения левых отделов сердца при миокардитах и кардиомиопатиях, также необходимо включать в дифференциальный диагноз. Анализ продолжительности митральной струи при Допплерографии может способствовать разграничению физиологической от патологической регургитации. Не голосистолический шум и Пиковая скорость <3,0 м/с более соответствует физиологической , чем патологической регургитации. ПМК у пациентов с ОРЛ отличается от миксоматозного митрального клапана и пролапса при синдроме Барлоу. При вальвулите, при ОРЛ, пролабирует только коаптирующая часть передней створки митрального клапана, медиальная часть и тело створки не вздымается. Пролабирование листка клапана приводит к абнормальной коаптации, завихрениям в отверстии клапана с образованием струи митральной регургитации, которая обычно направлена постлатерально. Изолированные врожденные аномалии МК встречаются относительно редко, но дифференциальная диагностика необходима в случае недавно идентифицированной митральной регургитации. Она включают расщепление МК, двойное отверстие МК, «парашютный» МК и фиброэластоз МК. Врожденные аномалии аортального клапана должна быть в списке дифференциальной диагностики в случае обнаружения аортальной регургитации, однако, изолированная аортальная регургитация редко бывает единственным клапанным проявлением ревмокардита. Врожденные пороки АК включают двустворчатый аортальный клапан, спонтанный ранее закрывшийся дефект межжелудочковой перегородки с пролапсом аортального клапана, врожденную субаортальную аномалию сердечной перегородки, синдром – обусловленнные изменения АК при дилатация корня аорты. Инфекционный эндокардит может быть ошибочно принят за ревмокардит, если не были выявлены очевидные вегетации, а повреждению клапанов уже произошло.
Рецидивы ОРЛ
В соответствии с критериями 1992г пациенты, у которых в анамнезе ОРЛ или ХРБС имеют высокий риск развития “рецидивов” атак, если происходит реинфицирование стрептококком группы А . Это приводит к новому эпизоду ОРЛ, для которого полный набор критериев Джонса, даже в новой редакции, не может быть полностью выполнен.
Соображения по повторным атакам ОРЛ
- При наличии анамнеза ОРЛ или ХРБС с документально подтвержденной стрептококковой инфекцией , 2-х основных или 1 основного и 2-х или 3-х дополнительных критериев может быть достаточно для предположительного диагноза (Класс I Ib. Уровень доказательности С)
- Когда имеются только дополнительные критерии, до установления диагноза рецидивов ОРЛ, необходимо исключить другие , более вероятные причины клинических симптомов (Класс I . Уровень доказательности С)
“Возможная ” ревматическая лихорадка
В некоторых ситуациях, клиническая картины полностью не соответствует обновленным критериям Джонса, но врач может иметь веские причины подозревать диагноз ОРЛ. Это может произойти в очевидных случаях, когда например лабораторные тесты острого воспаления или перенесенной стрептококковой инфекции недоступны, описание клинических проявлений не полное, анамнез сомнительный. В этой ситуации клиницист по собственному усмотрению на основе клинического мышления устанавливает наиболее вероятный диагноз.
Соображения по “возможной ” ревматической лихорадке
- Когда нет полной уверенности в диагнозе, возможна 12 месячная вторичная профилактика, за время которой уточняется анамнез, проводится динамическое наблюдение и повторное УЗИ сердца. (Класс IIA . Уровень доказательности С)
- У пациентов с повторяющимися симптомами ( обычно с вовлечением суставов), которым была рекомендована вторичная профилактика, но серологического подтверждения стрептококковой инфекции и УЗИ признаков вальвулита нет, логично предположить что повторяющиеся симптомы не связаны с ОРЛ и рекомендовать прервать курс антибиотикотерапии. (Класс IIA . Уровень доказательности С)
Обновленные критерии Джонса в популяции высокого риска
В одном из проспективных исследований было показано, что только 71,4% пациентов с установленным диагнозом ОРЛ соответствовали критериям 1992 г по субклиническому кардиту, моноартриту и субфебрильной температуре. Использование модифицированных критериев позволило поднять % соответствия до 91,8. А у 12 из 28 пациентов, что составляет 42%, было указано на возможность ХРБС. Это исследование показало что включение моноартрита и субклинического кардита в основные критерии , а субфебрильной температуры в дополнительные, повышает чувствительность критериев Джонса , особенно в группе высокого риска.
Подводя итоги предшествующего обсуждения, можно утверждать что обновленные критерии Джонса подтверждаются дополнительными методами исследования и клинической практикой. Эхокардиографические признаки могут быть отнесены к основным критериям кардита даже в отсутствии аускультативной картины. Моноартрит и полиартралгии могут быть исключены из основного критерия артрита, но только в группах высокого риска. Для групп низкого риска, моноартрит не включен, а полиартралгия отнесена к дополнительным критериям. Значение температуры измеренной во рту, в ухе или ректально, 38
0С, значимо для групп высокого риска, для остальных температура должна быть>38,5
0С.
Перспективные соображения
Широкое распространение эхокардиографии подтолкнуло к ревизии критериев Джонса, а в будущем, с учетом генетических факторов ОРЛ, возможно появятся новые инструменты для диагностики. Следующая ревизия критериев возможна для групп низкого риска для исключения гипердиагностики и повышения их достоверности.
Таблица 7. Пересмотренные Критерии Джонса
| А. для всех популяций пациентов с перенесенной стрептококковой инфекцией |
|
| Диагноз: первичная ОРЛ |
2 основных критерия или 1 основной и 2 дополнительных |
| Диагноз: Повторная ОРЛ |
2 основных или 1 основной и 2 или 3 дополнительных |
| В Основные критерии |
|
| Популяции низкого риска |
Популяции умеренного и высокого риска |
| Кардит† |
Кардит |
- Клинические и/или субклинической
- Клинические и/или субклинической
|
|
| Артрит |
Артрит |
- Полиартрит только
- Моноартрит или полиартрит
|
|
|
|
| Хорея |
Хорея |
| Кольцевидная эритема |
Кольцевидная эритема |
| Подкожные узелки |
Подкожные узелки |
| С Дополнительные критерии |
|
| Популяции низкого риска |
Популяции умеренного и высокого риска |
| Полиартралгии |
Моноартралгия |
| Лихорадка (≥38.5°С) |
Лихорадка (≥38°С) |
| СОЭ ≥60 мм в первый час и/или с-реактивный белок ≥3,0 мг/дл § |
СОЭ ≥30 мм/ч и/или с-реактивный белок ≥3,0 мг/дл § |
| Удлинение интервала PR после учета возрастной изменчивости (если кардит не является основным критерием) |
Удлинение интервала PR после учета возрастной изменчивости (если кардит не является основным критерием) |
Ate GAS группа А стрептококковых инфекций
*Популяции низкого риска где ОРЛ ≤2 заболеваемость на 100 000 детей школьного возраста или распространенность ревматической болезни сердца во всех возрастных группах ≤1 на 1000 населения в год.
†Субклинического кардит подтвержденный вальвулитом при эхокардиографии по критериям в в таблице 3
‡. полиартралгии, следует рассматривать качестве основного критерия в группах умеренного и высокого риска только после исключения других причин. Как и в прошлых версиях критериев, кольцевидная эритема и подкожные узелки редко являются “единственным ” основным критерием. Кроме того, суставные проявления могут рассматриваться или только как основной или дополнительный критерий, но не оба у одного и того же пациента.
- СРБ должен превышать верхнюю границу лабораторной нормы . Кроме того, поскольку СОЭ может меняться в течение ОРЛ , ориентироваться надо на пиковые значения СОЭ.
Table 7. Revised Jones Criteria
- For all patient populations with evidence of preceding GAS infection
|
|
|
Diagnosis: initial ARF |
2 Major manifestations or 1 major plus 2 minor |
|
|
|
manifestations |
|
Diagnosis: recurrent ARF |
2 Major or 1 major and 2 minor or 3 minor |
- Major criteria
|
|
|
Low-risk populations* |
Moderate- and high-risk populations |
|
|
Carditis† |
Carditis |
|
- Clinical and/or subclinical
- Clinical and/or subclinical
|
|
|
|
Arthritis |
Arthritis |
|
|
- Polyarthritis only
- Monoarthritis or polyarthritis
|
|
|
|
|
|
|
|
Chorea |
Chorea |
|
|
Erythema marginatum |
Erythema marginatum |
|
|
Subcutaneous nodules |
Subcutaneous nodules |
- Minor criteria
|
|
|
Low-risk populations* |
Moderate- and high-risk populations |
|
|
Polyarthralgia |
Monoarthralgia |
|
|
Fever (≥38.5°C) |
Fever (≥38°C) |
|
ESR ≥60 mm in the first hour and/or CRP ≥3.0 mg/dL§ |
ESR ≥30 mm/h and/or CRP ≥3.0 mg/dL§ |
|
|
Prolonged PR interval, after accounting for age variability |
Prolonged PR interval, after accounting for age |
|
|
(unless carditis is a major criterion) |
variability (unless carditis is a major criterion) |
ate; and GAS, group A streptococcal infection.
*Low-risk populations are those with ARF incidence ≤2 per 100 000 school-aged children or all-age rheumatic heart disease prevalence of ≤1 per 1000 population per year.
†Subclinical carditis indicates echocardiographic valvulitis as defined in Table 3.
‡See section on polyarthralgia, which should only be considered as a major manifestation in moderate- to high-risk populations after exclusion of other causes. As in past versions of the criteria, erythema marginatum and subcutaneous nodules are rarely “stand-alone” major criteria. Additionally, joint manifestations can only be considered in either the major or minor categories but not both in the same patient.
- CRP value must be greater than upper limit of normal for laboratory. Also, because ESR may evolve during the course of ARF, peak ESR values should be used
Рис. Диагностическ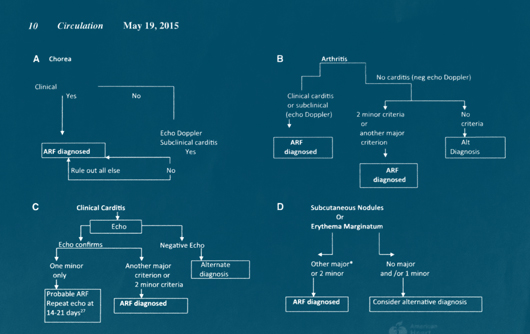 ая стратегия при ОРЛ. Субклинический кардит может предполагаться.
ая стратегия при ОРЛ. Субклинический кардит может предполагаться.
Alt – альтернативный
ARF – ОРЛ
echo – эхокардиография
GAS – эхокардиография
neg — отрицательный
 A recommendation with Level of Evidence B or C does not imply that the recommendation is weak. Many important clinical
questions addressed in the guidelines do not lend themselves to clinical trials. Although randomized trials are unavailable, there may be a very clear clinical consensus that a particular test or therapy is useful or effective.
*Data available from clinical trials or registries about the usefulness/efficacy in different subpopulations, such as sex, age, history of diabetes, history of prior myocardial infarction, history of heart failure, and prior aspirin use.
Примечание. *Данных, полученных из клинических исследований или реестров о пользе/эффективности в различных подгруппах населения, по таким как пол, возраст, история диабета, история перенесших инфаркт миокарда, имевших в анамнезе сердечную недостаточность, применявших аспирин.
Рекомендации уровень доказательности B или C не означает, что рекомендация является слабой. Многие важные клинические вопросы, рассматриваемые в данном руководстве, не поддаются клинических испытаний. Хотя рандомизированные исследования по ним отсутствуют, но через клинический консенсус, может быть достигнуто мнение относительно того, что определенный тест или терапия является полезной и эффективной.
КРАТКАЯ ЭПИДЕМИОЛОГИЯ ОРЛ
В 20 веке ХРБС стала превалировать над ОРЛ в Америке, Европе и других развитых странах. Это связано с изменением общей гигиены, успехами антибиотикотерапии, улучшением медицинской помощи и другими социальными и экономическими переменами. Изменилась и эпидемиология самого Стрептококка А. Но даже в развитых странах продолжают регистрироваться случаи ОРЛ, но основная масса заболевших находится в бедных и развивающихся странах. В развитых странах регистрируются периодические подъемы заболеваемости. Так в Новой Зеландии заболеваемость ОРЛ за последние 2 десятилетия выросла на 55%. Но самые высокие показатели в мире ОРЛ отмечены в Австралии среди детей от 5-14 лет. Произошел рост заболеваемости ОРЛ с 153 до 380 случаев на 100 тыс. населения. Глобальная распространенность ОРЛ диспропорциональна, от полного исчезновения, до эпидемии в социально неблагополучных странах или спорадических вспышек на отдельных континентах. В связи с изменением эпидемиологии заболевания и влиянием большого количества факторов, диагностические критерии уже не могут быть одинаковыми для всех популяционных групп, географических регионов и групп риска.
Соображения по эпидемиологии ОРЛ
A recommendation with Level of Evidence B or C does not imply that the recommendation is weak. Many important clinical
questions addressed in the guidelines do not lend themselves to clinical trials. Although randomized trials are unavailable, there may be a very clear clinical consensus that a particular test or therapy is useful or effective.
*Data available from clinical trials or registries about the usefulness/efficacy in different subpopulations, such as sex, age, history of diabetes, history of prior myocardial infarction, history of heart failure, and prior aspirin use.
Примечание. *Данных, полученных из клинических исследований или реестров о пользе/эффективности в различных подгруппах населения, по таким как пол, возраст, история диабета, история перенесших инфаркт миокарда, имевших в анамнезе сердечную недостаточность, применявших аспирин.
Рекомендации уровень доказательности B или C не означает, что рекомендация является слабой. Многие важные клинические вопросы, рассматриваемые в данном руководстве, не поддаются клинических испытаний. Хотя рандомизированные исследования по ним отсутствуют, но через клинический консенсус, может быть достигнуто мнение относительно того, что определенный тест или терапия является полезной и эффективной.
КРАТКАЯ ЭПИДЕМИОЛОГИЯ ОРЛ
В 20 веке ХРБС стала превалировать над ОРЛ в Америке, Европе и других развитых странах. Это связано с изменением общей гигиены, успехами антибиотикотерапии, улучшением медицинской помощи и другими социальными и экономическими переменами. Изменилась и эпидемиология самого Стрептококка А. Но даже в развитых странах продолжают регистрироваться случаи ОРЛ, но основная масса заболевших находится в бедных и развивающихся странах. В развитых странах регистрируются периодические подъемы заболеваемости. Так в Новой Зеландии заболеваемость ОРЛ за последние 2 десятилетия выросла на 55%. Но самые высокие показатели в мире ОРЛ отмечены в Австралии среди детей от 5-14 лет. Произошел рост заболеваемости ОРЛ с 153 до 380 случаев на 100 тыс. населения. Глобальная распространенность ОРЛ диспропорциональна, от полного исчезновения, до эпидемии в социально неблагополучных странах или спорадических вспышек на отдельных континентах. В связи с изменением эпидемиологии заболевания и влиянием большого количества факторов, диагностические критерии уже не могут быть одинаковыми для всех популяционных групп, географических регионов и групп риска.
Соображения по эпидемиологии ОРЛ
 ая стратегия при ОРЛ. Субклинический кардит может предполагаться.
Alt – альтернативный
ARF – ОРЛ
echo – эхокардиография
GAS – эхокардиография
neg — отрицательный
ая стратегия при ОРЛ. Субклинический кардит может предполагаться.
Alt – альтернативный
ARF – ОРЛ
echo – эхокардиография
GAS – эхокардиография
neg — отрицательный

 A recommendation with Level of Evidence B or C does not imply that the recommendation is weak. Many important clinical
questions addressed in the guidelines do not lend themselves to clinical trials. Although randomized trials are unavailable, there may be a very clear clinical consensus that a particular test or therapy is useful or effective.
*Data available from clinical trials or registries about the usefulness/efficacy in different subpopulations, such as sex, age, history of diabetes, history of prior myocardial infarction, history of heart failure, and prior aspirin use.
Примечание. *Данных, полученных из клинических исследований или реестров о пользе/эффективности в различных подгруппах населения, по таким как пол, возраст, история диабета, история перенесших инфаркт миокарда, имевших в анамнезе сердечную недостаточность, применявших аспирин.
Рекомендации уровень доказательности B или C не означает, что рекомендация является слабой. Многие важные клинические вопросы, рассматриваемые в данном руководстве, не поддаются клинических испытаний. Хотя рандомизированные исследования по ним отсутствуют, но через клинический консенсус, может быть достигнуто мнение относительно того, что определенный тест или терапия является полезной и эффективной.
КРАТКАЯ ЭПИДЕМИОЛОГИЯ ОРЛ
В 20 веке ХРБС стала превалировать над ОРЛ в Америке, Европе и других развитых странах. Это связано с изменением общей гигиены, успехами антибиотикотерапии, улучшением медицинской помощи и другими социальными и экономическими переменами. Изменилась и эпидемиология самого Стрептококка А. Но даже в развитых странах продолжают регистрироваться случаи ОРЛ, но основная масса заболевших находится в бедных и развивающихся странах. В развитых странах регистрируются периодические подъемы заболеваемости. Так в Новой Зеландии заболеваемость ОРЛ за последние 2 десятилетия выросла на 55%. Но самые высокие показатели в мире ОРЛ отмечены в Австралии среди детей от 5-14 лет. Произошел рост заболеваемости ОРЛ с 153 до 380 случаев на 100 тыс. населения. Глобальная распространенность ОРЛ диспропорциональна, от полного исчезновения, до эпидемии в социально неблагополучных странах или спорадических вспышек на отдельных континентах. В связи с изменением эпидемиологии заболевания и влиянием большого количества факторов, диагностические критерии уже не могут быть одинаковыми для всех популяционных групп, географических регионов и групп риска.
Соображения по эпидемиологии ОРЛ
A recommendation with Level of Evidence B or C does not imply that the recommendation is weak. Many important clinical
questions addressed in the guidelines do not lend themselves to clinical trials. Although randomized trials are unavailable, there may be a very clear clinical consensus that a particular test or therapy is useful or effective.
*Data available from clinical trials or registries about the usefulness/efficacy in different subpopulations, such as sex, age, history of diabetes, history of prior myocardial infarction, history of heart failure, and prior aspirin use.
Примечание. *Данных, полученных из клинических исследований или реестров о пользе/эффективности в различных подгруппах населения, по таким как пол, возраст, история диабета, история перенесших инфаркт миокарда, имевших в анамнезе сердечную недостаточность, применявших аспирин.
Рекомендации уровень доказательности B или C не означает, что рекомендация является слабой. Многие важные клинические вопросы, рассматриваемые в данном руководстве, не поддаются клинических испытаний. Хотя рандомизированные исследования по ним отсутствуют, но через клинический консенсус, может быть достигнуто мнение относительно того, что определенный тест или терапия является полезной и эффективной.
КРАТКАЯ ЭПИДЕМИОЛОГИЯ ОРЛ
В 20 веке ХРБС стала превалировать над ОРЛ в Америке, Европе и других развитых странах. Это связано с изменением общей гигиены, успехами антибиотикотерапии, улучшением медицинской помощи и другими социальными и экономическими переменами. Изменилась и эпидемиология самого Стрептококка А. Но даже в развитых странах продолжают регистрироваться случаи ОРЛ, но основная масса заболевших находится в бедных и развивающихся странах. В развитых странах регистрируются периодические подъемы заболеваемости. Так в Новой Зеландии заболеваемость ОРЛ за последние 2 десятилетия выросла на 55%. Но самые высокие показатели в мире ОРЛ отмечены в Австралии среди детей от 5-14 лет. Произошел рост заболеваемости ОРЛ с 153 до 380 случаев на 100 тыс. населения. Глобальная распространенность ОРЛ диспропорциональна, от полного исчезновения, до эпидемии в социально неблагополучных странах или спорадических вспышек на отдельных континентах. В связи с изменением эпидемиологии заболевания и влиянием большого количества факторов, диагностические критерии уже не могут быть одинаковыми для всех популяционных групп, географических регионов и групп риска.
Соображения по эпидемиологии ОРЛ
 ая стратегия при ОРЛ. Субклинический кардит может предполагаться.
Alt – альтернативный
ARF – ОРЛ
echo – эхокардиография
GAS – эхокардиография
neg — отрицательный
ая стратегия при ОРЛ. Субклинический кардит может предполагаться.
Alt – альтернативный
ARF – ОРЛ
echo – эхокардиография
GAS – эхокардиография
neg — отрицательный



