Просмотров: 47 934
Контроль АГ у больных подагрой. Как правильно выбрать гипотензивный препарат
к.м.н. Наталья Владимировна Сухорукова
Ключевые слова: подагра, артериальная гипертензия, метаболический синдром у больных подагрой, метаболическая нейтральность гипотензивных препаратов, выбор гипотензивных препаратов для больных подагрой с гипертензией, органопротективные свойства гипотензивных препаратов при лечении гипертензии у больных подагрой, комбинации гипотензивных препаратов в лечении артериальной гипертензии у больных подагрой
В настоящее время подагра рассматривается как важная общемедицинская проблема, что связано не только с увеличением распространенности болезни, но и с полученными данными о влиянии гиперурикемии на прогрессирование атеросклеротического поражения сосудов. По мнению экспертов, подагра является метаболическим заболеванием, а гиперурикемия ― одним из важнейших компонентов метаболического синдрома. Еще в 60-е годы прошлого века была обнаружена тесная взаимосвязь между нарушениями пуринового обмена и гипертриглицеридемией. По результатам 8-летнего исследования доказана связь между гиперурикемией и инсулинорезистентностью. Гиперурикемия является независимым фактором риска сердечно-сосудистых заболеваний, поэтому диагностика и лечение подагры, гиперурикемии, а также осложнений заболевания являются актуальной проблемой терапии.
Помимо непосредственного патологического влияния повышенного уровня мочевой кислоты на стенку сосудов важное значение у больных подагрой приобретает воздействие повышенного артериального давления, которое чрезвычайно часто встречается у данной категории пациентов. Артериальная гипертензия, в свою очередь, значительно увеличивает риск кардиоваскулярных катастроф.
Стойкая гиперурикемия (> 420 мкмоль/л у мужчин и > 340 мкмоль/л у женщин), наблюдаемая при подагре, относится к факторам риска развития артериальной гипертензии. Повышение систолического давления > 140 ммHg регистрируется у 45 % больных подагрой, а диастолического > 90 ммHg ― у 43 %. Если учесть, что в настоящее время подагра является наиболее частой формой артритов у представителей мужского пола старше 30–летнего возраста, а на ее долю приходится до 0,3 % от общей заболеваемости, то обсуждаемая проблема представляется весьма актуальной. В генезе АГ при подагре участвуют почечные механизмы (уратная нефропатия), стимуляция симпатической нервной и ренин-ангиотензин-альдостероновой систем, гипертрофия сосудистой стенки, инсулинорезистентность, увеличение реабсорбции натрия и повышение периферического сосудистого сопротивления. В свою очередь, многофакторный дисперсионный анализ показал, что характер артериального давления оказывает достоверное влияние на состояние пуринового обмена (уровень мочевой кислоты и оксипуринола в крови, их клиренс, активность ксантиноксидазы, аденозиндезаминазы, 5-нуклеотидазы), но не нарушенный метаболизм липидов (параметры холестерина, триглицеридов, липопротеидов высокой, низкой и очень низкой плотности).
Актуальной проблемой является применение патогенетически обоснованной, безопасной гипотензивной терапии, обеспечивающей адекватный контроль АД в течение суток. У больных подагрой, страдающих АГ, необходимо учитывать взаимосвязь сложных метаболических процессов, чтобы не увеличить риск терапевтически-индуцированной подагры. Важнейшее значение приобретает метаболическая безопасность препаратов, применяемых для лечения АГ у больных подагрой. Под метаболической нейтральностью препаратов понимают влияние их не только на липидный и углеводный обмен, но и на уровень мочевой кислоты. Кроме того, адекватная гипотензивная терапия подразумевает выбор препарата, обладающего возможностью дополнительного снижения риска сердечнососудистых осложнений, уменьшения выраженности эндотелиальной дисфункции. Далеко не все препараты, входящие в стандарты лечения сердечнососудистых заболеваний, удовлетворяют этим условиям у пациентов, страдающих подагрой. Так, диуретики считаются средствами первого ряда для длительной терапии больных с АГ. Все классы мочегонных препаратов противопоказаны при подагре. Показано, что не существует безопасного класса диуретиков. Все препараты данной группы ингибируют экскрецию мочевой кислоты, приводя к гиперурикемии; β-адреноблокаторы также не являются препаратами выбора при сочетании подагры и АГ, так как они увеличивают инсулинорезистентность, гиперинсулинемию, усугубляя гиперурикемию.
Успешная борьба с АГ является одной из составляющих эффективности лечения подагры в целом. Лечение АГ при подагре должно отвечать общим требованиям к антигипертензивной терапии:
начало лечения с минимальных доз одного препарата;
использование препаратов продолжительного действия для достижения суточного эффекта при одноразовом приеме;
при неудовлетворительном эффекте переход к препаратам другого класса после предварительного увеличения дозы первого средства;
использование оптимальных комбинаций препаратов для достижения максимального эффекта и минимализации нежелаемых проявлений.
Кроме того, антигипертензивные средства, применяемые при подагре, должны положительно влиять на состояние пуринового и липидного обменов, чувствительность тканей к инсулину и не воздействовать отрицательно на имеющуюся нефропатию. Сказанное определяется тем, что дислипидемия регистрируется у 72 % таких больных, ожирение III–IV степени ― у 16 %, сахарный диабет ІІ типа ― у 7 %, гиперинсулинемия ― у каждого четвертого пациента, латентный, уролитиазный и протеинурический типы подагрической нефропатии ― во всех наблюдениях (соответственно в пропорции 5:3:2).
К сожалению, одни гипотензивные препараты вызывают гиперурикемию (тиазидовые диуретики), другие нежелательно сочетать с урикодепрессантами (диуретики, симпатолитики, стимуляторы центральных a2-адренорецепторов) и нестероидными противовоспалительными препаратами (антагонисты кальция, a1- и b-адреноблокаторы, стимуляторы центральных a2-адренорецепторов, калийсберегающие диуретики), третьи уменьшают гипогликемическое действие противодиабетических средств, используемых при подагре (a1- и b–адреноблокаторы, стимуляторы центральных a2-адренорецепторов). Поскольку дисфункция симпатико-адреналовой системы ― один из ведущих патогенетических факторов АГ у больных подагрой, перспективной группой средств, действующих на центральную симпатическую активность, являются агонисты i1–имидазолиновых рецепторов. Последние расположены в ростральной и вентролатеральной частях продолговатого мозга ― центре периферической регуляции артериального давления, а также в почках, мозговом веществе надпочечников, поджелудочной железе (в островках Лангерганса) и других органах. Представителем этой группы препаратов является моксонидин, эффект которого объясняется его высокоизбирательным и специфичным связыванием с i1-имидазолиновыми рецепторами, что приводит к уменьшению центральной и периферической симпатической активности. Это вызывает уменьшение системного сосудистого сопротивления путем снижения уровня катехоламинов в крови и активности ренин-ангиотензин-альдостероновой системы, а значит и артериального давления. Моксонидин оказывает положительное влияние на метаболические процессы (инсулинорезистентность и липидный обмен), что обуславливает целесообразность его использования именно при подагре. В отличие от других гипотензивных препаратов, моксонидин способен повышать чувствительность к инсулину и значительно снижать уровень глюкозы в плазме крови. К тому же, препарат не оказывает отрицательного действия на спектр сывороточных липидов и угнетает экскрецию альбуминов с мочой, что имеет большое значение у больных с подагрической нефропатией. В терапевтических дозах моксонидин восстанавливает исходный уровень симпатического тонуса, обеспечивая эффективное снижение артериального давления. Прием препарата у больных подагрой не влияет на систолический выброс крови левым желудочком, частоту сердечных сокращений и легочную гемодинамику. Лечение рекомендуется начинать с дозы 0,2 мг, принимаемой утром. Спустя 2 недели при необходимости возможно увеличение дозы моксонидина вдвое (прием остается однократным). В связи с тем, что взаимодействие моксонидина с пресинаптическими a2–адренорецепторами невелико, побочные эффекты, связанные со стимуляцией этих рецепторов, не выражены. Очень редко беспокоят больных сухость во рту, головная боль, головокружение и нарушения со стороны пищеварительной системы. При прекращении лечения моксонидином синдром отмены не развивается и препарат не накапливается ни при однократном введении, ни при нарушении функции почек у лиц с подагрической нефропатией. Очень важен факт, что моксонидин при подагре безопасно принимать с пероральными сахароснижающими средствами. К сожалению, пиразолоновые урикозурические препараты (сульфинпиразон, бенетазон) уменьшают гипотензивное действие моксонидина за счет снижения синтеза сосудорасширяющих простагландинов, задержки натрия и воды. Однако перечисленные урикозурики в настоящее время крайне редко используются в качестве патогенетической терапии подагры.
У больных подагрой из группы a1-адреноблокаторов допустимо использование доксазозина (доксазозин, топирамат), поскольку он не обладает гиперурикемическим действием, снижает в крови концентрацию атерогенных липидов, отрицательно не взаимодействует с аллопуринолом, урикозурическими средствами и нестероидными противовоспалительными препаратами. Начальная доза доксазозина составляет однократный прием по 1 мг/сут. с последующим ее увеличением (при необходимости) через 1–2 недели до 2–4–8 мг/сут. (не более 16 мг/сут.).
У больных с подагрической нефропатией показаны блокаторы рецепторов ангиотензина-II (БРАТ), поскольку они обладают отчетливым гипоурикемическим эффектом. Лучший эффект в отношении уменьшения уровня мочевой кислоты в крови дает лозартан (50–100 мг/сут.), хуже подобные влияния на пуриновый обмен у валозартана (80–160 мг/сут.), ирбезартана (150–300 мг/сут.) и кандезартана (8–16 мг/сут.). Урикозурическое их действие сопровождается усилением экскреции оксипуринола. Препараты этой группы усиливают выведение уратов с мочой за счет уменьшения их реабсорбции в проксимальных канальцах почек. Урикозурический эффект сохраняется и при их сочетанном применении с мочегонными средствами, благодаря чему предупреждается вызываемое диуретиками повышение уровня мочевой кислоты в крови. Индуцированная ангиотензином-II продукция супероксида является результатом прямой стимуляции никотинамидадениннуклеотид-фосфатоксидазой, осуществляемой через рецепторы ангиотензина I типа, а у больных подагрой она блокируется лозартаном. Помимо гипоурикемического, лозартан оказывает и нефропротекторное действие, снижает уровень альдостерона, повышает экскрецию натрия и в меньшей степени калия, вызывает обратное развитие гипертрофии миокарда и патологического ремоделирования сосудов за счет торможения гиперплазии гладкомышечного слоя сосудов. При лечении лозартаном пациентов с подагрической нефропатией может развиваться персистирующее повышение уровня креатинина в крови, а у 1 % больных возникает гиперкалиемия. Необходимо подчеркнуть, что лозартан у больных подагрой потенцирует эффекты гипоурикемических препаратов. Прямой механизм антигипертензивного действия блокаторов ангиотензин-I-ангиотензиновых рецепторов связан с ослаблением эффектов ангиотензина-II и ангиотензина-III, а также с уменьшением секреции альдостерона, аргинин-вазопрессина, эндотелина и норадреналина. При назначении БРАТ достигается наиболее полное блокирование неблагоприятных воздействий ангиотензина-II, поскольку эффективность препаратов этой группы (в отличие от ингибиторов ангиотензинпревращающего фермента ― ИАПФ) не зависит от возможности альтернативного (химазного и химазоподобного) пути его образования. В то же время, благодаря высокой избирательности действия, отсутствию способности к накоплению брадикинина, БРАТ существенно превосходят при подагре ИАПФ по переносимости.
ИАПФ являются классом антигипертензивных препаратов, обладающих ренопротекторными свойствами в плане клубочков и канальцев почек, которые доказаны в эксперименте на животных и в крупных проспективных контролируемых исследованиях. На фоне использования ИАПФ в канальцах улучшается “обработка” натрия, воды и белка, за счет восстановления реабсорбционной способности, снижается внутритубулярное давление, вследствие чего улучшается процесс фильтрации. Необходимо отметить, что у некоторых больных подагрой ИАПФ повышают частоту побочных действий аллопуринола (в первую очередь ― в плане развития лейкопении), плохо сочетаются с нестероидными противовоспалительными средствами (производными индолуксусной и арилпропионовой кислот), урикозуриками (пробенецидом) и противодиабетическими средствами. Учитывая метаболическую нейтральность или даже положительное действие ИАПФ в отношении углеводного и липидного обмена, все же рекомендуется использовать эту группу препаратов у больных подагрой. Необходимо отметить, что как БРАТ, так и ИАПФ обладают гиполипидемическим действием, что может служить дополнительным доводом в пользу их назначения больным подагрой. Комбинированное применение БРАТ и ИАПФ при подагрической нефропатии обеспечивает больший ренопротекторный эффект.
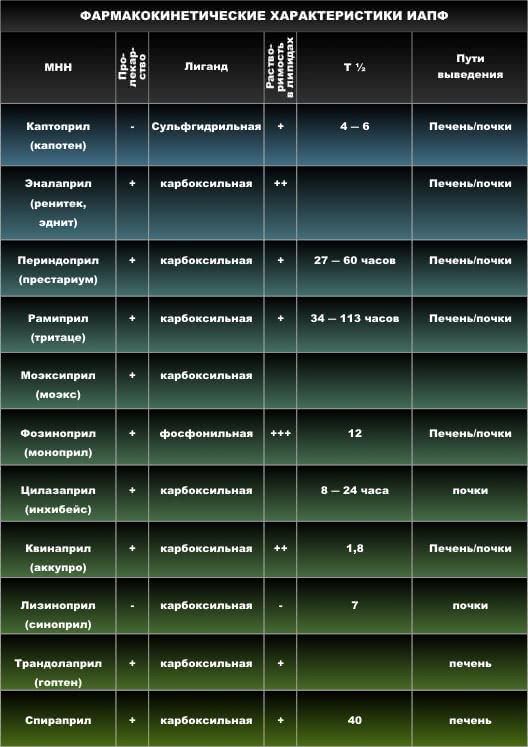
ИАПФ
Фармакокинетическая классификация
Тип 1 – липофильные каптоприлоподобные соединения – являются активными веществами
Тип 2 – липофильные пролекарства – после всасывания из ЖКТ гидролизуются в активные метаболиты (цилазаприл, эналаприл, фозиноприл, периндоприл, квинаприл, рамиприл, спираприл)
Тип 3 – неметаболизирующиеся гидрофильные вещества – циркулируют вне связи с белками, выводятся в неизмененном виде (лизиноприл)
Механизм антигипертензивного действия ИАПФ
• прямое устранение вазоконстрикции
• снижение секреции альдостерона, приводящее к устранению вазоконстрикции, уменьшению задержки натрия и воды
• активация калликреин-кининовой системы, приводящая к накоплению кининов в тканях, увеличению синтеза простагландинов, следствием чего является вазодилятация, повышение диуреза, натрийуреза
• уменьшение образования вазоконстрикторов и антинатрийуретических веществ (норадреналин, вазопрессин, эндотелин 1)
• улучшение функции эндотелия, приводящее к повышению высвобождения оксида азота
 Сердечно-сосудистые эффекты ИАПФ
• снижение постнагрузки за счет системной артериальной вазодилятации (снижение АД, уменьшение ОПСС)
• снижение преднагрузки (венозная вазодилятация)
• кардиопротективный эффект (обратное развитие ГЛЖ и миокардиофиброза, предотвращение дилятации ЛЖ, антиишемические эффекты)
• вазопротективный эффект (подавление пролиферации ГМК артерий, вследствие чего увеличивается их просвет, усиление эндотелийзависимой вазодилятации, цитопротективный эффект, сохранение макроэргических фосфатов и цитозольных ферментов внутри клеток в условиях ишемии)
• потенцирование вазодилятирующих эффектов нитратов, предотвращение развития толерантности к ним
• улучшение региональной гемодинамики
Почечные эффекты ИАПФ
• увеличение натрийуреза и диуреза, калийсберегающий эффект
• ренопротективный эффект (снижение внутриклубочкового давления за счет дилятации афферентных и эфферентных артериол, торможение пролиферации и гипертрофии мезангиальных клеток, эпителиальных клеток почечных канальцев и фибробластов, уменьшение синтеза компонентов мезангиального матрикса)
• увеличение кровотока в мозговом веществе почек
• уменьшение проницаемости клубочкового фильтра за счет сокращения мезангиальных клеток
• Торможение миграции макрофагов в почечных клубочках
Нейрогуморальные эффекты ИАПФ
• Уменьшение образования АТII
• уменьшение синтеза и секреции альдостерона
• снижение активности симпато-адреналовой системы
• повышение тонуса блуждающего нерва
• нормализация барорефлекторных механизмов
• активация калликреин-кининовой системы
• повышение высвобождения оксида азота, простациклина и протагландина Е2 в головном мозге, сосудистой стенке, почках
• повышение фибринолитической активности крови
• уменьшение секреции эндотелина1
• повышение содержания предсердного натрийуретического фактора
Метаболические эффекты ИАПФ
• улучшение метаболизма глюкозы за счет повышения чувствительности переферических тканей к инслину
• антиатерогенны эффекты
• противовоспалительные эффекты
Побочные эффекты ИАПФ
Специфические побочные эффекты
• гипотония первой дозы (риск повышается при исходной активации ренина на фоне предшествующего приема диуретиков, строгом ограничении соли, приеме нитратов, у лиц со стенозом почечной артерии. Профилактина ― отмена диуретиков за 24-72 часа до начала лечения ИАПФ, начало лечения с низких доз препарата)
• азотемия, нарушение функции почек, повышение уровня креатинина более чем на 10-20% от исходного уровня (встречается при единственной почке со стенозом почечной артерии, стенозе почечной артерии в трансплантате почки, двустороннем стенозе почечных артерий, часто является маркером скрытой патологии почек и почечных сосудов, риск повышается у больных, получающих диуретики, НПВС, с гиповолемией, гипонатриемией)
• гиперкалиэмия (>5,5 ммоль/л риск повышается при одновременном назначении препаратов калия, калийсберегающих диуретиков, НПВС, у лиц с гиперальдостеронизмом, при сахарном диабете, обструкции мочевых путей, интерстициальном нефрите)
• сухой кашель (самый частый побочный эффект ИАПФ, чаще встречается у женщин, китайцев, чернокожих, курильщиков, ассоциируется с DD-генотипом гена АПФ, исчезает через 1-2 недели после отмены препарата)
• отек Квинке (0,1-0,5% возникновение не зависит от дозы и химической структуры ИАПФ
Неспецифические побочные эффекты ИАПФ
• нарушение вкуса
• лейкопения
• кожная сыпь
• диспепсия
Позитивные аспекты ИАПФ: резюме
• выраженная антигипертензивная активость
• метаболическая нейтральность
• положительное влияние на структурные изменения в ССС
• ренопротективное действие
• хорошая переносимость
Метаболическая нейтральность и органопротекторные свойства позволяют рассматривать комбинированное применение ИАПФ и антагонистов кальция как один из вариантов антигипертензивной терапии больных с “первичным метаболическим синдромом”. Антагонисты кальция у некоторых больных с гиперурикемией могут обладать урикодепрессивным действием. У таких пациентов подобная комбинация не оказывает отрицательного действия на коагулогические свойства крови, липидный и углеводный обмен. Отмечается, что блокаторы медленных кальциевых каналов с ИАПФ при подагре уменьшают гипертрофию и дилатацию левых отделов сердца, не влияют на активность симпатической нервной системы, повышают экспрессию интерлейкина-6 путем прямой активации соответствующего гена-промотора в гладкомышечных клетках, регулирующих процессы апоптоза, увеличивают экспрессию матричной рибонуклеиновой кислоты оксидазотной синтетазы, угнетают “оксидантный стресс”, препятствуют миграции моноцитов в субэндотелиальный слой сосудов, подавляют агрегацию тромбоцитов.
b-адреноблокаторы первых поколений запрещались для использования у больных подагрой вследствие способности индуцировать гиперурикемию. В настоящее время b1-селективные блокаторы, не обладающие внутренней симпатомиметической активностью (атенолол, бетаксолол, бисопролол, метопролол, небиволол), широко применяются при подагре. Более того, они способны при длительном использовании вызывать уменьшение в крови уровня мочевой кислоты. Среди гипотензивных средств b1-селективные блокаторы являются препаратами выбора у лиц с мерцанием предсердий, над- и желудочковой экстрасистолической аритмией, которые встречаются соответственно у 3,8 %, 4,1 % и 10,6 % больных подагрой. Большинство диуретиков при артериальной гипертензии у больных подагрой используется крайне редко ввиду их выраженного гиперурикемического (гипоурикозурического) эффекта. У таких больных на фоне назначения тиазидных мочегонных препаратов возможно даже развитие острой почечной недостаточности. Кроме того, диуретики из группы салуретиков у больных подагрой способны задерживать выведение с мочой токсичного оксипуринола ― метаболита ингибитора ксантиноксидазы аллопуринола. Механизм действия спиронолактона обусловлен его конкурентно-антагонистическими взаимоотношениями с альдостероном. Последний при подагре стимулирует образование белковых молекул транспортной системы (потенциалнезависимых Na+-каналов). В связи с этим уменьшается реабсорбция ионов натрия, возникают натрийуретический и диуретический эффекты. Поскольку поступление Na+ в эпителиальные клетки уменьшается, апикальная мембрана их гиперполяризуется и потенциалзависимые К+-каналы переходят в непроводящее состояние (это способствует уменьшению экскреции К+ и сохранению его в организме). Заметим, что у больных подагрой спиронолактон является малоактивным диуретиком, а в некоторых случаях вызывает гиперурикемический эффект и не может использоваться у больных подагрической нефропатией при снижении функции почек, которая констатируется у 32,7 % больных (І ст. ― 20,4 %, ІІ ст. ― у 7,1 %, ІІІ ст. ― 5,3 %).
Резюме. Таким образом, подагра является фактором риска развития АГ, а в генезе последней играют роль почечные механизмы, связанные с нефропатией, инсулинорезистентность, сосудистые и гормональные расстройства. Для лечения повышенного АД препаратами выбора считаются агонист i1-имидазольных рецепторов моксонидин, a1-адреноблокатор доксазозин и БРАТ лозартан. Комбинированное назначение антагонистов кальция и ИАПФ может быть полезным у пациентов с подагрической нефропатией. Применение других групп гипотензивных препаратов зачастую ограничено, а тиазидовые диуретики противопоказаны.
Сердечно-сосудистые эффекты ИАПФ
• снижение постнагрузки за счет системной артериальной вазодилятации (снижение АД, уменьшение ОПСС)
• снижение преднагрузки (венозная вазодилятация)
• кардиопротективный эффект (обратное развитие ГЛЖ и миокардиофиброза, предотвращение дилятации ЛЖ, антиишемические эффекты)
• вазопротективный эффект (подавление пролиферации ГМК артерий, вследствие чего увеличивается их просвет, усиление эндотелийзависимой вазодилятации, цитопротективный эффект, сохранение макроэргических фосфатов и цитозольных ферментов внутри клеток в условиях ишемии)
• потенцирование вазодилятирующих эффектов нитратов, предотвращение развития толерантности к ним
• улучшение региональной гемодинамики
Почечные эффекты ИАПФ
• увеличение натрийуреза и диуреза, калийсберегающий эффект
• ренопротективный эффект (снижение внутриклубочкового давления за счет дилятации афферентных и эфферентных артериол, торможение пролиферации и гипертрофии мезангиальных клеток, эпителиальных клеток почечных канальцев и фибробластов, уменьшение синтеза компонентов мезангиального матрикса)
• увеличение кровотока в мозговом веществе почек
• уменьшение проницаемости клубочкового фильтра за счет сокращения мезангиальных клеток
• Торможение миграции макрофагов в почечных клубочках
Нейрогуморальные эффекты ИАПФ
• Уменьшение образования АТII
• уменьшение синтеза и секреции альдостерона
• снижение активности симпато-адреналовой системы
• повышение тонуса блуждающего нерва
• нормализация барорефлекторных механизмов
• активация калликреин-кининовой системы
• повышение высвобождения оксида азота, простациклина и протагландина Е2 в головном мозге, сосудистой стенке, почках
• повышение фибринолитической активности крови
• уменьшение секреции эндотелина1
• повышение содержания предсердного натрийуретического фактора
Метаболические эффекты ИАПФ
• улучшение метаболизма глюкозы за счет повышения чувствительности переферических тканей к инслину
• антиатерогенны эффекты
• противовоспалительные эффекты
Побочные эффекты ИАПФ
Специфические побочные эффекты
• гипотония первой дозы (риск повышается при исходной активации ренина на фоне предшествующего приема диуретиков, строгом ограничении соли, приеме нитратов, у лиц со стенозом почечной артерии. Профилактина ― отмена диуретиков за 24-72 часа до начала лечения ИАПФ, начало лечения с низких доз препарата)
• азотемия, нарушение функции почек, повышение уровня креатинина более чем на 10-20% от исходного уровня (встречается при единственной почке со стенозом почечной артерии, стенозе почечной артерии в трансплантате почки, двустороннем стенозе почечных артерий, часто является маркером скрытой патологии почек и почечных сосудов, риск повышается у больных, получающих диуретики, НПВС, с гиповолемией, гипонатриемией)
• гиперкалиэмия (>5,5 ммоль/л риск повышается при одновременном назначении препаратов калия, калийсберегающих диуретиков, НПВС, у лиц с гиперальдостеронизмом, при сахарном диабете, обструкции мочевых путей, интерстициальном нефрите)
• сухой кашель (самый частый побочный эффект ИАПФ, чаще встречается у женщин, китайцев, чернокожих, курильщиков, ассоциируется с DD-генотипом гена АПФ, исчезает через 1-2 недели после отмены препарата)
• отек Квинке (0,1-0,5% возникновение не зависит от дозы и химической структуры ИАПФ
Неспецифические побочные эффекты ИАПФ
• нарушение вкуса
• лейкопения
• кожная сыпь
• диспепсия
Позитивные аспекты ИАПФ: резюме
• выраженная антигипертензивная активость
• метаболическая нейтральность
• положительное влияние на структурные изменения в ССС
• ренопротективное действие
• хорошая переносимость
Метаболическая нейтральность и органопротекторные свойства позволяют рассматривать комбинированное применение ИАПФ и антагонистов кальция как один из вариантов антигипертензивной терапии больных с “первичным метаболическим синдромом”. Антагонисты кальция у некоторых больных с гиперурикемией могут обладать урикодепрессивным действием. У таких пациентов подобная комбинация не оказывает отрицательного действия на коагулогические свойства крови, липидный и углеводный обмен. Отмечается, что блокаторы медленных кальциевых каналов с ИАПФ при подагре уменьшают гипертрофию и дилатацию левых отделов сердца, не влияют на активность симпатической нервной системы, повышают экспрессию интерлейкина-6 путем прямой активации соответствующего гена-промотора в гладкомышечных клетках, регулирующих процессы апоптоза, увеличивают экспрессию матричной рибонуклеиновой кислоты оксидазотной синтетазы, угнетают “оксидантный стресс”, препятствуют миграции моноцитов в субэндотелиальный слой сосудов, подавляют агрегацию тромбоцитов.
b-адреноблокаторы первых поколений запрещались для использования у больных подагрой вследствие способности индуцировать гиперурикемию. В настоящее время b1-селективные блокаторы, не обладающие внутренней симпатомиметической активностью (атенолол, бетаксолол, бисопролол, метопролол, небиволол), широко применяются при подагре. Более того, они способны при длительном использовании вызывать уменьшение в крови уровня мочевой кислоты. Среди гипотензивных средств b1-селективные блокаторы являются препаратами выбора у лиц с мерцанием предсердий, над- и желудочковой экстрасистолической аритмией, которые встречаются соответственно у 3,8 %, 4,1 % и 10,6 % больных подагрой. Большинство диуретиков при артериальной гипертензии у больных подагрой используется крайне редко ввиду их выраженного гиперурикемического (гипоурикозурического) эффекта. У таких больных на фоне назначения тиазидных мочегонных препаратов возможно даже развитие острой почечной недостаточности. Кроме того, диуретики из группы салуретиков у больных подагрой способны задерживать выведение с мочой токсичного оксипуринола ― метаболита ингибитора ксантиноксидазы аллопуринола. Механизм действия спиронолактона обусловлен его конкурентно-антагонистическими взаимоотношениями с альдостероном. Последний при подагре стимулирует образование белковых молекул транспортной системы (потенциалнезависимых Na+-каналов). В связи с этим уменьшается реабсорбция ионов натрия, возникают натрийуретический и диуретический эффекты. Поскольку поступление Na+ в эпителиальные клетки уменьшается, апикальная мембрана их гиперполяризуется и потенциалзависимые К+-каналы переходят в непроводящее состояние (это способствует уменьшению экскреции К+ и сохранению его в организме). Заметим, что у больных подагрой спиронолактон является малоактивным диуретиком, а в некоторых случаях вызывает гиперурикемический эффект и не может использоваться у больных подагрической нефропатией при снижении функции почек, которая констатируется у 32,7 % больных (І ст. ― 20,4 %, ІІ ст. ― у 7,1 %, ІІІ ст. ― 5,3 %).
Резюме. Таким образом, подагра является фактором риска развития АГ, а в генезе последней играют роль почечные механизмы, связанные с нефропатией, инсулинорезистентность, сосудистые и гормональные расстройства. Для лечения повышенного АД препаратами выбора считаются агонист i1-имидазольных рецепторов моксонидин, a1-адреноблокатор доксазозин и БРАТ лозартан. Комбинированное назначение антагонистов кальция и ИАПФ может быть полезным у пациентов с подагрической нефропатией. Применение других групп гипотензивных препаратов зачастую ограничено, а тиазидовые диуретики противопоказаны.

 Сердечно-сосудистые эффекты ИАПФ
• снижение постнагрузки за счет системной артериальной вазодилятации (снижение АД, уменьшение ОПСС)
• снижение преднагрузки (венозная вазодилятация)
• кардиопротективный эффект (обратное развитие ГЛЖ и миокардиофиброза, предотвращение дилятации ЛЖ, антиишемические эффекты)
• вазопротективный эффект (подавление пролиферации ГМК артерий, вследствие чего увеличивается их просвет, усиление эндотелийзависимой вазодилятации, цитопротективный эффект, сохранение макроэргических фосфатов и цитозольных ферментов внутри клеток в условиях ишемии)
• потенцирование вазодилятирующих эффектов нитратов, предотвращение развития толерантности к ним
• улучшение региональной гемодинамики
Почечные эффекты ИАПФ
• увеличение натрийуреза и диуреза, калийсберегающий эффект
• ренопротективный эффект (снижение внутриклубочкового давления за счет дилятации афферентных и эфферентных артериол, торможение пролиферации и гипертрофии мезангиальных клеток, эпителиальных клеток почечных канальцев и фибробластов, уменьшение синтеза компонентов мезангиального матрикса)
• увеличение кровотока в мозговом веществе почек
• уменьшение проницаемости клубочкового фильтра за счет сокращения мезангиальных клеток
• Торможение миграции макрофагов в почечных клубочках
Нейрогуморальные эффекты ИАПФ
• Уменьшение образования АТII
• уменьшение синтеза и секреции альдостерона
• снижение активности симпато-адреналовой системы
• повышение тонуса блуждающего нерва
• нормализация барорефлекторных механизмов
• активация калликреин-кининовой системы
• повышение высвобождения оксида азота, простациклина и протагландина Е2 в головном мозге, сосудистой стенке, почках
• повышение фибринолитической активности крови
• уменьшение секреции эндотелина1
• повышение содержания предсердного натрийуретического фактора
Метаболические эффекты ИАПФ
• улучшение метаболизма глюкозы за счет повышения чувствительности переферических тканей к инслину
• антиатерогенны эффекты
• противовоспалительные эффекты
Побочные эффекты ИАПФ
Специфические побочные эффекты
• гипотония первой дозы (риск повышается при исходной активации ренина на фоне предшествующего приема диуретиков, строгом ограничении соли, приеме нитратов, у лиц со стенозом почечной артерии. Профилактина ― отмена диуретиков за 24-72 часа до начала лечения ИАПФ, начало лечения с низких доз препарата)
• азотемия, нарушение функции почек, повышение уровня креатинина более чем на 10-20% от исходного уровня (встречается при единственной почке со стенозом почечной артерии, стенозе почечной артерии в трансплантате почки, двустороннем стенозе почечных артерий, часто является маркером скрытой патологии почек и почечных сосудов, риск повышается у больных, получающих диуретики, НПВС, с гиповолемией, гипонатриемией)
• гиперкалиэмия (>5,5 ммоль/л риск повышается при одновременном назначении препаратов калия, калийсберегающих диуретиков, НПВС, у лиц с гиперальдостеронизмом, при сахарном диабете, обструкции мочевых путей, интерстициальном нефрите)
• сухой кашель (самый частый побочный эффект ИАПФ, чаще встречается у женщин, китайцев, чернокожих, курильщиков, ассоциируется с DD-генотипом гена АПФ, исчезает через 1-2 недели после отмены препарата)
• отек Квинке (0,1-0,5% возникновение не зависит от дозы и химической структуры ИАПФ
Неспецифические побочные эффекты ИАПФ
• нарушение вкуса
• лейкопения
• кожная сыпь
• диспепсия
Позитивные аспекты ИАПФ: резюме
• выраженная антигипертензивная активость
• метаболическая нейтральность
• положительное влияние на структурные изменения в ССС
• ренопротективное действие
• хорошая переносимость
Метаболическая нейтральность и органопротекторные свойства позволяют рассматривать комбинированное применение ИАПФ и антагонистов кальция как один из вариантов антигипертензивной терапии больных с “первичным метаболическим синдромом”. Антагонисты кальция у некоторых больных с гиперурикемией могут обладать урикодепрессивным действием. У таких пациентов подобная комбинация не оказывает отрицательного действия на коагулогические свойства крови, липидный и углеводный обмен. Отмечается, что блокаторы медленных кальциевых каналов с ИАПФ при подагре уменьшают гипертрофию и дилатацию левых отделов сердца, не влияют на активность симпатической нервной системы, повышают экспрессию интерлейкина-6 путем прямой активации соответствующего гена-промотора в гладкомышечных клетках, регулирующих процессы апоптоза, увеличивают экспрессию матричной рибонуклеиновой кислоты оксидазотной синтетазы, угнетают “оксидантный стресс”, препятствуют миграции моноцитов в субэндотелиальный слой сосудов, подавляют агрегацию тромбоцитов.
b-адреноблокаторы первых поколений запрещались для использования у больных подагрой вследствие способности индуцировать гиперурикемию. В настоящее время b1-селективные блокаторы, не обладающие внутренней симпатомиметической активностью (атенолол, бетаксолол, бисопролол, метопролол, небиволол), широко применяются при подагре. Более того, они способны при длительном использовании вызывать уменьшение в крови уровня мочевой кислоты. Среди гипотензивных средств b1-селективные блокаторы являются препаратами выбора у лиц с мерцанием предсердий, над- и желудочковой экстрасистолической аритмией, которые встречаются соответственно у 3,8 %, 4,1 % и 10,6 % больных подагрой. Большинство диуретиков при артериальной гипертензии у больных подагрой используется крайне редко ввиду их выраженного гиперурикемического (гипоурикозурического) эффекта. У таких больных на фоне назначения тиазидных мочегонных препаратов возможно даже развитие острой почечной недостаточности. Кроме того, диуретики из группы салуретиков у больных подагрой способны задерживать выведение с мочой токсичного оксипуринола ― метаболита ингибитора ксантиноксидазы аллопуринола. Механизм действия спиронолактона обусловлен его конкурентно-антагонистическими взаимоотношениями с альдостероном. Последний при подагре стимулирует образование белковых молекул транспортной системы (потенциалнезависимых Na+-каналов). В связи с этим уменьшается реабсорбция ионов натрия, возникают натрийуретический и диуретический эффекты. Поскольку поступление Na+ в эпителиальные клетки уменьшается, апикальная мембрана их гиперполяризуется и потенциалзависимые К+-каналы переходят в непроводящее состояние (это способствует уменьшению экскреции К+ и сохранению его в организме). Заметим, что у больных подагрой спиронолактон является малоактивным диуретиком, а в некоторых случаях вызывает гиперурикемический эффект и не может использоваться у больных подагрической нефропатией при снижении функции почек, которая констатируется у 32,7 % больных (І ст. ― 20,4 %, ІІ ст. ― у 7,1 %, ІІІ ст. ― 5,3 %).
Резюме. Таким образом, подагра является фактором риска развития АГ, а в генезе последней играют роль почечные механизмы, связанные с нефропатией, инсулинорезистентность, сосудистые и гормональные расстройства. Для лечения повышенного АД препаратами выбора считаются агонист i1-имидазольных рецепторов моксонидин, a1-адреноблокатор доксазозин и БРАТ лозартан. Комбинированное назначение антагонистов кальция и ИАПФ может быть полезным у пациентов с подагрической нефропатией. Применение других групп гипотензивных препаратов зачастую ограничено, а тиазидовые диуретики противопоказаны.
Сердечно-сосудистые эффекты ИАПФ
• снижение постнагрузки за счет системной артериальной вазодилятации (снижение АД, уменьшение ОПСС)
• снижение преднагрузки (венозная вазодилятация)
• кардиопротективный эффект (обратное развитие ГЛЖ и миокардиофиброза, предотвращение дилятации ЛЖ, антиишемические эффекты)
• вазопротективный эффект (подавление пролиферации ГМК артерий, вследствие чего увеличивается их просвет, усиление эндотелийзависимой вазодилятации, цитопротективный эффект, сохранение макроэргических фосфатов и цитозольных ферментов внутри клеток в условиях ишемии)
• потенцирование вазодилятирующих эффектов нитратов, предотвращение развития толерантности к ним
• улучшение региональной гемодинамики
Почечные эффекты ИАПФ
• увеличение натрийуреза и диуреза, калийсберегающий эффект
• ренопротективный эффект (снижение внутриклубочкового давления за счет дилятации афферентных и эфферентных артериол, торможение пролиферации и гипертрофии мезангиальных клеток, эпителиальных клеток почечных канальцев и фибробластов, уменьшение синтеза компонентов мезангиального матрикса)
• увеличение кровотока в мозговом веществе почек
• уменьшение проницаемости клубочкового фильтра за счет сокращения мезангиальных клеток
• Торможение миграции макрофагов в почечных клубочках
Нейрогуморальные эффекты ИАПФ
• Уменьшение образования АТII
• уменьшение синтеза и секреции альдостерона
• снижение активности симпато-адреналовой системы
• повышение тонуса блуждающего нерва
• нормализация барорефлекторных механизмов
• активация калликреин-кининовой системы
• повышение высвобождения оксида азота, простациклина и протагландина Е2 в головном мозге, сосудистой стенке, почках
• повышение фибринолитической активности крови
• уменьшение секреции эндотелина1
• повышение содержания предсердного натрийуретического фактора
Метаболические эффекты ИАПФ
• улучшение метаболизма глюкозы за счет повышения чувствительности переферических тканей к инслину
• антиатерогенны эффекты
• противовоспалительные эффекты
Побочные эффекты ИАПФ
Специфические побочные эффекты
• гипотония первой дозы (риск повышается при исходной активации ренина на фоне предшествующего приема диуретиков, строгом ограничении соли, приеме нитратов, у лиц со стенозом почечной артерии. Профилактина ― отмена диуретиков за 24-72 часа до начала лечения ИАПФ, начало лечения с низких доз препарата)
• азотемия, нарушение функции почек, повышение уровня креатинина более чем на 10-20% от исходного уровня (встречается при единственной почке со стенозом почечной артерии, стенозе почечной артерии в трансплантате почки, двустороннем стенозе почечных артерий, часто является маркером скрытой патологии почек и почечных сосудов, риск повышается у больных, получающих диуретики, НПВС, с гиповолемией, гипонатриемией)
• гиперкалиэмия (>5,5 ммоль/л риск повышается при одновременном назначении препаратов калия, калийсберегающих диуретиков, НПВС, у лиц с гиперальдостеронизмом, при сахарном диабете, обструкции мочевых путей, интерстициальном нефрите)
• сухой кашель (самый частый побочный эффект ИАПФ, чаще встречается у женщин, китайцев, чернокожих, курильщиков, ассоциируется с DD-генотипом гена АПФ, исчезает через 1-2 недели после отмены препарата)
• отек Квинке (0,1-0,5% возникновение не зависит от дозы и химической структуры ИАПФ
Неспецифические побочные эффекты ИАПФ
• нарушение вкуса
• лейкопения
• кожная сыпь
• диспепсия
Позитивные аспекты ИАПФ: резюме
• выраженная антигипертензивная активость
• метаболическая нейтральность
• положительное влияние на структурные изменения в ССС
• ренопротективное действие
• хорошая переносимость
Метаболическая нейтральность и органопротекторные свойства позволяют рассматривать комбинированное применение ИАПФ и антагонистов кальция как один из вариантов антигипертензивной терапии больных с “первичным метаболическим синдромом”. Антагонисты кальция у некоторых больных с гиперурикемией могут обладать урикодепрессивным действием. У таких пациентов подобная комбинация не оказывает отрицательного действия на коагулогические свойства крови, липидный и углеводный обмен. Отмечается, что блокаторы медленных кальциевых каналов с ИАПФ при подагре уменьшают гипертрофию и дилатацию левых отделов сердца, не влияют на активность симпатической нервной системы, повышают экспрессию интерлейкина-6 путем прямой активации соответствующего гена-промотора в гладкомышечных клетках, регулирующих процессы апоптоза, увеличивают экспрессию матричной рибонуклеиновой кислоты оксидазотной синтетазы, угнетают “оксидантный стресс”, препятствуют миграции моноцитов в субэндотелиальный слой сосудов, подавляют агрегацию тромбоцитов.
b-адреноблокаторы первых поколений запрещались для использования у больных подагрой вследствие способности индуцировать гиперурикемию. В настоящее время b1-селективные блокаторы, не обладающие внутренней симпатомиметической активностью (атенолол, бетаксолол, бисопролол, метопролол, небиволол), широко применяются при подагре. Более того, они способны при длительном использовании вызывать уменьшение в крови уровня мочевой кислоты. Среди гипотензивных средств b1-селективные блокаторы являются препаратами выбора у лиц с мерцанием предсердий, над- и желудочковой экстрасистолической аритмией, которые встречаются соответственно у 3,8 %, 4,1 % и 10,6 % больных подагрой. Большинство диуретиков при артериальной гипертензии у больных подагрой используется крайне редко ввиду их выраженного гиперурикемического (гипоурикозурического) эффекта. У таких больных на фоне назначения тиазидных мочегонных препаратов возможно даже развитие острой почечной недостаточности. Кроме того, диуретики из группы салуретиков у больных подагрой способны задерживать выведение с мочой токсичного оксипуринола ― метаболита ингибитора ксантиноксидазы аллопуринола. Механизм действия спиронолактона обусловлен его конкурентно-антагонистическими взаимоотношениями с альдостероном. Последний при подагре стимулирует образование белковых молекул транспортной системы (потенциалнезависимых Na+-каналов). В связи с этим уменьшается реабсорбция ионов натрия, возникают натрийуретический и диуретический эффекты. Поскольку поступление Na+ в эпителиальные клетки уменьшается, апикальная мембрана их гиперполяризуется и потенциалзависимые К+-каналы переходят в непроводящее состояние (это способствует уменьшению экскреции К+ и сохранению его в организме). Заметим, что у больных подагрой спиронолактон является малоактивным диуретиком, а в некоторых случаях вызывает гиперурикемический эффект и не может использоваться у больных подагрической нефропатией при снижении функции почек, которая констатируется у 32,7 % больных (І ст. ― 20,4 %, ІІ ст. ― у 7,1 %, ІІІ ст. ― 5,3 %).
Резюме. Таким образом, подагра является фактором риска развития АГ, а в генезе последней играют роль почечные механизмы, связанные с нефропатией, инсулинорезистентность, сосудистые и гормональные расстройства. Для лечения повышенного АД препаратами выбора считаются агонист i1-имидазольных рецепторов моксонидин, a1-адреноблокатор доксазозин и БРАТ лозартан. Комбинированное назначение антагонистов кальция и ИАПФ может быть полезным у пациентов с подагрической нефропатией. Применение других групп гипотензивных препаратов зачастую ограничено, а тиазидовые диуретики противопоказаны. 

