Ирина Александровна Зборовская – директор Федерального бюджетного государственного учреждения «Научно-исследовательский институт клинической и экспериментальной ревматологии» РАМН, профессор кафедры госпитальной терапии с курсом клинической ревматологии факультета усовершенствования врачей Волгоградского государственного медицинского университета, д.м.н.

Жалобы на боль в груди нередки во врачебной практике. Боль в груди пугает больного и всегда настораживает врача. Значение правильного (или неверного) установления ее причины и соответствующего лечения чрезвычайно велико. Нераспознавание тяжелого заболевания, например, инфаркта миокарда или расслаивающей аневризмы аорты, может привести к запоздалому оказанию медицинской помощи. С другой стороны, гипердиагностика стенокардии имеет вредные психологические, а также социально-экономические последствия, включая проведение ненужного дорогостоящего инструментального обследования. Необходимо подчеркнуть, что интенсивность и значительная частота возникновения боли необязательно свидетельствует о ее связи с тяжелым заболеванием сердца

 Таблица 1
Основные причины боли в области сердца.
Таблица 1
Основные причины боли в области сердца.
| Орган или
система |
Заболевание |
|
| Характер боли |
|
| Кардиалгия |
Стенокардия |
|
| |
|
| Заболевания
сердца и
сосудов |
Нейроциркуляторная
дистония.
Пролапс митрального клапана.
Некоронарогенные заболевания миокарда: миокардиты, специфические заболевания или миокардидистрофии, кардиомиопатии (кроме гипертрофической)
Ревмокардит.
Пороки сердца приобретенные (кроме аортальных) и врожденные.
Перикардит.
Аортит и аневризма грудной части аорты, в том числе расслаивающая.
ТЭВЛА |
Морфологические изменения венечных артерий:
а) имеются:
– стабильная стенокардия;
– нестабильная стенокардия;
– инфаркт миокарда;
– системные васкулиты
(узелковый периартериит, неспецифический аортоартериит, облитерирующий тромбангиит).
б) отсутствуют:
– стенокардия Принцметала;
– микрососудистая стенокардия (синдром X);
– миокардиальные мышечные “мостики”;
– стеноз устья аорты;
– аортальная недостаточность;
– гипертрофическая кардиомиопатия;
– легочная гипертензия.
|
|
| Заболевания легких, плевры и средостения |
Пневмоторакс.
Плеврит, в том числе при пневмонии.
Туберкулез, опухоли и другие заболевания с вовлечением плевры.
Медиастинит.
|
|
|
| Заболевания пищевари-тельного тракта |
Эзофагит (пептический и рефлюкс-эзофагит).
Спазм пищевода
Кардиоспазм.
Грыжа пищеводного отверстия диафрагмы.
Язвенная болезнь желудка.
Болезни билиарной системы.
Синдром Мэллори-Вейса.
|
|
| Заболевания костно-
мышечной системы |
Остеохондроз и деформирующий спондилоартроз.
Периартрит левого плечевого сустава и синдром плечо-рука.
Заболевания ребер и их хрящей.
|
|
| Психоген-ные состояния |
Астенический синдром.
Невроз навязчивых состояний, кардиофобия.
|
|
| Прочие |
Herpes zoster |
|
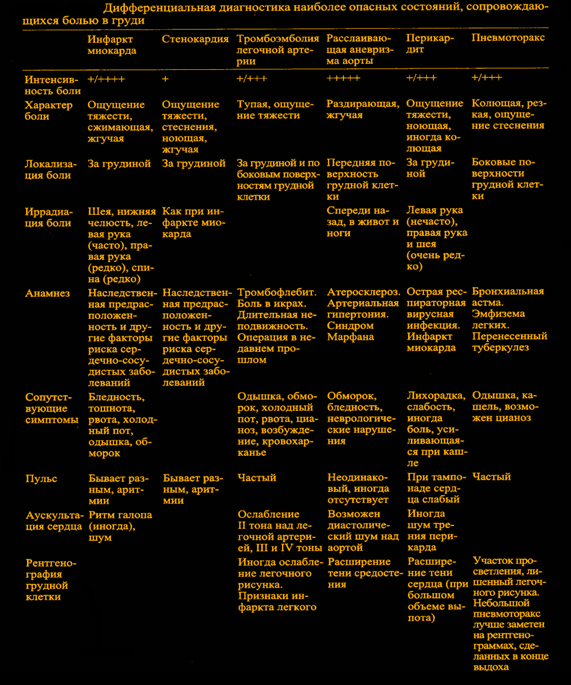
Основные причины болей в области сердца, приведенные в таблице 1, разнообразны и, кроме заболеваний сердца и сосудов, включают патологию других органов: грудной клетки (легких, плевры, средостения, диафрагмы), пищеварительного тракта, костно-мышечных и нервных структур грудной стенки, а также психогенные состояния. Очевидно, что такое многообразие причин болей обуславливает трудности, с которыми может сталкиваться врач при проведении дифференциальной диагностики.
I. Особенно важно своевременно поставить диагноз при острой, нестерпимой боли в области сердца, которая возникла впервые или резко изменила свой характер и заставила больного обратиться за медицинской помощью спустя несколько минут или часов после ее появления.
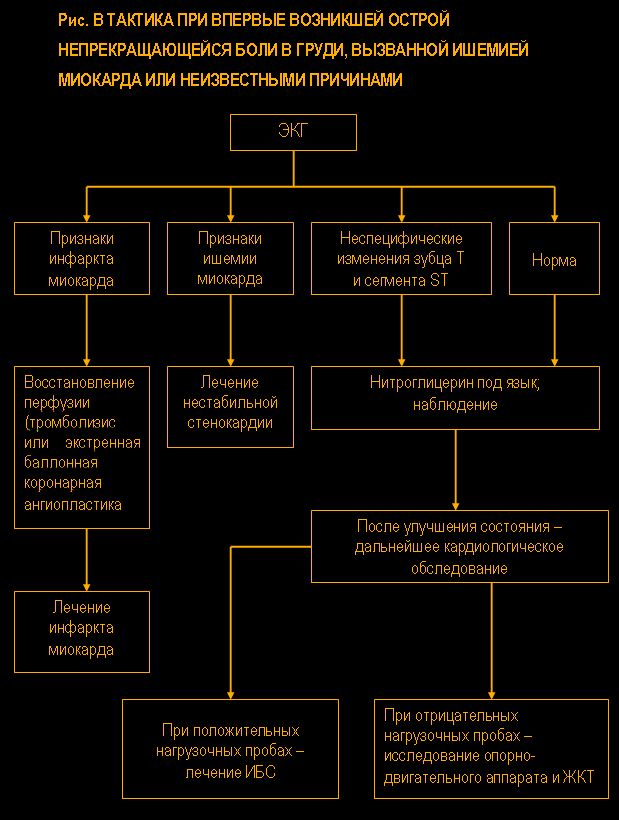
Основными причинами такой боли могут являться
инфаркт миокарда, нестабильная стенокардия, ТЭВЛА и расслаивающая аневризма грудной части аорты. Все эти заболевания имеют острое начало и в типичных случаях характеризуются жгучей загрудинной болью длительностью более 30 мин., не поддающейся действию нитроглицерина и купирующейся только наркотическими анальгетиками. Боль часто сопровождается одышкой, цианозом и артериальной гипотензией вплоть до развития шока.

1) При
инфаркте миокарда боль имеет характерную для стенокардии иррадиацию. Длится больше 15-20 минут, не проходит от нитроглицерина. Moryт наблюдаться бледность, холодный липкий пот, тошнота, рвота, артериальная гипотония. Ишемия миокарда часто обусловливает появление III или IV тона. В случаях осложнения острой левожелудочковой недостаточностью характерно ортопноэ с признаками застоя в легких.
Диагноз устанавливают на основании характерной динамики ЭКГ, иррадиации боли и содержания в крови кардиоспецифических ферментов, особенно MB КФК и ЛДГ. Чем обширнее инфаркт, тем выше активность ферментов. Исследование активности ферментов в динамике также позволяет оценить давность инфаркта миокарда.
Активность КФК сыворотки начинает повышаться через 6-8 часов после появления первых симптомов инфаркта, достигает пика через 20-24 часа и возвращается к норме через 48 часов.
– Ранний пик активности КФК при назначении тромболитиков (через 15 часов) свидетельствует о том, что тромболитическая терапия оказалась эффективной и проходимость коронарной артерии восстановлена.
– MB – фракция КФК специфична для миокарда, поэтому изменения её активности позволяют дифференцировать повреждения миокарда и поперечно-полосатых мышц (например, при внутримышечных инъекциях). При инфаркте миокарда МВ – фракция составляет более 15%.
- АсАлТ (аспарагиновая и аланиновая трансаминазы).
Активность достигает пика через 24-48 часов после начала инфаркта и возвращается к исходным значениям через 72 часа.
Активность ЛДГ сыворотки достигает пика через 3-4 суток и возвращается к исходным значениям через 7-14 суток после проявления первых симптомов инфаркта. Исследование активности этого фермента особенно ценно, если больной обратился к врачу поздно, когда активность других ферментов уже в норме.
- Сцинтиграфия миокарда с радиоактивным пирофосфатом.
Исследование проводят в течение 2-х недель с момента инфаркта миокарда. Оно особенно информативно при подозрении на инфаркт миокарда на фоне блокады левой ножки пучка Гиса. Очаговое накопление изотопа миокардом подтверждает диагноз инфаркт миокарда.
Эхокардиография при инфаркте миокарда выявляет нарушения локальной сократимости миокарда, позволяет определить фракцию выброса левого желудочка, выявить такие осложнения, как разрыв межжелудочковой перегородки и острую митральную недостаточность. Эти данные позволяют дифференцировать инфаркт миокарда от нестабильной стенокардии. Кстати, последней несвойственна острая сердечная недостаточность.
2) При
массивной ТЭВЛА как и при инфаркте миокарда, боль, обусловленная легочной гипертензией и растяжением легочной артерии, локализуется за грудиной однако не имеет типичной иррадиации. В случаях окклюзии мелких ветвей легочной артерии с развитием инфаркта сегмента легкого она связана с раздражением плевры и появляется, спустя несколько часов и даже дней от начала заболевания. Отличительными клиническими признаками являются сочетание боли с цианозом и одышкой, повышение ЦВД при отсутствии ортопноэ и признаков венозного застоя в легких. Часто артериальная гипотония, иногда одышка сопровождается кровохарканьем, хотя его отсутствие ни в коей мере не исключает диагноз ТЭВЛА. В анамнезе часто предшествует тромбофлебит, перенесенное хирургическое вмешательство, пребывание на постельном режиме. Подтвердить диагноз позволяют повышение с первых суток заболевания уровня ЛДГ, особенно ЛДГ-3, при нормальном уровне КФК, а также характерные электрокардиографические и рентгенологические изменения, которые, однако, в части случаев могут отсутствовать. Для верификации диагноза можно использовать сканирование легких и ангипульмонографию. Диагностика ТЭВЛА особенно трудна, когда единственный симптом внезапно возникшая одышка.
3) При
расслоении грудной части аорты боль обусловлена раздражением нервных окончаний в адвентиции при образовании гематомы под интимой в результате её надрыва или кровотечения из vasa vasorum. Локализация этой боли и некоторые сопутствующие ей симптомы определяются распространением гематомы с возможным сдавлением ветвей аорты и разрушением кольца аортального клапана. Для болевого синдрома характерна загрудинная локализация с иррадиацией в спину, иногда шею, голову, живот и ноги. По своей интенсивности она, как правило, превосходит боль при инфаркте и ТЭВЛА и для её устранения требуется введение больших доз сильнодействующих анальгетиков. В отличие от этих заболеваний, при расслоении аорты боль не сопровождается сердечной или дыхательной недостаточностью. Важный диагностический признак – неодинаковый пульс на сонных, лучевых и бедренных артериях. АД часто повышено и, как и пульс, не одинаково на обеих руках. Важное дифференциально-диагностическое значение имеют признаки аортальной недостаточности, прежде всего аускультативные. Кроме того, дисфагия, ухудшение зрения, очаговая неврологическая симптоматика, гематурия, которые, однако, могут отсутствовать. Изменения на ЭКГ и активности ферментов не характерны. Диагноз устанавливают при выявлении расширения аорты на рентгенограмме и при визуализации её расслоения на ЭхоКГ, лучше чреспищеводной. В неясных случаях подтвердить диагноз позволяют магниторезонансная томография.
Необходимо подчеркнуть, что отсутствие жгучей нестерпимой боли не исключает возможности наличия рассматриваемых выше заболеваний. Боль может быть кратковременной, повторяющейся и иметь меньшую интенсивность, а при инфаркте миокарда иногда вообще отсутствовать (так называемый безболевой инфаркт миокарда)

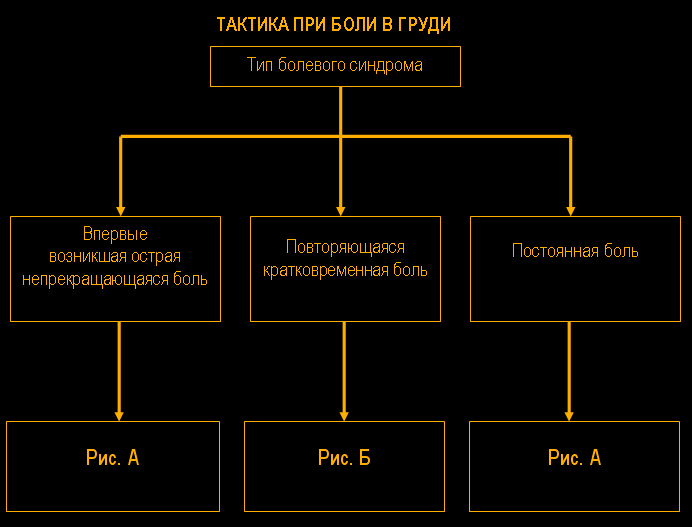
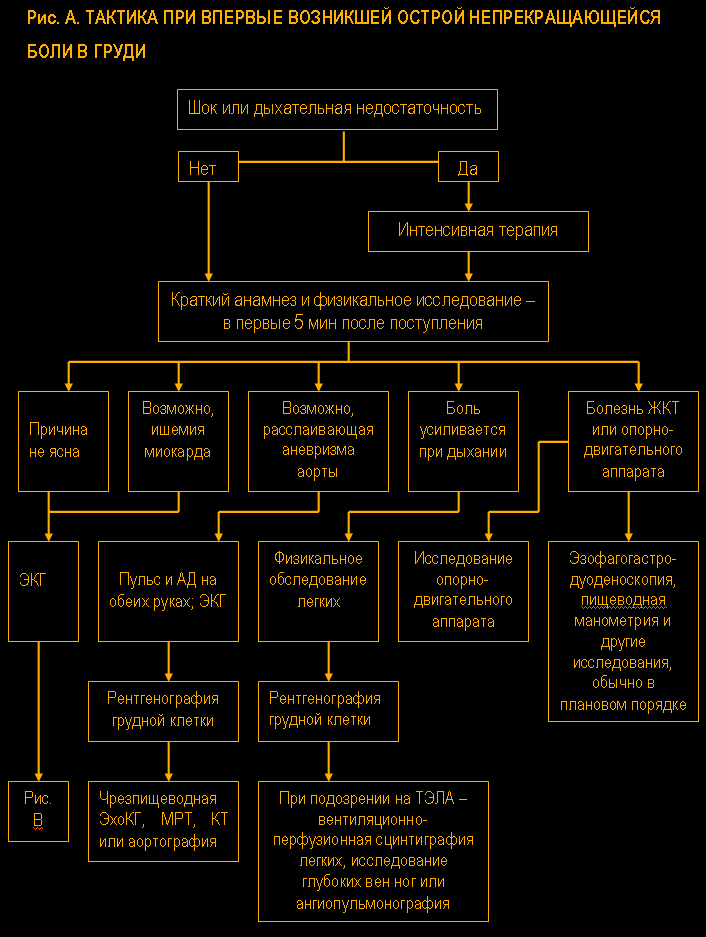
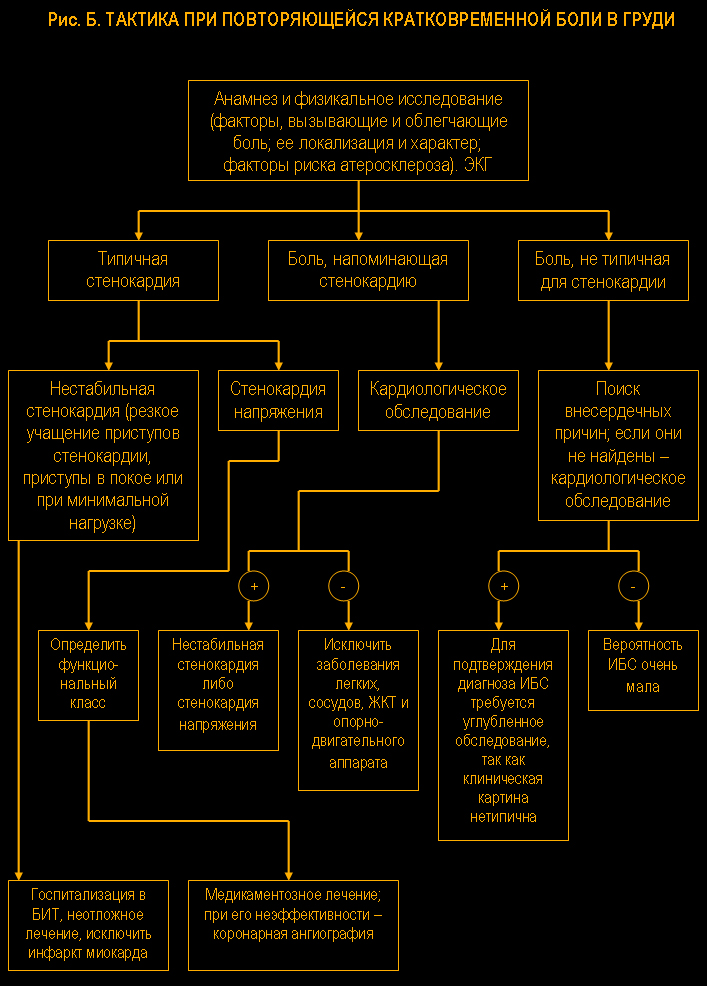 II. Причинами остро или подостро (давностью примерно до 1 мес) возникающей повторяющейся боли в области сердца меньшей выраженности
II. Причинами остро или подостро (давностью примерно до 1 мес) возникающей повторяющейся боли в области сердца меньшей выраженности, кроме этих заболеваний, могут быть:
впервые возникшая стенокардия или стенокардия Принцметала, острый перикардит, миокардит (реже), пневмоторакс, сухой плеврит (или острая пневмония с вовлечением плевры), медиастинит, трахеобронхит, а также травмы ребер и их хрящей слева и Herpes zoster.

При дифференциальной диагностике прежде всего необходимо разграничить коронарогенную боль, т.е.
стенокардию и некоронорогенную – кардиалгию, и уточнить ее генез. Стенокардия обусловлена ишемией миокарда и отличается четко очерченными и довольно постоянными клиническими признаками.
В отличие от неё
кардиалгия имеет значительно более разнообразные проявления. Боль ноющая, длительная, либо колющая (длится часами или даже несколько дней), возникает без видимой причины в покое либо связана с дыханием, кашлем, определенным движением или положением тела, приемом пищи, и, как правило, не купируется нитроглицерином. В части случаев боль сопровождается неспецифическими изменениями на ЭКГ, в том числе сегмента ST и зубца Т, которые связаны с основным заболеванием. Исключение ишемического генеза кардиалгии и возможности сочетания её с ИБС осуществляется с учетом динамики при клиническом наблюдении и данных холтеровского мониторирования ЭКГ, нагрузочных тестов и других дополнительных методов исследования.
1) При
впервые возникшей нестабильной стенокардии, в отличие от сравниваемых заболеваний, боль обусловлена ишемией миокарда, имеет ангинозный характер и купируется одной или несколькими таблетками нитроглицерина. Боль сжимающая, локализуется за грудиной, иррадиирует в нижнюю челюсть, шею, спину (между лопатками), эиигастрий, по внутренним поверхностям рук. Боль иррадиирует в левую руку в 20 раз чаще, чем в правую. Боль может изначально локализоваться в руке или эпигастрии, а не за грудиной. Уточнить характер боли позволяют выявление приходящих ишемических изменений на ЭКГ в виде депрессии или подъема сегмента ST, а после стабилизации состояния — положительные результаты нагрузочных тестов.
2) Для
стенокардии Принцметала характерны яркие интенсивные ангинозные приступы продолжительностью 10-15 мин., которые возникают чаще в покое, особенно ночью, под утро, при хорошей переносимости физических нагрузок в дневное время, в отличие от нестабильной стенокардии. Нитроглицерин обычно дает эффект, иногда временный. Диагноз ставят при регистрации на ЭКГ при боли значительных подъемов сегмента ST без образования в этих отведениях в динамике отрицательных зубцов Т или патологических Q, в отличие от инфаркта миокарда, хотя во время приступа возможны развитие инфаркта и внезапная смерть. Характерна положительная эргометриновая проба, при коронарографии – малоизмененные эпикардиальные венечные артерии.
3) При
остром перикардите болевой синдром обусловлен главным образом воспалением соседней париетальной плевры. В связи с этим он обычно ярко выражен при инфекционных перикардитах, имеет значительно меньшую интенсивность или вообще отсутствует – при асептических. Его отличительными особенностями являются локализация боли за грудиной в нижней её части, иногда также пульсирующая боль в области надчревья и левого плеча вследствие раздражения небольшого
цепторов диафрагмального нерва, и отсутствие иррадиации.
Боль тупая, монотонная и, в отличие от ангинозной, длится часами и даже днями. Вследствие своего плевритического компонента она усиливается при глубоком дыхании, глотании, кашле, движениях и положении лежа, уменьшаясь в положении сидя с наклоном туловища кпереди. При объективном обследовании:
При объективном обследовании:
– одышка;
– подтянутые к груди колени, наклон туловища вперед;
– увеличение около сердечной сумки, вследствие чего выбухание грудной клетки спереди, сглаживание межреберных промежутков;
– перестаёт прощупываться верхушечный толчок (при наклоне – может прощупываться);
– увеличение площади сердечной тупости;
– резко ослаблены сердечные тоны (пульсации в области тупости обычно нет);
– эхокардиография – ослабление пульсаторных движений сердца;
– ЭКГ – снижение вольтажа;
– набухание венозных стволов на шее (при вдохе они не спадаются как в норме, а набухают ещё больше);
– происходит сдавление нижней полой вены, вследствие чего – увеличение печени;
– резко повышено венозное давление;
– при бурном развитии выпота могут быть явления коллапса.
Дифференциально-диагностическое значение имеют признаки основного заболевания, осложнением которого является перикардит, иногда – температурная реакция. Характерны шум трения плевры и, иногда – перикарда, конкордантные подъёмы сегмента ST дугой книзу на ЭКГ, а при накоплении экссудата – соответствующие признаки, особенно эхокардиографические. Необходимо иметь в виду, что асептический перикардит может быть ранним или поздним осложнением инфаркта миокарда.
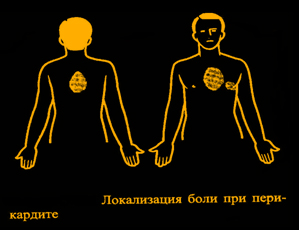
ОБСЛЕДОВАНИЕ ПРИ ПОСТОЯННОЙ БОЛИ В ГРУДИ
Анамнез и физикальное исследование
В зависимости от полученных результатов:
· ЭКГ
· Рентгенография грудной клетки
· КТ грудной клетки
· Исследование ЖКТ
· Рентгенография позвоночника, плечевых суставов, ребер
· ЭхоКГ
4) Для
кардиалгии при миокардитах различного генеза характерны локализация боли в области сердца, тупого ноющего или, наоборот, колющего характера, длительность (часами), отсутствие связи с физической нагрузкой и эффекта от прекращения движений и приема нитроглицерина. Дифференциально-диагностическое значение имеет связь заболевания с инфекцией или воздействием токсического вещества с соответствующими лабораторными изменениями в этот период. При наличии неспецифических изменений сегмента ST и зубца Т характерно их постепенное формирование и обратная динамика в течение нескольких дней, в отличие от проходящих в течение 2-10 минут ишемических эпизодов. Отрицательные результаты дают и другие методы выявления ишемии.
5) При
острых заболеваниях органов дыхания боль обусловлена главным образом вовлечением в патологический процесс париетальной плевры, трахеи или крупных бронхов, тогда как легочная паренхима, висцеральная плевра лишены болевых рецепторов. Её отличительными особенностями являются локализация в проекции очага поражения или, при раздражении диафрагмального нерва, за грудиной в её нижней части, острый, колющий характер и связь с дыханием, движением, кашлем. При
плеврите и
плевропневмонии боль может усиливаться во время пальпации, сопровождается одышкой, повышением температуры тела и у ряда больных – признаками интоксикации. Характерны шум трения плевры и при пневмонии – соответствующие физикальные и рентгенологические изменения, а также сдвиги воспалительного характера в крови.
6) Хотя при
медиастините боль также носит плевритический характер, однако её загрудинная локализация и испытываемое частью больных чувство стеснения или давления в груди требуют дифференциальной диагностики с инфарктом миокарда.
7)
Спонтанный пневмоторакс часто можно заподозрить у больных бронхиальной астмой и эмфиземой легких. Однако он иногда развивается в отсутствии какого-либо заболевания легких. Это особенно характерно для молодых худощавых мужчин. При спонтанном пневмотораксе связь боли с дыханием и кашлем отмечается обычно только в начале заболевания. В дальнейшем смещение органов средостения может вызывать тупую постоянную боль в области грудины и шеи. Болевой синдром сопровождается одышкой, которая обычно беспокоит больше, чем боль, иногда сухим кашлем.
– характерен выраженный цианоз;
– бледное лицо, покрытое холодным потом;
– пульс мягкий, нитевидный;
– АД – низкое;
– пораженная половина отстает в акте дыхания, выбухает;
– сглаженные межреберные промежутки;
– дыхание ослаблено или совсем не прослушивается;
– голосовое дрожание на пораженной стороне не проводится;
– при R-исследовании – отсутствие легочного рисунка, определяется край спавшего легкого, тень сердца и сосудов отклонена в противоположную сторону;
– усиление одышки и боли свидетельствует о напряженном пневмотораксе, при нём показана экстренная плевральная пункция.
Сочетание коробочного перкуторного тона с резким ослаблением дыхания позволяет поставить диагноз.

8 При
остром трахеобронхите может отмечаться чувство жжения за грудиной, которое связано с кашлем и проходит при его купировании.
9) При
Herpes zoster боль может за несколько дней предшествовать появлению сыпи, что затрудняет раннее установление её причины. Чаще она односторонняя и располагается в зоне иннервации межреберных нервов.
III. При хронической повторяющейся боли в области сердца, как и при острой, дифференциальную диагностику начинают с разграничения
стенокардии и
кардиалгии различного генеза. Склонившись в пользу диагноза стенокардии, переходят к уточнению её причины.
1) Из хронических заболеваний сердечно-сосудистой системы стенокардию необходимо прежде всего дифференцировать с широко распространенной
кардиалгией при нейроциркуляторной дистонии, которую называют также «несердечной болью в грудной клетке» или «болью левой молочной железы» Она обычно связана с гипервентиляцией и симптомами тревоги. Сопровождается сердцебиением, тремором, возбуждением. В отличие от стенокардии встречается чаще у женщин, особенно молодого возраста, локализуется в левой половине грудной клетки и имеет характер либо острой колющей, иногда «пронзающей», со слов больного, продолжительностью несколько секунд, либо тупой ноющей волнообразной, длящейся часами или даже несколько дней.
Таблица 2
Отличительные признаки стенокардии и кардиалгии при нейроциркуляторной дистонии (НЦД)
| Признак |
Стенокардия |
Кардиалгия при НЦД |
| Локализация |
Чаще за грудиной, изредка в местах иррадиации. |
Разлитая боль в левой половине грудной клетки или болевая точка в области верхушки сердца. |
| Иррадиация |
В руки, челюсть, спину, лопатку. |
Отсутствует, реже в левую руку. |
| Характер |
Сжимающая, жгучая. |
Тупая ноющая либо острая, колющая. |
| Длительность |
2-5 мин |
Секунды или часы, дни. |
| Когда возникает |
Во время физического или эмоционального напряжения. |
В покое, после физической или эмоциональной нагрузки, при усталости, на фоне тревожно-депрессивного состояния; может усиливаться при дыхании. |
| Что облегчает |
Нитроглицерин, иногда на непродолжительное время. |
Валериана, валидол или лекарственные препараты неэффективны. |
| Толерантность к физической нагрузке |
Снижена, нагрузка провоцирует боль. |
Нагрузка не влияет, скорее отвлекает и облегчает боль. |
| Другие характерные симптомы |
Нет |
«Тоскливые вздохи» в покое, сердцебиение, дурнота. |
| Изменения на ЭКГ в покое |
Отсутствуют, либо преходящая депрессия сегмента ST и (или) отрицательный зубец Т; возможны признаки рубцовых изменений в миокарде; калиевая и обзидановая пробы отрицательны. |
Отсутствуют, реже – уплощенные или
отрицательные зубцы Т, иногда – депрессия
сегмента ST с положительной динамикой при калиевой и обзидановой пробах. |
| Депрессия сегмента
ST по ишемическому типу или очаги гипоперфузии при сцинтиграфии миокарда при нагрузочных тестах |
Характерны. |
Отсутствуют. |
2) При
пролапсе митрального клапана кардиалгия имеет такой же характер и, вероятно, генез, как и при нейроциркуляторной дистонии. Возможны также неспецифические изменения зубца Т и сегмента ST. Диагноз подтверждают данные эхокардиографии, а сопутствующую ИБС исключают по данным нагрузочных тестов.
3)
Кардиалгия при ревмокардите имеет такой же характер, как при миокардите или нейроциркуляторной дистонии. Подтвердить диагноз позволяют связь развития или рецидива заболевания со стрептококковым фарингитом или тонзиллитом, температурная реакция, суставной синдром, признаки поражения эндокарда.
4)
Системный васкулит.
В пользу васкулита свидетельствуют признаки системного поражения сосудов нескольких бассейнов, особенности которого зависят от нозологической формы. Часто – клинические и лабораторные признаки воспаления.
5) Для так называемых
специфических кардиомиопатий (термин ВОЗ), или, по отечественной номенклатуре, миокардиодистрофий, характерно наличие признаков основного заболевания, с которым связано вторичное поражение миокарда. Например, миокардиопатия при гиперфункции симпатоадреналовой системы и тиреотоксикозе. Особенно актуальной является дифференциальная диагностика стенокардии с дисгормональной климактерической кардиомиопатией. Особенностями кардиагии при этом заболевании являются ее локализация в области сердца, длительность и волнообразный характер с периодами усиления без связи с физической нагрузкой. Боль возникает без причины или связана с эмоциональными факторами и сопровождается характерными вегетативными кризами и приливами. На ЭКГ часто обнаруживают глубокие отрицательные зубцы Т, амплитуда которых подвержена изменениям при исследовании в динамике, не связанным, однако, с кардиалгией. Эти зубцы обычно становятся положительными при калиевой и обзидановой пробах. Возможны ложноположительные результаты нагрузочных проб с электрокардиографическим контролем, поэтому для уточнения диагноза из неинвазивных методов более информативна нагрузочная сцинтиграфия миокарда.
6) При
гипертонической болезни характерно:
– наличие гипертонических кризов в анализе;
– усиленная или учащенная работа сердца;
– дрожь видимая или «внутренняя»;
– похолодание конечностей;
– страх смерти.
7)
Заболевания аорты (атеросклероз, аортиты, аневризмы различного генеза) часто сопровождаются упорной, длящейся часами, загрудинной болью различной интенсивности (от жгучей до тупой), не купирующейся нитроглицерином – так называемой аорталгией. При распространении процесса на устья венечных артерии сердца боль приобретает ангинозный компонент. Она обусловлена раздражением чувствительных окончаний из-за смещения органов грудной полости или сдавлением нервных корешков. Аневризма аорты может приводить к асимметрии наполнения пульса и АД и появлению симптомов сдавления соседних органов (осиплость голоса, сухой кашель, дисфагия). Заболевание диагностируют на основании данных рентгенологического исследования, эхокардиографии, при необходимости – рентгеноконтрастной аортографии, компьютерной и магниторезонансной томографии.
8 Для кардиалгии при
заболеваниях костно-мышечной системы и нервных структур характерны связь с определенными движениями плечевого пояса и туловища и усиление при пальпации отдельных точек грудной стенки. Боль чаще всего локализуется в местах сочленения хрящей ребер с грудиной и костными ребрами. Больных беспокоит острая колющая либо тупая ноющая боль, которая длится часами и даже днями. Возможно также чувство стеснения в груди вследствие спазма мышц. При осмотре характерна локальная пальпаторная болезненность грудной клетки в проекции этих сочленений, которая изредка сопровождается выраженными местными признаками асептического воспаления реберных хрящей в местах их прикрепления к грудине – припуханием, покраснением кожи и гипертермией. Этот симптомокомплекс носит название
синдрома Титце.
а) При
межреберной невралгии боль локализуется по ходу межреберий, отмечается болезненность при пальпации, движениях туловища и левой руки.
б) Постоянная неопределенная боль в прекардиальной области может отмечаться и при
синдроме большой грудной мышцы, который встречается при остеохондрозе, климаксе, инфаркте миокарда и других заболеваниях. Для него характерна локальная пальпаторная болезненность в местах прикрепления этой мышцы к грудине и провокация или усиление боли во всей мышце при надавливании на триггерные точки в области II – V ребер по парастернальной линии слева.
в) При
нижнешейном или верхнегрудном корешковом синдроме вследствие остеохондроза или спондилоартроза часто отмечается боль в прекардиальной области. Она обусловлена сдавленном нервных корешков смещенными позвонками, дисками или остеофитами, никогда не локализуется за грудиной и обычно носит характер тупой, постоянной боли, на фоне которой временами при определенных движениях головой или отведении рук возникает резкая пронзающая боль. Эти симптомы натяжения можно воспроизвести при отведении левой руки больного вверх и назад и пассивном наклоне головы, повернутой влево (симптом Спурлинга). Боль часто иррадиирует в левое плечо или руку и сопровождается нарушениями ее чувствительности. Отмечается также болезненность паравертебральных точек в проекции выхода корешков. Эти признаки, а также отсутствие связи с физической нагрузкой позволяют отдифференцировать корешковую боль от ангинозной.
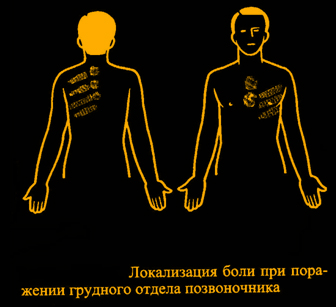
г) Приступообразная боль в области сердца, связанная с поворотами головы или длительным вынужденным положением (лежа ночью) и сопровождающаяся болью в левой половине головы, характерна для
синдрома позвоночного нерва, или «шейной мигрени». Он обусловлен раздражением симпатического сплетения позвоночной артерии при остеохондрозе и спондилоартрозе или при атеросклерозе артерии. Поставить диагноз позволяют нарушения зрения, кохлеовестибулярного аппарата и чувствительности левой половины шеи, головы и надплечий.
д) Причиной боли в прекардиальной области с иррадиацией в шею и левую руку может быть так называемый
синдром грудного выхода. При этом боль обусловлена периодическим сдавлением плечевого сплетения дополнительным шейным ребром или напряженной вследствие раздражения корешков шейного сплетения при остеохондрозе фибротизированной передней лестничной мышцей (синдром передней лестничной мышцы). По своей иррадиации и периодическому характеру боль напоминает ангинозную. Важными отличительными признаками являются четкая связь с движениями туловища, плечевого пояса, руки и не свойственная стенокардии продолжительность — либо несколько секунд, либо часами. Нарушения кровообращения вследствие сдавления подключичных сосудов и иннервации левой руки подтверждают диагноз.
е) Боль в прекардиальной области и левой руке может отмечаться также при
плечелопаточном периартрите, связанном с дистрофическими изменениями в головке плечевой кости и капсуле сустава вследствие раздражения шейного сплетения остеофитами. При этом боль в грудных мышцах или реберно-хрящевых сочленениях носит проводной характер и вызвана натяжением мышц и связок сустава. В отличие от стенокардии она связана с движением руки (ее отведением), а не с общей физической нагрузкой, и часто приводит к ограничению объема движений в суставе. Иногда также отмечается тупая длительная боль в покое по ночам. Характерна пальпаторная болезненность в месте прикрепления к плечевой кости дельтовидной мышцы и развитие её атрофии. Этот синдром может быть поздним осложнением инфаркта миокарда.
ж) Похожая боль, сопровождающаяся ограничением объёма движений, отмечается при
субакромиальном бурсите, тендините двуглавой мышцы и артрозе плечевого сустава.
В связи с распространенностью кардиалгий мышечно-скелетного генеза обследование всех больных с жалобами на боль в области сердца должно включать пальпацию основных болевых точек грудной стенки. При нетипичном болевом синдроме и наличии пальпаторной болезненности в этих точках необходимости учитывать возможность сочетанной
IV. Заболевания пищеварительного тракта.
1) Жгучая загрудинная боль возникает при спазме пищевода,
пептическом эзофагите и рефлюкс-эзофагите вследствие раздражения слизистой оболочки пищевода кислым желудочным соком. Она напоминает ангинозную боль, располагается за грудиной и в эпигастрии, иррадиирует в нижнюю челюсть, может купироваться нитроглицерином. Распознать эти заболевания позволяет связь боли с приемом пищи и её уменьшение после нескольких глотков воды или приема антацидов, а также наличие дисфагии.

1) При
синдроме Меллори-Вейса (разрыв слизистой в месте перехода пищевода в желудок вследствие рвоты) интенсивная загрудинная боль возникает сразу после натуживания при длительной рвоте и сопровождается появлением в рвотных массах крови. Часто бывает при алкоголизме.
2) Жгучая боль за грудиной и в надчревной области может иметь место и при
язвенной болезни желудка. Её особенностями являются появление примерно через 1 ч. после еды и купирование приемом молока или антацидов. Подтвердить диагноз болезней пищевода и желудка позволяет фиброгастроскопия.
3) Реже затруднения возникают при оценке боли в нижней части
грудины и надчревной области, появляющейся через 1-2 ч. после еды, что характерно для
холецистита и холангита.
5) При
грыже пищеводного отверстия диафрагмы боль или ощущение дискомфорта за грудиной возникает или усиливается сразу после еды, особенно при переходе в горизонтальное положение, ослабевая в положении стоя, при ходьбе, после отрыжки, рвоты, приема антацидов. Рентгенологическое исследование пищевода в горизонтальном положении подтверждает диагноз.
6) Неопределенная боль или ощущение дискомфорта за грудиной в её нижней части отмечается при
кардиоспазме и подчас вызывает трудности при дифференциальной диагностике со стенокардией, так как хорошо купируется нитроглицерином. Заподозрить это заболевание позволяет связь боли с актом глотания (особенно если пища очень горячая или холодная) волнением и наличие дисфагии, которая является его раним признаком. Диагноз ставят после тщательного рентгенологического исследования.
7)
Единственным симптомом может быть боль при:
– остром расширении желудка (гастрокоронарный синдром);
– остром вздутии толстого кишечника (коло-коронарный синдром).
8 При всех рассматриваемых заболеваниях пищеварительного тракта
необходимо учитывать возможность провокации истинной стенокардии по типу висцеро-висцерального рефлекса (даже при минимально атеросклеротически измененных сосудах). Это особенно характерно для заболеваний билиарной системы (холецистокардиальный синдром), грыжи пищеводного отверстия диафрагмы и язвенной болезни.
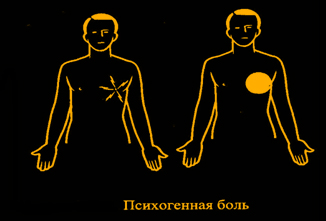
 V. Одной из причин кардиалгии являются психогенные состояния.
V. Одной из причин кардиалгии являются психогенные состояния.
Они в ряде случаев сопровождаются ощущением комка или стеснения за грудиной. Болевой синдром не имеет чёткой локализации, может быть очень интенсивным. Обычно сопровождается сердцебиением, одышкой, слабостью, тремором, возбуждением или тревогой. Боль обычно связана с эмоциональным напряжением, но не с физической нагрузкой, длится свыше 30 мин, волнообразно меняя свою интенсивность. Убежденность таких больных в наличии у них заболеваний сердца, несмотря на отсутствие объективных признаков, подчас приводит к их инвалидизации.
 Дифференциальная диагностика стенокардии различного генеза.
Дифференциальная диагностика стенокардии различного генеза.
В подавляющем большинстве случаев стенокардия обусловлена коронарным атеросклерозом и представляет собой нозологическую форму. Значительно реже она как кардиалгия является симптомом других заболеваний, при которых она может быть связана с коронариитом, либо возникает при неизмененных венечных артериях сердца. Во всех этих случаях стенокардия имеет одинаковые клинические проявления и сопровождается сходными изменениями на ЭКГ.

1. При
прогрессирующей стенокардии, в отличие от
стабильной, ангинозная боль отличается большей продолжительностью (свыше 10 мин, но не более 20 мин), интенсивностью, возникает не только при нагрузке, но и в состоянии покоя. Для ее купирования часто требуется прием нескольких таблеток нитроглицерина. На ЭКГ у значительной части больных регистрируются изменения сегмента ST и зубца Т, исчезающие после достижения стабилизации. Возможно умеренное повышение активности MB КФК и выявление мелких очагов некроза кардиомиоцитов при сцинтиграфии с
99mТс.
2. В пользу
васкулита свидетельствуют признаки системного поражения сосудов нескольких бассейнов, особенности которого зависят от нозологической формы, часто — клинические и лабораторные признаки воспаления.
3. С развитием коронарографии оказалось, что у 10 – 30% больных со стенокардией венечные артерии сердца не изменены. У части таких больных, вероятно, имеются начальные морфологические признаки их поражения без сужения просвета.
Отличительными особенностями
стенокардии Принцметала являются признаки спазма субэпикардиальных артерий: беспричинное возникновение ангинозной боли в покое, чаще во время сна, с обязательным выраженным подъемом сегмента ST при сохраненной толерантности к физической нагрузке в течение дня.
4. Распространение коронарографии позволило в последние годы все чаще диагностировать
врожденную аномалию миокарда с образованием мышечных «мостиков», вызывающих при сокращении в период систолы сдавление извне венечных артерий, в большинстве случаев – передней нисходящей. Поскольку в период диастолы их просвет полностью восстанавливается, при нормальной ЧСС коронарный кровоток не страдает. Ишемия развивается только при тахикардии более 90 в 1 мин.
5. При
стенозе устья аорты стенокардия развивается при значительном, более 50 мм рт. ст., градиенте давления и обусловлена относительным снижением коронарного кровотока. Таков же ее генез при
гипертрофической кардиомиопатии. У больных старших возрастных групп возникновению ангинозной боли способствует присоединение коронарного атеросклероза. При обоих заболеваниях характерно сочетание стенокардии с обмороками и одышкой. Стеноз устья аорты диагностируют при выявлении характерного шума. О гипертрофической кардиомиопатии следует подумать при сочетании этих симптомов с выраженной гипертрофией левого желудочка и глубокими отрицательными зубцами Т при отсутствии системной артериальной гипертензии.
Стенокардии при неизменных венечных артериях сердца подвержены также больные с выраженной
аортальной недостаточностью любого генеза, главным образом вследствие снижения коронарного перфузионного давления. Диагноз ставят на основании выраженных периферических признаков и аускультативных данных.
6. При
высокой артериальной легочной гипертензии, независимо от этиологии, характерен болевой синдром в области сердца различного характера, в том числе ангинозного. Стенокардия обусловлена низким МОС (минутным объёмом сердца) и неадекватной перфузией гипертрофированного миокарда правого желудочка, возникает обычно при повышении потребности миокарда в кислороде.
7. Более чем у 10% больных с типичной стенокардией при коронарографии определяются неизмененные сосуды при отсутствии рассматриваемых заболеваний сердца, которые могут быть её причиной. Такие случаи заболевания получили название
микрососудистой стенокардии, или «синдрома Х». Причиной боли является аденозин, выделяющийся при спазме преартериол, обеспечивая расширение артериол и устранение ишемии. Причины спазма не вполне понятны.
Подход к больному с болью в области сердца.
I. При детальном расспросе важное значение имеет уточнение характеристик болевого синдрома и в частности факторов, вызывающих и облегчающих боль.
1) Так её усиление при дыхании и кашле указывает на вовлечение плевры, перикарда или средостения, а также возможность поражения структур грудной стенки, для которого характерна связь с движением.
2) Заболеваниям пищевода и желудка свойственна связь боли с приемом пищи.
3) Положительный эффект от приема нитроглицерина характерен для ангинозной боли, а также кардиоспазма и может отмечаться также при болезнях пищевода. Чтобы полагаться на этот признак, необходимо уточнить время наступления эффекта. Следует также иметь в виду, что при нестабильности стенокардии нитроглицерин может не уменьшать боль, которая в этом случае очень интенсивная.
II. Диагностический поиск в ряде случаев можно ограничить также при наличии характерного симптома или синдрома, которыми сопровождается боль.
1) Так, затруднение глотания характерно для заболеваний пищевода и кардиоспазма, но может отмечаться и при аневризме аорты.
2) Сочетание боли с резкой артериальной гипотензией и одышкой требует дифференциальной диагностики инфаркта миокарда, ТЭВЛА и расслаивающей аневризмы аорты, а с одышкой и цианозом – оценки возможности также пневмоторакса, плевропневмонии, пороков сердца и легочной гипертензии.
3) При повышении температуры тела следует подумать о воспалительных и опухолевых заболеваниях органов дыхания, а также инфаркте легкого, медиастините, остром перикардите, особенно инфекционном, ревмокардите с высокой активностью процесса.
Необходимо подчеркнуть, что значимость любого отдельно взятого симптома не следует переоценивать.
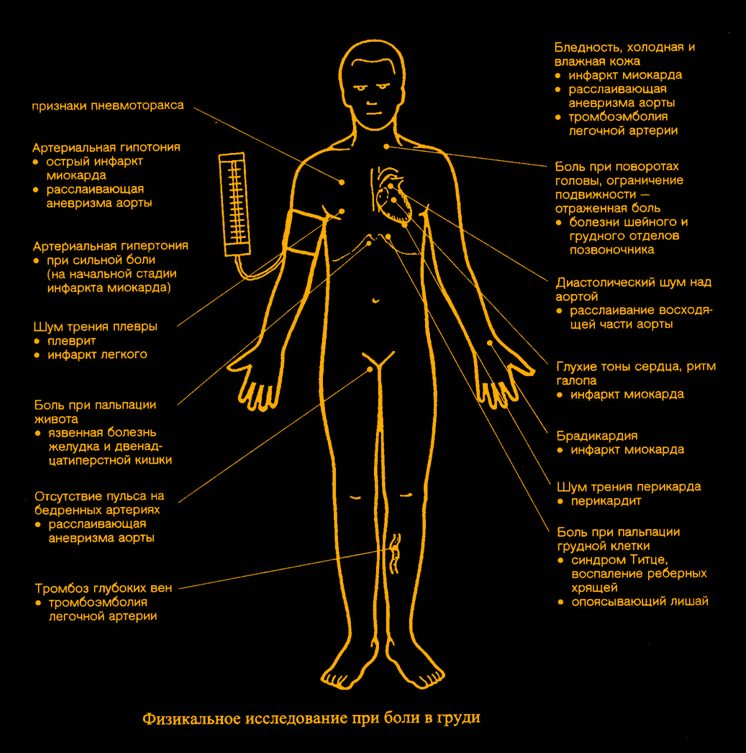
III. Важную диагностическую информацию можно получить при тщательном объективном исследовании.
1) Так, наличие при осмотре цианоза свидетельствует о гипоксемии, обусловленной либо сердечной, либо дыхательной недостаточностью.
2) Ксантелазмы указывают на гиперлипопротеинемию.
3) При неодинаковом АД на обеих руках необходимо подумать о расслаивающей аневризме аорты.
4) Важное диагностическое значение имеет воспроизведение боли и выявление болевых точек при пальпации грудной стенки и пассивных движениях головой и плечом. При этом весьма убедительным является устранение локальной боли путем инфильтрации местноанестезирующим средством.
5) При исследовании легких можно обнаружить шум трения плевры, инфильтрат или застой.
6) Аускультация сердца позволяет обнаружить грубые шумы вследствие пороков сердца, шум трения перикарда и акцент II тона над легочной артерией, указывающий на легочную гипертензию.
7) При исследовании живота можно заподозрить язвенную болезнь или холецистит.
8 Весьма полезным бывает исследование, именно, в то время, когда больной испытывает боль, с регистрацией ЭКГ и оценкой эффекта тех или иных методов её купирования
В заключении хотелось бы подчеркнуть, что
Хотя различные заболевания, вызывающие боль в груди, имеют типичные клинические признаки и часто сопровождаются специфическими изменениями данных дополнительных методов обследования, при их интерпретации в каждом случае следует учитывать вероятность предполагаемой причины у больного данного возраста, пола и с соответствующим анамнезом. Такой подход сознательно или неосознанно используют опытные клиницисты, и его справедливость подтверждается результатами коронарографии.
 Жалобы на боль в груди нередки во врачебной практике. Боль в груди пугает больного и всегда настораживает врача. Значение правильного (или неверного) установления ее причины и соответствующего лечения чрезвычайно велико. Нераспознавание тяжелого заболевания, например, инфаркта миокарда или расслаивающей аневризмы аорты, может привести к запоздалому оказанию медицинской помощи. С другой стороны, гипердиагностика стенокардии имеет вредные психологические, а также социально-экономические последствия, включая проведение ненужного дорогостоящего инструментального обследования. Необходимо подчеркнуть, что интенсивность и значительная частота возникновения боли необязательно свидетельствует о ее связи с тяжелым заболеванием сердца
Жалобы на боль в груди нередки во врачебной практике. Боль в груди пугает больного и всегда настораживает врача. Значение правильного (или неверного) установления ее причины и соответствующего лечения чрезвычайно велико. Нераспознавание тяжелого заболевания, например, инфаркта миокарда или расслаивающей аневризмы аорты, может привести к запоздалому оказанию медицинской помощи. С другой стороны, гипердиагностика стенокардии имеет вредные психологические, а также социально-экономические последствия, включая проведение ненужного дорогостоящего инструментального обследования. Необходимо подчеркнуть, что интенсивность и значительная частота возникновения боли необязательно свидетельствует о ее связи с тяжелым заболеванием сердца

 Таблица 1
Основные причины боли в области сердца.
Таблица 1
Основные причины боли в области сердца.
 Основными причинами такой боли могут являться инфаркт миокарда, нестабильная стенокардия, ТЭВЛА и расслаивающая аневризма грудной части аорты. Все эти заболевания имеют острое начало и в типичных случаях характеризуются жгучей загрудинной болью длительностью более 30 мин., не поддающейся действию нитроглицерина и купирующейся только наркотическими анальгетиками. Боль часто сопровождается одышкой, цианозом и артериальной гипотензией вплоть до развития шока.
Основными причинами такой боли могут являться инфаркт миокарда, нестабильная стенокардия, ТЭВЛА и расслаивающая аневризма грудной части аорты. Все эти заболевания имеют острое начало и в типичных случаях характеризуются жгучей загрудинной болью длительностью более 30 мин., не поддающейся действию нитроглицерина и купирующейся только наркотическими анальгетиками. Боль часто сопровождается одышкой, цианозом и артериальной гипотензией вплоть до развития шока.

 1) При инфаркте миокарда боль имеет характерную для стенокардии иррадиацию. Длится больше 15-20 минут, не проходит от нитроглицерина. Moryт наблюдаться бледность, холодный липкий пот, тошнота, рвота, артериальная гипотония. Ишемия миокарда часто обусловливает появление III или IV тона. В случаях осложнения острой левожелудочковой недостаточностью характерно ортопноэ с признаками застоя в легких.
Диагноз устанавливают на основании характерной динамики ЭКГ, иррадиации боли и содержания в крови кардиоспецифических ферментов, особенно MB КФК и ЛДГ. Чем обширнее инфаркт, тем выше активность ферментов. Исследование активности ферментов в динамике также позволяет оценить давность инфаркта миокарда.
1) При инфаркте миокарда боль имеет характерную для стенокардии иррадиацию. Длится больше 15-20 минут, не проходит от нитроглицерина. Moryт наблюдаться бледность, холодный липкий пот, тошнота, рвота, артериальная гипотония. Ишемия миокарда часто обусловливает появление III или IV тона. В случаях осложнения острой левожелудочковой недостаточностью характерно ортопноэ с признаками застоя в легких.
Диагноз устанавливают на основании характерной динамики ЭКГ, иррадиации боли и содержания в крови кардиоспецифических ферментов, особенно MB КФК и ЛДГ. Чем обширнее инфаркт, тем выше активность ферментов. Исследование активности ферментов в динамике также позволяет оценить давность инфаркта миокарда.
 2) При массивной ТЭВЛА как и при инфаркте миокарда, боль, обусловленная легочной гипертензией и растяжением легочной артерии, локализуется за грудиной однако не имеет типичной иррадиации. В случаях окклюзии мелких ветвей легочной артерии с развитием инфаркта сегмента легкого она связана с раздражением плевры и появляется, спустя несколько часов и даже дней от начала заболевания. Отличительными клиническими признаками являются сочетание боли с цианозом и одышкой, повышение ЦВД при отсутствии ортопноэ и признаков венозного застоя в легких. Часто артериальная гипотония, иногда одышка сопровождается кровохарканьем, хотя его отсутствие ни в коей мере не исключает диагноз ТЭВЛА. В анамнезе часто предшествует тромбофлебит, перенесенное хирургическое вмешательство, пребывание на постельном режиме. Подтвердить диагноз позволяют повышение с первых суток заболевания уровня ЛДГ, особенно ЛДГ-3, при нормальном уровне КФК, а также характерные электрокардиографические и рентгенологические изменения, которые, однако, в части случаев могут отсутствовать. Для верификации диагноза можно использовать сканирование легких и ангипульмонографию. Диагностика ТЭВЛА особенно трудна, когда единственный симптом внезапно возникшая одышка.
3) При расслоении грудной части аорты боль обусловлена раздражением нервных окончаний в адвентиции при образовании гематомы под интимой в результате её надрыва или кровотечения из vasa vasorum. Локализация этой боли и некоторые сопутствующие ей симптомы определяются распространением гематомы с возможным сдавлением ветвей аорты и разрушением кольца аортального клапана. Для болевого синдрома характерна загрудинная локализация с иррадиацией в спину, иногда шею, голову, живот и ноги. По своей интенсивности она, как правило, превосходит боль при инфаркте и ТЭВЛА и для её устранения требуется введение больших доз сильнодействующих анальгетиков. В отличие от этих заболеваний, при расслоении аорты боль не сопровождается сердечной или дыхательной недостаточностью. Важный диагностический признак – неодинаковый пульс на сонных, лучевых и бедренных артериях. АД часто повышено и, как и пульс, не одинаково на обеих руках. Важное дифференциально-диагностическое значение имеют признаки аортальной недостаточности, прежде всего аускультативные. Кроме того, дисфагия, ухудшение зрения, очаговая неврологическая симптоматика, гематурия, которые, однако, могут отсутствовать. Изменения на ЭКГ и активности ферментов не характерны. Диагноз устанавливают при выявлении расширения аорты на рентгенограмме и при визуализации её расслоения на ЭхоКГ, лучше чреспищеводной. В неясных случаях подтвердить диагноз позволяют магниторезонансная томография.
Необходимо подчеркнуть, что отсутствие жгучей нестерпимой боли не исключает возможности наличия рассматриваемых выше заболеваний. Боль может быть кратковременной, повторяющейся и иметь меньшую интенсивность, а при инфаркте миокарда иногда вообще отсутствовать (так называемый безболевой инфаркт миокарда)
2) При массивной ТЭВЛА как и при инфаркте миокарда, боль, обусловленная легочной гипертензией и растяжением легочной артерии, локализуется за грудиной однако не имеет типичной иррадиации. В случаях окклюзии мелких ветвей легочной артерии с развитием инфаркта сегмента легкого она связана с раздражением плевры и появляется, спустя несколько часов и даже дней от начала заболевания. Отличительными клиническими признаками являются сочетание боли с цианозом и одышкой, повышение ЦВД при отсутствии ортопноэ и признаков венозного застоя в легких. Часто артериальная гипотония, иногда одышка сопровождается кровохарканьем, хотя его отсутствие ни в коей мере не исключает диагноз ТЭВЛА. В анамнезе часто предшествует тромбофлебит, перенесенное хирургическое вмешательство, пребывание на постельном режиме. Подтвердить диагноз позволяют повышение с первых суток заболевания уровня ЛДГ, особенно ЛДГ-3, при нормальном уровне КФК, а также характерные электрокардиографические и рентгенологические изменения, которые, однако, в части случаев могут отсутствовать. Для верификации диагноза можно использовать сканирование легких и ангипульмонографию. Диагностика ТЭВЛА особенно трудна, когда единственный симптом внезапно возникшая одышка.
3) При расслоении грудной части аорты боль обусловлена раздражением нервных окончаний в адвентиции при образовании гематомы под интимой в результате её надрыва или кровотечения из vasa vasorum. Локализация этой боли и некоторые сопутствующие ей симптомы определяются распространением гематомы с возможным сдавлением ветвей аорты и разрушением кольца аортального клапана. Для болевого синдрома характерна загрудинная локализация с иррадиацией в спину, иногда шею, голову, живот и ноги. По своей интенсивности она, как правило, превосходит боль при инфаркте и ТЭВЛА и для её устранения требуется введение больших доз сильнодействующих анальгетиков. В отличие от этих заболеваний, при расслоении аорты боль не сопровождается сердечной или дыхательной недостаточностью. Важный диагностический признак – неодинаковый пульс на сонных, лучевых и бедренных артериях. АД часто повышено и, как и пульс, не одинаково на обеих руках. Важное дифференциально-диагностическое значение имеют признаки аортальной недостаточности, прежде всего аускультативные. Кроме того, дисфагия, ухудшение зрения, очаговая неврологическая симптоматика, гематурия, которые, однако, могут отсутствовать. Изменения на ЭКГ и активности ферментов не характерны. Диагноз устанавливают при выявлении расширения аорты на рентгенограмме и при визуализации её расслоения на ЭхоКГ, лучше чреспищеводной. В неясных случаях подтвердить диагноз позволяют магниторезонансная томография.
Необходимо подчеркнуть, что отсутствие жгучей нестерпимой боли не исключает возможности наличия рассматриваемых выше заболеваний. Боль может быть кратковременной, повторяющейся и иметь меньшую интенсивность, а при инфаркте миокарда иногда вообще отсутствовать (так называемый безболевой инфаркт миокарда)



 II. Причинами остро или подостро (давностью примерно до 1 мес) возникающей повторяющейся боли в области сердца меньшей выраженности, кроме этих заболеваний, могут быть: впервые возникшая стенокардия или стенокардия Принцметала, острый перикардит, миокардит (реже), пневмоторакс, сухой плеврит (или острая пневмония с вовлечением плевры), медиастинит, трахеобронхит, а также травмы ребер и их хрящей слева и Herpes zoster.
II. Причинами остро или подостро (давностью примерно до 1 мес) возникающей повторяющейся боли в области сердца меньшей выраженности, кроме этих заболеваний, могут быть: впервые возникшая стенокардия или стенокардия Принцметала, острый перикардит, миокардит (реже), пневмоторакс, сухой плеврит (или острая пневмония с вовлечением плевры), медиастинит, трахеобронхит, а также травмы ребер и их хрящей слева и Herpes zoster.
 При дифференциальной диагностике прежде всего необходимо разграничить коронарогенную боль, т.е. стенокардию и некоронорогенную – кардиалгию, и уточнить ее генез. Стенокардия обусловлена ишемией миокарда и отличается четко очерченными и довольно постоянными клиническими признаками.
В отличие от неё кардиалгия имеет значительно более разнообразные проявления. Боль ноющая, длительная, либо колющая (длится часами или даже несколько дней), возникает без видимой причины в покое либо связана с дыханием, кашлем, определенным движением или положением тела, приемом пищи, и, как правило, не купируется нитроглицерином. В части случаев боль сопровождается неспецифическими изменениями на ЭКГ, в том числе сегмента ST и зубца Т, которые связаны с основным заболеванием. Исключение ишемического генеза кардиалгии и возможности сочетания её с ИБС осуществляется с учетом динамики при клиническом наблюдении и данных холтеровского мониторирования ЭКГ, нагрузочных тестов и других дополнительных методов исследования.
1) При впервые возникшей нестабильной стенокардии, в отличие от сравниваемых заболеваний, боль обусловлена ишемией миокарда, имеет ангинозный характер и купируется одной или несколькими таблетками нитроглицерина. Боль сжимающая, локализуется за грудиной, иррадиирует в нижнюю челюсть, шею, спину (между лопатками), эиигастрий, по внутренним поверхностям рук. Боль иррадиирует в левую руку в 20 раз чаще, чем в правую. Боль может изначально локализоваться в руке или эпигастрии, а не за грудиной. Уточнить характер боли позволяют выявление приходящих ишемических изменений на ЭКГ в виде депрессии или подъема сегмента ST, а после стабилизации состояния — положительные результаты нагрузочных тестов.
2) Для стенокардии Принцметала характерны яркие интенсивные ангинозные приступы продолжительностью 10-15 мин., которые возникают чаще в покое, особенно ночью, под утро, при хорошей переносимости физических нагрузок в дневное время, в отличие от нестабильной стенокардии. Нитроглицерин обычно дает эффект, иногда временный. Диагноз ставят при регистрации на ЭКГ при боли значительных подъемов сегмента ST без образования в этих отведениях в динамике отрицательных зубцов Т или патологических Q, в отличие от инфаркта миокарда, хотя во время приступа возможны развитие инфаркта и внезапная смерть. Характерна положительная эргометриновая проба, при коронарографии – малоизмененные эпикардиальные венечные артерии.
3) При остром перикардите болевой синдром обусловлен главным образом воспалением соседней париетальной плевры. В связи с этим он обычно ярко выражен при инфекционных перикардитах, имеет значительно меньшую интенсивность или вообще отсутствует – при асептических. Его отличительными особенностями являются локализация боли за грудиной в нижней её части, иногда также пульсирующая боль в области надчревья и левого плеча вследствие раздражения небольшого цепторов диафрагмального нерва, и отсутствие иррадиации.
Боль тупая, монотонная и, в отличие от ангинозной, длится часами и даже днями. Вследствие своего плевритического компонента она усиливается при глубоком дыхании, глотании, кашле, движениях и положении лежа, уменьшаясь в положении сидя с наклоном туловища кпереди. При объективном обследовании:
При объективном обследовании:
– одышка;
– подтянутые к груди колени, наклон туловища вперед;
– увеличение около сердечной сумки, вследствие чего выбухание грудной клетки спереди, сглаживание межреберных промежутков;
– перестаёт прощупываться верхушечный толчок (при наклоне – может прощупываться);
– увеличение площади сердечной тупости;
– резко ослаблены сердечные тоны (пульсации в области тупости обычно нет);
– эхокардиография – ослабление пульсаторных движений сердца;
– ЭКГ – снижение вольтажа;
– набухание венозных стволов на шее (при вдохе они не спадаются как в норме, а набухают ещё больше);
– происходит сдавление нижней полой вены, вследствие чего – увеличение печени;
– резко повышено венозное давление;
– при бурном развитии выпота могут быть явления коллапса.
Дифференциально-диагностическое значение имеют признаки основного заболевания, осложнением которого является перикардит, иногда – температурная реакция. Характерны шум трения плевры и, иногда – перикарда, конкордантные подъёмы сегмента ST дугой книзу на ЭКГ, а при накоплении экссудата – соответствующие признаки, особенно эхокардиографические. Необходимо иметь в виду, что асептический перикардит может быть ранним или поздним осложнением инфаркта миокарда.
При дифференциальной диагностике прежде всего необходимо разграничить коронарогенную боль, т.е. стенокардию и некоронорогенную – кардиалгию, и уточнить ее генез. Стенокардия обусловлена ишемией миокарда и отличается четко очерченными и довольно постоянными клиническими признаками.
В отличие от неё кардиалгия имеет значительно более разнообразные проявления. Боль ноющая, длительная, либо колющая (длится часами или даже несколько дней), возникает без видимой причины в покое либо связана с дыханием, кашлем, определенным движением или положением тела, приемом пищи, и, как правило, не купируется нитроглицерином. В части случаев боль сопровождается неспецифическими изменениями на ЭКГ, в том числе сегмента ST и зубца Т, которые связаны с основным заболеванием. Исключение ишемического генеза кардиалгии и возможности сочетания её с ИБС осуществляется с учетом динамики при клиническом наблюдении и данных холтеровского мониторирования ЭКГ, нагрузочных тестов и других дополнительных методов исследования.
1) При впервые возникшей нестабильной стенокардии, в отличие от сравниваемых заболеваний, боль обусловлена ишемией миокарда, имеет ангинозный характер и купируется одной или несколькими таблетками нитроглицерина. Боль сжимающая, локализуется за грудиной, иррадиирует в нижнюю челюсть, шею, спину (между лопатками), эиигастрий, по внутренним поверхностям рук. Боль иррадиирует в левую руку в 20 раз чаще, чем в правую. Боль может изначально локализоваться в руке или эпигастрии, а не за грудиной. Уточнить характер боли позволяют выявление приходящих ишемических изменений на ЭКГ в виде депрессии или подъема сегмента ST, а после стабилизации состояния — положительные результаты нагрузочных тестов.
2) Для стенокардии Принцметала характерны яркие интенсивные ангинозные приступы продолжительностью 10-15 мин., которые возникают чаще в покое, особенно ночью, под утро, при хорошей переносимости физических нагрузок в дневное время, в отличие от нестабильной стенокардии. Нитроглицерин обычно дает эффект, иногда временный. Диагноз ставят при регистрации на ЭКГ при боли значительных подъемов сегмента ST без образования в этих отведениях в динамике отрицательных зубцов Т или патологических Q, в отличие от инфаркта миокарда, хотя во время приступа возможны развитие инфаркта и внезапная смерть. Характерна положительная эргометриновая проба, при коронарографии – малоизмененные эпикардиальные венечные артерии.
3) При остром перикардите болевой синдром обусловлен главным образом воспалением соседней париетальной плевры. В связи с этим он обычно ярко выражен при инфекционных перикардитах, имеет значительно меньшую интенсивность или вообще отсутствует – при асептических. Его отличительными особенностями являются локализация боли за грудиной в нижней её части, иногда также пульсирующая боль в области надчревья и левого плеча вследствие раздражения небольшого цепторов диафрагмального нерва, и отсутствие иррадиации.
Боль тупая, монотонная и, в отличие от ангинозной, длится часами и даже днями. Вследствие своего плевритического компонента она усиливается при глубоком дыхании, глотании, кашле, движениях и положении лежа, уменьшаясь в положении сидя с наклоном туловища кпереди. При объективном обследовании:
При объективном обследовании:
– одышка;
– подтянутые к груди колени, наклон туловища вперед;
– увеличение около сердечной сумки, вследствие чего выбухание грудной клетки спереди, сглаживание межреберных промежутков;
– перестаёт прощупываться верхушечный толчок (при наклоне – может прощупываться);
– увеличение площади сердечной тупости;
– резко ослаблены сердечные тоны (пульсации в области тупости обычно нет);
– эхокардиография – ослабление пульсаторных движений сердца;
– ЭКГ – снижение вольтажа;
– набухание венозных стволов на шее (при вдохе они не спадаются как в норме, а набухают ещё больше);
– происходит сдавление нижней полой вены, вследствие чего – увеличение печени;
– резко повышено венозное давление;
– при бурном развитии выпота могут быть явления коллапса.
Дифференциально-диагностическое значение имеют признаки основного заболевания, осложнением которого является перикардит, иногда – температурная реакция. Характерны шум трения плевры и, иногда – перикарда, конкордантные подъёмы сегмента ST дугой книзу на ЭКГ, а при накоплении экссудата – соответствующие признаки, особенно эхокардиографические. Необходимо иметь в виду, что асептический перикардит может быть ранним или поздним осложнением инфаркта миокарда.
 ОБСЛЕДОВАНИЕ ПРИ ПОСТОЯННОЙ БОЛИ В ГРУДИ
Анамнез и физикальное исследование
В зависимости от полученных результатов:
· ЭКГ
· Рентгенография грудной клетки
· КТ грудной клетки
· Исследование ЖКТ
· Рентгенография позвоночника, плечевых суставов, ребер
· ЭхоКГ
4) Для кардиалгии при миокардитах различного генеза характерны локализация боли в области сердца, тупого ноющего или, наоборот, колющего характера, длительность (часами), отсутствие связи с физической нагрузкой и эффекта от прекращения движений и приема нитроглицерина. Дифференциально-диагностическое значение имеет связь заболевания с инфекцией или воздействием токсического вещества с соответствующими лабораторными изменениями в этот период. При наличии неспецифических изменений сегмента ST и зубца Т характерно их постепенное формирование и обратная динамика в течение нескольких дней, в отличие от проходящих в течение 2-10 минут ишемических эпизодов. Отрицательные результаты дают и другие методы выявления ишемии.
5) При острых заболеваниях органов дыхания боль обусловлена главным образом вовлечением в патологический процесс париетальной плевры, трахеи или крупных бронхов, тогда как легочная паренхима, висцеральная плевра лишены болевых рецепторов. Её отличительными особенностями являются локализация в проекции очага поражения или, при раздражении диафрагмального нерва, за грудиной в её нижней части, острый, колющий характер и связь с дыханием, движением, кашлем. При плеврите и плевропневмонии боль может усиливаться во время пальпации, сопровождается одышкой, повышением температуры тела и у ряда больных – признаками интоксикации. Характерны шум трения плевры и при пневмонии – соответствующие физикальные и рентгенологические изменения, а также сдвиги воспалительного характера в крови.
6) Хотя при медиастините боль также носит плевритический характер, однако её загрудинная локализация и испытываемое частью больных чувство стеснения или давления в груди требуют дифференциальной диагностики с инфарктом миокарда.
7) Спонтанный пневмоторакс часто можно заподозрить у больных бронхиальной астмой и эмфиземой легких. Однако он иногда развивается в отсутствии какого-либо заболевания легких. Это особенно характерно для молодых худощавых мужчин. При спонтанном пневмотораксе связь боли с дыханием и кашлем отмечается обычно только в начале заболевания. В дальнейшем смещение органов средостения может вызывать тупую постоянную боль в области грудины и шеи. Болевой синдром сопровождается одышкой, которая обычно беспокоит больше, чем боль, иногда сухим кашлем.
– характерен выраженный цианоз;
– бледное лицо, покрытое холодным потом;
– пульс мягкий, нитевидный;
– АД – низкое;
– пораженная половина отстает в акте дыхания, выбухает;
– сглаженные межреберные промежутки;
– дыхание ослаблено или совсем не прослушивается;
– голосовое дрожание на пораженной стороне не проводится;
– при R-исследовании – отсутствие легочного рисунка, определяется край спавшего легкого, тень сердца и сосудов отклонена в противоположную сторону;
– усиление одышки и боли свидетельствует о напряженном пневмотораксе, при нём показана экстренная плевральная пункция.
Сочетание коробочного перкуторного тона с резким ослаблением дыхания позволяет поставить диагноз.
ОБСЛЕДОВАНИЕ ПРИ ПОСТОЯННОЙ БОЛИ В ГРУДИ
Анамнез и физикальное исследование
В зависимости от полученных результатов:
· ЭКГ
· Рентгенография грудной клетки
· КТ грудной клетки
· Исследование ЖКТ
· Рентгенография позвоночника, плечевых суставов, ребер
· ЭхоКГ
4) Для кардиалгии при миокардитах различного генеза характерны локализация боли в области сердца, тупого ноющего или, наоборот, колющего характера, длительность (часами), отсутствие связи с физической нагрузкой и эффекта от прекращения движений и приема нитроглицерина. Дифференциально-диагностическое значение имеет связь заболевания с инфекцией или воздействием токсического вещества с соответствующими лабораторными изменениями в этот период. При наличии неспецифических изменений сегмента ST и зубца Т характерно их постепенное формирование и обратная динамика в течение нескольких дней, в отличие от проходящих в течение 2-10 минут ишемических эпизодов. Отрицательные результаты дают и другие методы выявления ишемии.
5) При острых заболеваниях органов дыхания боль обусловлена главным образом вовлечением в патологический процесс париетальной плевры, трахеи или крупных бронхов, тогда как легочная паренхима, висцеральная плевра лишены болевых рецепторов. Её отличительными особенностями являются локализация в проекции очага поражения или, при раздражении диафрагмального нерва, за грудиной в её нижней части, острый, колющий характер и связь с дыханием, движением, кашлем. При плеврите и плевропневмонии боль может усиливаться во время пальпации, сопровождается одышкой, повышением температуры тела и у ряда больных – признаками интоксикации. Характерны шум трения плевры и при пневмонии – соответствующие физикальные и рентгенологические изменения, а также сдвиги воспалительного характера в крови.
6) Хотя при медиастините боль также носит плевритический характер, однако её загрудинная локализация и испытываемое частью больных чувство стеснения или давления в груди требуют дифференциальной диагностики с инфарктом миокарда.
7) Спонтанный пневмоторакс часто можно заподозрить у больных бронхиальной астмой и эмфиземой легких. Однако он иногда развивается в отсутствии какого-либо заболевания легких. Это особенно характерно для молодых худощавых мужчин. При спонтанном пневмотораксе связь боли с дыханием и кашлем отмечается обычно только в начале заболевания. В дальнейшем смещение органов средостения может вызывать тупую постоянную боль в области грудины и шеи. Болевой синдром сопровождается одышкой, которая обычно беспокоит больше, чем боль, иногда сухим кашлем.
– характерен выраженный цианоз;
– бледное лицо, покрытое холодным потом;
– пульс мягкий, нитевидный;
– АД – низкое;
– пораженная половина отстает в акте дыхания, выбухает;
– сглаженные межреберные промежутки;
– дыхание ослаблено или совсем не прослушивается;
– голосовое дрожание на пораженной стороне не проводится;
– при R-исследовании – отсутствие легочного рисунка, определяется край спавшего легкого, тень сердца и сосудов отклонена в противоположную сторону;
– усиление одышки и боли свидетельствует о напряженном пневмотораксе, при нём показана экстренная плевральная пункция.
Сочетание коробочного перкуторного тона с резким ослаблением дыхания позволяет поставить диагноз.
 8 При остром трахеобронхите может отмечаться чувство жжения за грудиной, которое связано с кашлем и проходит при его купировании.
9) При Herpes zoster боль может за несколько дней предшествовать появлению сыпи, что затрудняет раннее установление её причины. Чаще она односторонняя и располагается в зоне иннервации межреберных нервов.
III. При хронической повторяющейся боли в области сердца, как и при острой, дифференциальную диагностику начинают с разграничения стенокардии и кардиалгии различного генеза. Склонившись в пользу диагноза стенокардии, переходят к уточнению её причины.
1) Из хронических заболеваний сердечно-сосудистой системы стенокардию необходимо прежде всего дифференцировать с широко распространенной кардиалгией при нейроциркуляторной дистонии, которую называют также «несердечной болью в грудной клетке» или «болью левой молочной железы» Она обычно связана с гипервентиляцией и симптомами тревоги. Сопровождается сердцебиением, тремором, возбуждением. В отличие от стенокардии встречается чаще у женщин, особенно молодого возраста, локализуется в левой половине грудной клетки и имеет характер либо острой колющей, иногда «пронзающей», со слов больного, продолжительностью несколько секунд, либо тупой ноющей волнообразной, длящейся часами или даже несколько дней.
Таблица 2
Отличительные признаки стенокардии и кардиалгии при нейроциркуляторной дистонии (НЦД)
8 При остром трахеобронхите может отмечаться чувство жжения за грудиной, которое связано с кашлем и проходит при его купировании.
9) При Herpes zoster боль может за несколько дней предшествовать появлению сыпи, что затрудняет раннее установление её причины. Чаще она односторонняя и располагается в зоне иннервации межреберных нервов.
III. При хронической повторяющейся боли в области сердца, как и при острой, дифференциальную диагностику начинают с разграничения стенокардии и кардиалгии различного генеза. Склонившись в пользу диагноза стенокардии, переходят к уточнению её причины.
1) Из хронических заболеваний сердечно-сосудистой системы стенокардию необходимо прежде всего дифференцировать с широко распространенной кардиалгией при нейроциркуляторной дистонии, которую называют также «несердечной болью в грудной клетке» или «болью левой молочной железы» Она обычно связана с гипервентиляцией и симптомами тревоги. Сопровождается сердцебиением, тремором, возбуждением. В отличие от стенокардии встречается чаще у женщин, особенно молодого возраста, локализуется в левой половине грудной клетки и имеет характер либо острой колющей, иногда «пронзающей», со слов больного, продолжительностью несколько секунд, либо тупой ноющей волнообразной, длящейся часами или даже несколько дней.
Таблица 2
Отличительные признаки стенокардии и кардиалгии при нейроциркуляторной дистонии (НЦД)
 г) Приступообразная боль в области сердца, связанная с поворотами головы или длительным вынужденным положением (лежа ночью) и сопровождающаяся болью в левой половине головы, характерна для синдрома позвоночного нерва, или «шейной мигрени». Он обусловлен раздражением симпатического сплетения позвоночной артерии при остеохондрозе и спондилоартрозе или при атеросклерозе артерии. Поставить диагноз позволяют нарушения зрения, кохлеовестибулярного аппарата и чувствительности левой половины шеи, головы и надплечий.
д) Причиной боли в прекардиальной области с иррадиацией в шею и левую руку может быть так называемый синдром грудного выхода. При этом боль обусловлена периодическим сдавлением плечевого сплетения дополнительным шейным ребром или напряженной вследствие раздражения корешков шейного сплетения при остеохондрозе фибротизированной передней лестничной мышцей (синдром передней лестничной мышцы). По своей иррадиации и периодическому характеру боль напоминает ангинозную. Важными отличительными признаками являются четкая связь с движениями туловища, плечевого пояса, руки и не свойственная стенокардии продолжительность — либо несколько секунд, либо часами. Нарушения кровообращения вследствие сдавления подключичных сосудов и иннервации левой руки подтверждают диагноз.
е) Боль в прекардиальной области и левой руке может отмечаться также при плечелопаточном периартрите, связанном с дистрофическими изменениями в головке плечевой кости и капсуле сустава вследствие раздражения шейного сплетения остеофитами. При этом боль в грудных мышцах или реберно-хрящевых сочленениях носит проводной характер и вызвана натяжением мышц и связок сустава. В отличие от стенокардии она связана с движением руки (ее отведением), а не с общей физической нагрузкой, и часто приводит к ограничению объема движений в суставе. Иногда также отмечается тупая длительная боль в покое по ночам. Характерна пальпаторная болезненность в месте прикрепления к плечевой кости дельтовидной мышцы и развитие её атрофии. Этот синдром может быть поздним осложнением инфаркта миокарда.
ж) Похожая боль, сопровождающаяся ограничением объёма движений, отмечается при субакромиальном бурсите, тендините двуглавой мышцы и артрозе плечевого сустава.
В связи с распространенностью кардиалгий мышечно-скелетного генеза обследование всех больных с жалобами на боль в области сердца должно включать пальпацию основных болевых точек грудной стенки. При нетипичном болевом синдроме и наличии пальпаторной болезненности в этих точках необходимости учитывать возможность сочетанной
IV. Заболевания пищеварительного тракта.
1) Жгучая загрудинная боль возникает при спазме пищевода, пептическом эзофагите и рефлюкс-эзофагите вследствие раздражения слизистой оболочки пищевода кислым желудочным соком. Она напоминает ангинозную боль, располагается за грудиной и в эпигастрии, иррадиирует в нижнюю челюсть, может купироваться нитроглицерином. Распознать эти заболевания позволяет связь боли с приемом пищи и её уменьшение после нескольких глотков воды или приема антацидов, а также наличие дисфагии.
г) Приступообразная боль в области сердца, связанная с поворотами головы или длительным вынужденным положением (лежа ночью) и сопровождающаяся болью в левой половине головы, характерна для синдрома позвоночного нерва, или «шейной мигрени». Он обусловлен раздражением симпатического сплетения позвоночной артерии при остеохондрозе и спондилоартрозе или при атеросклерозе артерии. Поставить диагноз позволяют нарушения зрения, кохлеовестибулярного аппарата и чувствительности левой половины шеи, головы и надплечий.
д) Причиной боли в прекардиальной области с иррадиацией в шею и левую руку может быть так называемый синдром грудного выхода. При этом боль обусловлена периодическим сдавлением плечевого сплетения дополнительным шейным ребром или напряженной вследствие раздражения корешков шейного сплетения при остеохондрозе фибротизированной передней лестничной мышцей (синдром передней лестничной мышцы). По своей иррадиации и периодическому характеру боль напоминает ангинозную. Важными отличительными признаками являются четкая связь с движениями туловища, плечевого пояса, руки и не свойственная стенокардии продолжительность — либо несколько секунд, либо часами. Нарушения кровообращения вследствие сдавления подключичных сосудов и иннервации левой руки подтверждают диагноз.
е) Боль в прекардиальной области и левой руке может отмечаться также при плечелопаточном периартрите, связанном с дистрофическими изменениями в головке плечевой кости и капсуле сустава вследствие раздражения шейного сплетения остеофитами. При этом боль в грудных мышцах или реберно-хрящевых сочленениях носит проводной характер и вызвана натяжением мышц и связок сустава. В отличие от стенокардии она связана с движением руки (ее отведением), а не с общей физической нагрузкой, и часто приводит к ограничению объема движений в суставе. Иногда также отмечается тупая длительная боль в покое по ночам. Характерна пальпаторная болезненность в месте прикрепления к плечевой кости дельтовидной мышцы и развитие её атрофии. Этот синдром может быть поздним осложнением инфаркта миокарда.
ж) Похожая боль, сопровождающаяся ограничением объёма движений, отмечается при субакромиальном бурсите, тендините двуглавой мышцы и артрозе плечевого сустава.
В связи с распространенностью кардиалгий мышечно-скелетного генеза обследование всех больных с жалобами на боль в области сердца должно включать пальпацию основных болевых точек грудной стенки. При нетипичном болевом синдроме и наличии пальпаторной болезненности в этих точках необходимости учитывать возможность сочетанной
IV. Заболевания пищеварительного тракта.
1) Жгучая загрудинная боль возникает при спазме пищевода, пептическом эзофагите и рефлюкс-эзофагите вследствие раздражения слизистой оболочки пищевода кислым желудочным соком. Она напоминает ангинозную боль, располагается за грудиной и в эпигастрии, иррадиирует в нижнюю челюсть, может купироваться нитроглицерином. Распознать эти заболевания позволяет связь боли с приемом пищи и её уменьшение после нескольких глотков воды или приема антацидов, а также наличие дисфагии.
 1) При синдроме Меллори-Вейса (разрыв слизистой в месте перехода пищевода в желудок вследствие рвоты) интенсивная загрудинная боль возникает сразу после натуживания при длительной рвоте и сопровождается появлением в рвотных массах крови. Часто бывает при алкоголизме.
2) Жгучая боль за грудиной и в надчревной области может иметь место и при язвенной болезни желудка. Её особенностями являются появление примерно через 1 ч. после еды и купирование приемом молока или антацидов. Подтвердить диагноз болезней пищевода и желудка позволяет фиброгастроскопия.
3) Реже затруднения возникают при оценке боли в нижней части
грудины и надчревной области, появляющейся через 1-2 ч. после еды, что характерно для холецистита и холангита.
5) При грыже пищеводного отверстия диафрагмы боль или ощущение дискомфорта за грудиной возникает или усиливается сразу после еды, особенно при переходе в горизонтальное положение, ослабевая в положении стоя, при ходьбе, после отрыжки, рвоты, приема антацидов. Рентгенологическое исследование пищевода в горизонтальном положении подтверждает диагноз.
6) Неопределенная боль или ощущение дискомфорта за грудиной в её нижней части отмечается при кардиоспазме и подчас вызывает трудности при дифференциальной диагностике со стенокардией, так как хорошо купируется нитроглицерином. Заподозрить это заболевание позволяет связь боли с актом глотания (особенно если пища очень горячая или холодная) волнением и наличие дисфагии, которая является его раним признаком. Диагноз ставят после тщательного рентгенологического исследования.
7) Единственным симптомом может быть боль при:
– остром расширении желудка (гастрокоронарный синдром);
– остром вздутии толстого кишечника (коло-коронарный синдром).
8 При всех рассматриваемых заболеваниях пищеварительного тракта необходимо учитывать возможность провокации истинной стенокардии по типу висцеро-висцерального рефлекса (даже при минимально атеросклеротически измененных сосудах). Это особенно характерно для заболеваний билиарной системы (холецистокардиальный синдром), грыжи пищеводного отверстия диафрагмы и язвенной болезни.
1) При синдроме Меллори-Вейса (разрыв слизистой в месте перехода пищевода в желудок вследствие рвоты) интенсивная загрудинная боль возникает сразу после натуживания при длительной рвоте и сопровождается появлением в рвотных массах крови. Часто бывает при алкоголизме.
2) Жгучая боль за грудиной и в надчревной области может иметь место и при язвенной болезни желудка. Её особенностями являются появление примерно через 1 ч. после еды и купирование приемом молока или антацидов. Подтвердить диагноз болезней пищевода и желудка позволяет фиброгастроскопия.
3) Реже затруднения возникают при оценке боли в нижней части
грудины и надчревной области, появляющейся через 1-2 ч. после еды, что характерно для холецистита и холангита.
5) При грыже пищеводного отверстия диафрагмы боль или ощущение дискомфорта за грудиной возникает или усиливается сразу после еды, особенно при переходе в горизонтальное положение, ослабевая в положении стоя, при ходьбе, после отрыжки, рвоты, приема антацидов. Рентгенологическое исследование пищевода в горизонтальном положении подтверждает диагноз.
6) Неопределенная боль или ощущение дискомфорта за грудиной в её нижней части отмечается при кардиоспазме и подчас вызывает трудности при дифференциальной диагностике со стенокардией, так как хорошо купируется нитроглицерином. Заподозрить это заболевание позволяет связь боли с актом глотания (особенно если пища очень горячая или холодная) волнением и наличие дисфагии, которая является его раним признаком. Диагноз ставят после тщательного рентгенологического исследования.
7) Единственным симптомом может быть боль при:
– остром расширении желудка (гастрокоронарный синдром);
– остром вздутии толстого кишечника (коло-коронарный синдром).
8 При всех рассматриваемых заболеваниях пищеварительного тракта необходимо учитывать возможность провокации истинной стенокардии по типу висцеро-висцерального рефлекса (даже при минимально атеросклеротически измененных сосудах). Это особенно характерно для заболеваний билиарной системы (холецистокардиальный синдром), грыжи пищеводного отверстия диафрагмы и язвенной болезни.
 V. Одной из причин кардиалгии являются психогенные состояния.
Они в ряде случаев сопровождаются ощущением комка или стеснения за грудиной. Болевой синдром не имеет чёткой локализации, может быть очень интенсивным. Обычно сопровождается сердцебиением, одышкой, слабостью, тремором, возбуждением или тревогой. Боль обычно связана с эмоциональным напряжением, но не с физической нагрузкой, длится свыше 30 мин, волнообразно меняя свою интенсивность. Убежденность таких больных в наличии у них заболеваний сердца, несмотря на отсутствие объективных признаков, подчас приводит к их инвалидизации.
V. Одной из причин кардиалгии являются психогенные состояния.
Они в ряде случаев сопровождаются ощущением комка или стеснения за грудиной. Болевой синдром не имеет чёткой локализации, может быть очень интенсивным. Обычно сопровождается сердцебиением, одышкой, слабостью, тремором, возбуждением или тревогой. Боль обычно связана с эмоциональным напряжением, но не с физической нагрузкой, длится свыше 30 мин, волнообразно меняя свою интенсивность. Убежденность таких больных в наличии у них заболеваний сердца, несмотря на отсутствие объективных признаков, подчас приводит к их инвалидизации.
 Дифференциальная диагностика стенокардии различного генеза.
В подавляющем большинстве случаев стенокардия обусловлена коронарным атеросклерозом и представляет собой нозологическую форму. Значительно реже она как кардиалгия является симптомом других заболеваний, при которых она может быть связана с коронариитом, либо возникает при неизмененных венечных артериях сердца. Во всех этих случаях стенокардия имеет одинаковые клинические проявления и сопровождается сходными изменениями на ЭКГ.
Дифференциальная диагностика стенокардии различного генеза.
В подавляющем большинстве случаев стенокардия обусловлена коронарным атеросклерозом и представляет собой нозологическую форму. Значительно реже она как кардиалгия является симптомом других заболеваний, при которых она может быть связана с коронариитом, либо возникает при неизмененных венечных артериях сердца. Во всех этих случаях стенокардия имеет одинаковые клинические проявления и сопровождается сходными изменениями на ЭКГ.
 1. При прогрессирующей стенокардии, в отличие от стабильной, ангинозная боль отличается большей продолжительностью (свыше 10 мин, но не более 20 мин), интенсивностью, возникает не только при нагрузке, но и в состоянии покоя. Для ее купирования часто требуется прием нескольких таблеток нитроглицерина. На ЭКГ у значительной части больных регистрируются изменения сегмента ST и зубца Т, исчезающие после достижения стабилизации. Возможно умеренное повышение активности MB КФК и выявление мелких очагов некроза кардиомиоцитов при сцинтиграфии с 99mТс.
2. В пользу васкулита свидетельствуют признаки системного поражения сосудов нескольких бассейнов, особенности которого зависят от нозологической формы, часто — клинические и лабораторные признаки воспаления.
3. С развитием коронарографии оказалось, что у 10 – 30% больных со стенокардией венечные артерии сердца не изменены. У части таких больных, вероятно, имеются начальные морфологические признаки их поражения без сужения просвета.
Отличительными особенностями стенокардии Принцметала являются признаки спазма субэпикардиальных артерий: беспричинное возникновение ангинозной боли в покое, чаще во время сна, с обязательным выраженным подъемом сегмента ST при сохраненной толерантности к физической нагрузке в течение дня.
4. Распространение коронарографии позволило в последние годы все чаще диагностировать врожденную аномалию миокарда с образованием мышечных «мостиков», вызывающих при сокращении в период систолы сдавление извне венечных артерий, в большинстве случаев – передней нисходящей. Поскольку в период диастолы их просвет полностью восстанавливается, при нормальной ЧСС коронарный кровоток не страдает. Ишемия развивается только при тахикардии более 90 в 1 мин.
5. При стенозе устья аорты стенокардия развивается при значительном, более 50 мм рт. ст., градиенте давления и обусловлена относительным снижением коронарного кровотока. Таков же ее генез при гипертрофической кардиомиопатии. У больных старших возрастных групп возникновению ангинозной боли способствует присоединение коронарного атеросклероза. При обоих заболеваниях характерно сочетание стенокардии с обмороками и одышкой. Стеноз устья аорты диагностируют при выявлении характерного шума. О гипертрофической кардиомиопатии следует подумать при сочетании этих симптомов с выраженной гипертрофией левого желудочка и глубокими отрицательными зубцами Т при отсутствии системной артериальной гипертензии.
Стенокардии при неизменных венечных артериях сердца подвержены также больные с выраженной аортальной недостаточностью любого генеза, главным образом вследствие снижения коронарного перфузионного давления. Диагноз ставят на основании выраженных периферических признаков и аускультативных данных.
6. При высокой артериальной легочной гипертензии, независимо от этиологии, характерен болевой синдром в области сердца различного характера, в том числе ангинозного. Стенокардия обусловлена низким МОС (минутным объёмом сердца) и неадекватной перфузией гипертрофированного миокарда правого желудочка, возникает обычно при повышении потребности миокарда в кислороде.
7. Более чем у 10% больных с типичной стенокардией при коронарографии определяются неизмененные сосуды при отсутствии рассматриваемых заболеваний сердца, которые могут быть её причиной. Такие случаи заболевания получили название микрососудистой стенокардии, или «синдрома Х». Причиной боли является аденозин, выделяющийся при спазме преартериол, обеспечивая расширение артериол и устранение ишемии. Причины спазма не вполне понятны.
Подход к больному с болью в области сердца.
I. При детальном расспросе важное значение имеет уточнение характеристик болевого синдрома и в частности факторов, вызывающих и облегчающих боль.
1) Так её усиление при дыхании и кашле указывает на вовлечение плевры, перикарда или средостения, а также возможность поражения структур грудной стенки, для которого характерна связь с движением.
2) Заболеваниям пищевода и желудка свойственна связь боли с приемом пищи.
3) Положительный эффект от приема нитроглицерина характерен для ангинозной боли, а также кардиоспазма и может отмечаться также при болезнях пищевода. Чтобы полагаться на этот признак, необходимо уточнить время наступления эффекта. Следует также иметь в виду, что при нестабильности стенокардии нитроглицерин может не уменьшать боль, которая в этом случае очень интенсивная.
II. Диагностический поиск в ряде случаев можно ограничить также при наличии характерного симптома или синдрома, которыми сопровождается боль.
1) Так, затруднение глотания характерно для заболеваний пищевода и кардиоспазма, но может отмечаться и при аневризме аорты.
2) Сочетание боли с резкой артериальной гипотензией и одышкой требует дифференциальной диагностики инфаркта миокарда, ТЭВЛА и расслаивающей аневризмы аорты, а с одышкой и цианозом – оценки возможности также пневмоторакса, плевропневмонии, пороков сердца и легочной гипертензии.
3) При повышении температуры тела следует подумать о воспалительных и опухолевых заболеваниях органов дыхания, а также инфаркте легкого, медиастините, остром перикардите, особенно инфекционном, ревмокардите с высокой активностью процесса.
Необходимо подчеркнуть, что значимость любого отдельно взятого симптома не следует переоценивать.
1. При прогрессирующей стенокардии, в отличие от стабильной, ангинозная боль отличается большей продолжительностью (свыше 10 мин, но не более 20 мин), интенсивностью, возникает не только при нагрузке, но и в состоянии покоя. Для ее купирования часто требуется прием нескольких таблеток нитроглицерина. На ЭКГ у значительной части больных регистрируются изменения сегмента ST и зубца Т, исчезающие после достижения стабилизации. Возможно умеренное повышение активности MB КФК и выявление мелких очагов некроза кардиомиоцитов при сцинтиграфии с 99mТс.
2. В пользу васкулита свидетельствуют признаки системного поражения сосудов нескольких бассейнов, особенности которого зависят от нозологической формы, часто — клинические и лабораторные признаки воспаления.
3. С развитием коронарографии оказалось, что у 10 – 30% больных со стенокардией венечные артерии сердца не изменены. У части таких больных, вероятно, имеются начальные морфологические признаки их поражения без сужения просвета.
Отличительными особенностями стенокардии Принцметала являются признаки спазма субэпикардиальных артерий: беспричинное возникновение ангинозной боли в покое, чаще во время сна, с обязательным выраженным подъемом сегмента ST при сохраненной толерантности к физической нагрузке в течение дня.
4. Распространение коронарографии позволило в последние годы все чаще диагностировать врожденную аномалию миокарда с образованием мышечных «мостиков», вызывающих при сокращении в период систолы сдавление извне венечных артерий, в большинстве случаев – передней нисходящей. Поскольку в период диастолы их просвет полностью восстанавливается, при нормальной ЧСС коронарный кровоток не страдает. Ишемия развивается только при тахикардии более 90 в 1 мин.
5. При стенозе устья аорты стенокардия развивается при значительном, более 50 мм рт. ст., градиенте давления и обусловлена относительным снижением коронарного кровотока. Таков же ее генез при гипертрофической кардиомиопатии. У больных старших возрастных групп возникновению ангинозной боли способствует присоединение коронарного атеросклероза. При обоих заболеваниях характерно сочетание стенокардии с обмороками и одышкой. Стеноз устья аорты диагностируют при выявлении характерного шума. О гипертрофической кардиомиопатии следует подумать при сочетании этих симптомов с выраженной гипертрофией левого желудочка и глубокими отрицательными зубцами Т при отсутствии системной артериальной гипертензии.
Стенокардии при неизменных венечных артериях сердца подвержены также больные с выраженной аортальной недостаточностью любого генеза, главным образом вследствие снижения коронарного перфузионного давления. Диагноз ставят на основании выраженных периферических признаков и аускультативных данных.
6. При высокой артериальной легочной гипертензии, независимо от этиологии, характерен болевой синдром в области сердца различного характера, в том числе ангинозного. Стенокардия обусловлена низким МОС (минутным объёмом сердца) и неадекватной перфузией гипертрофированного миокарда правого желудочка, возникает обычно при повышении потребности миокарда в кислороде.
7. Более чем у 10% больных с типичной стенокардией при коронарографии определяются неизмененные сосуды при отсутствии рассматриваемых заболеваний сердца, которые могут быть её причиной. Такие случаи заболевания получили название микрососудистой стенокардии, или «синдрома Х». Причиной боли является аденозин, выделяющийся при спазме преартериол, обеспечивая расширение артериол и устранение ишемии. Причины спазма не вполне понятны.
Подход к больному с болью в области сердца.
I. При детальном расспросе важное значение имеет уточнение характеристик болевого синдрома и в частности факторов, вызывающих и облегчающих боль.
1) Так её усиление при дыхании и кашле указывает на вовлечение плевры, перикарда или средостения, а также возможность поражения структур грудной стенки, для которого характерна связь с движением.
2) Заболеваниям пищевода и желудка свойственна связь боли с приемом пищи.
3) Положительный эффект от приема нитроглицерина характерен для ангинозной боли, а также кардиоспазма и может отмечаться также при болезнях пищевода. Чтобы полагаться на этот признак, необходимо уточнить время наступления эффекта. Следует также иметь в виду, что при нестабильности стенокардии нитроглицерин может не уменьшать боль, которая в этом случае очень интенсивная.
II. Диагностический поиск в ряде случаев можно ограничить также при наличии характерного симптома или синдрома, которыми сопровождается боль.
1) Так, затруднение глотания характерно для заболеваний пищевода и кардиоспазма, но может отмечаться и при аневризме аорты.
2) Сочетание боли с резкой артериальной гипотензией и одышкой требует дифференциальной диагностики инфаркта миокарда, ТЭВЛА и расслаивающей аневризмы аорты, а с одышкой и цианозом – оценки возможности также пневмоторакса, плевропневмонии, пороков сердца и легочной гипертензии.
3) При повышении температуры тела следует подумать о воспалительных и опухолевых заболеваниях органов дыхания, а также инфаркте легкого, медиастините, остром перикардите, особенно инфекционном, ревмокардите с высокой активностью процесса.
Необходимо подчеркнуть, что значимость любого отдельно взятого симптома не следует переоценивать.
 III. Важную диагностическую информацию можно получить при тщательном объективном исследовании.
1) Так, наличие при осмотре цианоза свидетельствует о гипоксемии, обусловленной либо сердечной, либо дыхательной недостаточностью.
2) Ксантелазмы указывают на гиперлипопротеинемию.
3) При неодинаковом АД на обеих руках необходимо подумать о расслаивающей аневризме аорты.
4) Важное диагностическое значение имеет воспроизведение боли и выявление болевых точек при пальпации грудной стенки и пассивных движениях головой и плечом. При этом весьма убедительным является устранение локальной боли путем инфильтрации местноанестезирующим средством.
5) При исследовании легких можно обнаружить шум трения плевры, инфильтрат или застой.
6) Аускультация сердца позволяет обнаружить грубые шумы вследствие пороков сердца, шум трения перикарда и акцент II тона над легочной артерией, указывающий на легочную гипертензию.
7) При исследовании живота можно заподозрить язвенную болезнь или холецистит.
8 Весьма полезным бывает исследование, именно, в то время, когда больной испытывает боль, с регистрацией ЭКГ и оценкой эффекта тех или иных методов её купирования
III. Важную диагностическую информацию можно получить при тщательном объективном исследовании.
1) Так, наличие при осмотре цианоза свидетельствует о гипоксемии, обусловленной либо сердечной, либо дыхательной недостаточностью.
2) Ксантелазмы указывают на гиперлипопротеинемию.
3) При неодинаковом АД на обеих руках необходимо подумать о расслаивающей аневризме аорты.
4) Важное диагностическое значение имеет воспроизведение боли и выявление болевых точек при пальпации грудной стенки и пассивных движениях головой и плечом. При этом весьма убедительным является устранение локальной боли путем инфильтрации местноанестезирующим средством.
5) При исследовании легких можно обнаружить шум трения плевры, инфильтрат или застой.
6) Аускультация сердца позволяет обнаружить грубые шумы вследствие пороков сердца, шум трения перикарда и акцент II тона над легочной артерией, указывающий на легочную гипертензию.
7) При исследовании живота можно заподозрить язвенную болезнь или холецистит.
8 Весьма полезным бывает исследование, именно, в то время, когда больной испытывает боль, с регистрацией ЭКГ и оценкой эффекта тех или иных методов её купирования
 Жалобы на боль в груди нередки во врачебной практике. Боль в груди пугает больного и всегда настораживает врача. Значение правильного (или неверного) установления ее причины и соответствующего лечения чрезвычайно велико. Нераспознавание тяжелого заболевания, например, инфаркта миокарда или расслаивающей аневризмы аорты, может привести к запоздалому оказанию медицинской помощи. С другой стороны, гипердиагностика стенокардии имеет вредные психологические, а также социально-экономические последствия, включая проведение ненужного дорогостоящего инструментального обследования. Необходимо подчеркнуть, что интенсивность и значительная частота возникновения боли необязательно свидетельствует о ее связи с тяжелым заболеванием сердца
Жалобы на боль в груди нередки во врачебной практике. Боль в груди пугает больного и всегда настораживает врача. Значение правильного (или неверного) установления ее причины и соответствующего лечения чрезвычайно велико. Нераспознавание тяжелого заболевания, например, инфаркта миокарда или расслаивающей аневризмы аорты, может привести к запоздалому оказанию медицинской помощи. С другой стороны, гипердиагностика стенокардии имеет вредные психологические, а также социально-экономические последствия, включая проведение ненужного дорогостоящего инструментального обследования. Необходимо подчеркнуть, что интенсивность и значительная частота возникновения боли необязательно свидетельствует о ее связи с тяжелым заболеванием сердца

 Таблица 1
Основные причины боли в области сердца.
Таблица 1
Основные причины боли в области сердца.
 Основными причинами такой боли могут являться инфаркт миокарда, нестабильная стенокардия, ТЭВЛА и расслаивающая аневризма грудной части аорты. Все эти заболевания имеют острое начало и в типичных случаях характеризуются жгучей загрудинной болью длительностью более 30 мин., не поддающейся действию нитроглицерина и купирующейся только наркотическими анальгетиками. Боль часто сопровождается одышкой, цианозом и артериальной гипотензией вплоть до развития шока.
Основными причинами такой боли могут являться инфаркт миокарда, нестабильная стенокардия, ТЭВЛА и расслаивающая аневризма грудной части аорты. Все эти заболевания имеют острое начало и в типичных случаях характеризуются жгучей загрудинной болью длительностью более 30 мин., не поддающейся действию нитроглицерина и купирующейся только наркотическими анальгетиками. Боль часто сопровождается одышкой, цианозом и артериальной гипотензией вплоть до развития шока.

 1) При инфаркте миокарда боль имеет характерную для стенокардии иррадиацию. Длится больше 15-20 минут, не проходит от нитроглицерина. Moryт наблюдаться бледность, холодный липкий пот, тошнота, рвота, артериальная гипотония. Ишемия миокарда часто обусловливает появление III или IV тона. В случаях осложнения острой левожелудочковой недостаточностью характерно ортопноэ с признаками застоя в легких.
Диагноз устанавливают на основании характерной динамики ЭКГ, иррадиации боли и содержания в крови кардиоспецифических ферментов, особенно MB КФК и ЛДГ. Чем обширнее инфаркт, тем выше активность ферментов. Исследование активности ферментов в динамике также позволяет оценить давность инфаркта миокарда.
1) При инфаркте миокарда боль имеет характерную для стенокардии иррадиацию. Длится больше 15-20 минут, не проходит от нитроглицерина. Moryт наблюдаться бледность, холодный липкий пот, тошнота, рвота, артериальная гипотония. Ишемия миокарда часто обусловливает появление III или IV тона. В случаях осложнения острой левожелудочковой недостаточностью характерно ортопноэ с признаками застоя в легких.
Диагноз устанавливают на основании характерной динамики ЭКГ, иррадиации боли и содержания в крови кардиоспецифических ферментов, особенно MB КФК и ЛДГ. Чем обширнее инфаркт, тем выше активность ферментов. Исследование активности ферментов в динамике также позволяет оценить давность инфаркта миокарда.
 2) При массивной ТЭВЛА как и при инфаркте миокарда, боль, обусловленная легочной гипертензией и растяжением легочной артерии, локализуется за грудиной однако не имеет типичной иррадиации. В случаях окклюзии мелких ветвей легочной артерии с развитием инфаркта сегмента легкого она связана с раздражением плевры и появляется, спустя несколько часов и даже дней от начала заболевания. Отличительными клиническими признаками являются сочетание боли с цианозом и одышкой, повышение ЦВД при отсутствии ортопноэ и признаков венозного застоя в легких. Часто артериальная гипотония, иногда одышка сопровождается кровохарканьем, хотя его отсутствие ни в коей мере не исключает диагноз ТЭВЛА. В анамнезе часто предшествует тромбофлебит, перенесенное хирургическое вмешательство, пребывание на постельном режиме. Подтвердить диагноз позволяют повышение с первых суток заболевания уровня ЛДГ, особенно ЛДГ-3, при нормальном уровне КФК, а также характерные электрокардиографические и рентгенологические изменения, которые, однако, в части случаев могут отсутствовать. Для верификации диагноза можно использовать сканирование легких и ангипульмонографию. Диагностика ТЭВЛА особенно трудна, когда единственный симптом внезапно возникшая одышка.
3) При расслоении грудной части аорты боль обусловлена раздражением нервных окончаний в адвентиции при образовании гематомы под интимой в результате её надрыва или кровотечения из vasa vasorum. Локализация этой боли и некоторые сопутствующие ей симптомы определяются распространением гематомы с возможным сдавлением ветвей аорты и разрушением кольца аортального клапана. Для болевого синдрома характерна загрудинная локализация с иррадиацией в спину, иногда шею, голову, живот и ноги. По своей интенсивности она, как правило, превосходит боль при инфаркте и ТЭВЛА и для её устранения требуется введение больших доз сильнодействующих анальгетиков. В отличие от этих заболеваний, при расслоении аорты боль не сопровождается сердечной или дыхательной недостаточностью. Важный диагностический признак – неодинаковый пульс на сонных, лучевых и бедренных артериях. АД часто повышено и, как и пульс, не одинаково на обеих руках. Важное дифференциально-диагностическое значение имеют признаки аортальной недостаточности, прежде всего аускультативные. Кроме того, дисфагия, ухудшение зрения, очаговая неврологическая симптоматика, гематурия, которые, однако, могут отсутствовать. Изменения на ЭКГ и активности ферментов не характерны. Диагноз устанавливают при выявлении расширения аорты на рентгенограмме и при визуализации её расслоения на ЭхоКГ, лучше чреспищеводной. В неясных случаях подтвердить диагноз позволяют магниторезонансная томография.
Необходимо подчеркнуть, что отсутствие жгучей нестерпимой боли не исключает возможности наличия рассматриваемых выше заболеваний. Боль может быть кратковременной, повторяющейся и иметь меньшую интенсивность, а при инфаркте миокарда иногда вообще отсутствовать (так называемый безболевой инфаркт миокарда)
2) При массивной ТЭВЛА как и при инфаркте миокарда, боль, обусловленная легочной гипертензией и растяжением легочной артерии, локализуется за грудиной однако не имеет типичной иррадиации. В случаях окклюзии мелких ветвей легочной артерии с развитием инфаркта сегмента легкого она связана с раздражением плевры и появляется, спустя несколько часов и даже дней от начала заболевания. Отличительными клиническими признаками являются сочетание боли с цианозом и одышкой, повышение ЦВД при отсутствии ортопноэ и признаков венозного застоя в легких. Часто артериальная гипотония, иногда одышка сопровождается кровохарканьем, хотя его отсутствие ни в коей мере не исключает диагноз ТЭВЛА. В анамнезе часто предшествует тромбофлебит, перенесенное хирургическое вмешательство, пребывание на постельном режиме. Подтвердить диагноз позволяют повышение с первых суток заболевания уровня ЛДГ, особенно ЛДГ-3, при нормальном уровне КФК, а также характерные электрокардиографические и рентгенологические изменения, которые, однако, в части случаев могут отсутствовать. Для верификации диагноза можно использовать сканирование легких и ангипульмонографию. Диагностика ТЭВЛА особенно трудна, когда единственный симптом внезапно возникшая одышка.
3) При расслоении грудной части аорты боль обусловлена раздражением нервных окончаний в адвентиции при образовании гематомы под интимой в результате её надрыва или кровотечения из vasa vasorum. Локализация этой боли и некоторые сопутствующие ей симптомы определяются распространением гематомы с возможным сдавлением ветвей аорты и разрушением кольца аортального клапана. Для болевого синдрома характерна загрудинная локализация с иррадиацией в спину, иногда шею, голову, живот и ноги. По своей интенсивности она, как правило, превосходит боль при инфаркте и ТЭВЛА и для её устранения требуется введение больших доз сильнодействующих анальгетиков. В отличие от этих заболеваний, при расслоении аорты боль не сопровождается сердечной или дыхательной недостаточностью. Важный диагностический признак – неодинаковый пульс на сонных, лучевых и бедренных артериях. АД часто повышено и, как и пульс, не одинаково на обеих руках. Важное дифференциально-диагностическое значение имеют признаки аортальной недостаточности, прежде всего аускультативные. Кроме того, дисфагия, ухудшение зрения, очаговая неврологическая симптоматика, гематурия, которые, однако, могут отсутствовать. Изменения на ЭКГ и активности ферментов не характерны. Диагноз устанавливают при выявлении расширения аорты на рентгенограмме и при визуализации её расслоения на ЭхоКГ, лучше чреспищеводной. В неясных случаях подтвердить диагноз позволяют магниторезонансная томография.
Необходимо подчеркнуть, что отсутствие жгучей нестерпимой боли не исключает возможности наличия рассматриваемых выше заболеваний. Боль может быть кратковременной, повторяющейся и иметь меньшую интенсивность, а при инфаркте миокарда иногда вообще отсутствовать (так называемый безболевой инфаркт миокарда)



 II. Причинами остро или подостро (давностью примерно до 1 мес) возникающей повторяющейся боли в области сердца меньшей выраженности, кроме этих заболеваний, могут быть: впервые возникшая стенокардия или стенокардия Принцметала, острый перикардит, миокардит (реже), пневмоторакс, сухой плеврит (или острая пневмония с вовлечением плевры), медиастинит, трахеобронхит, а также травмы ребер и их хрящей слева и Herpes zoster.
II. Причинами остро или подостро (давностью примерно до 1 мес) возникающей повторяющейся боли в области сердца меньшей выраженности, кроме этих заболеваний, могут быть: впервые возникшая стенокардия или стенокардия Принцметала, острый перикардит, миокардит (реже), пневмоторакс, сухой плеврит (или острая пневмония с вовлечением плевры), медиастинит, трахеобронхит, а также травмы ребер и их хрящей слева и Herpes zoster.
 При дифференциальной диагностике прежде всего необходимо разграничить коронарогенную боль, т.е. стенокардию и некоронорогенную – кардиалгию, и уточнить ее генез. Стенокардия обусловлена ишемией миокарда и отличается четко очерченными и довольно постоянными клиническими признаками.
В отличие от неё кардиалгия имеет значительно более разнообразные проявления. Боль ноющая, длительная, либо колющая (длится часами или даже несколько дней), возникает без видимой причины в покое либо связана с дыханием, кашлем, определенным движением или положением тела, приемом пищи, и, как правило, не купируется нитроглицерином. В части случаев боль сопровождается неспецифическими изменениями на ЭКГ, в том числе сегмента ST и зубца Т, которые связаны с основным заболеванием. Исключение ишемического генеза кардиалгии и возможности сочетания её с ИБС осуществляется с учетом динамики при клиническом наблюдении и данных холтеровского мониторирования ЭКГ, нагрузочных тестов и других дополнительных методов исследования.
1) При впервые возникшей нестабильной стенокардии, в отличие от сравниваемых заболеваний, боль обусловлена ишемией миокарда, имеет ангинозный характер и купируется одной или несколькими таблетками нитроглицерина. Боль сжимающая, локализуется за грудиной, иррадиирует в нижнюю челюсть, шею, спину (между лопатками), эиигастрий, по внутренним поверхностям рук. Боль иррадиирует в левую руку в 20 раз чаще, чем в правую. Боль может изначально локализоваться в руке или эпигастрии, а не за грудиной. Уточнить характер боли позволяют выявление приходящих ишемических изменений на ЭКГ в виде депрессии или подъема сегмента ST, а после стабилизации состояния — положительные результаты нагрузочных тестов.
2) Для стенокардии Принцметала характерны яркие интенсивные ангинозные приступы продолжительностью 10-15 мин., которые возникают чаще в покое, особенно ночью, под утро, при хорошей переносимости физических нагрузок в дневное время, в отличие от нестабильной стенокардии. Нитроглицерин обычно дает эффект, иногда временный. Диагноз ставят при регистрации на ЭКГ при боли значительных подъемов сегмента ST без образования в этих отведениях в динамике отрицательных зубцов Т или патологических Q, в отличие от инфаркта миокарда, хотя во время приступа возможны развитие инфаркта и внезапная смерть. Характерна положительная эргометриновая проба, при коронарографии – малоизмененные эпикардиальные венечные артерии.
3) При остром перикардите болевой синдром обусловлен главным образом воспалением соседней париетальной плевры. В связи с этим он обычно ярко выражен при инфекционных перикардитах, имеет значительно меньшую интенсивность или вообще отсутствует – при асептических. Его отличительными особенностями являются локализация боли за грудиной в нижней её части, иногда также пульсирующая боль в области надчревья и левого плеча вследствие раздражения небольшого цепторов диафрагмального нерва, и отсутствие иррадиации.
Боль тупая, монотонная и, в отличие от ангинозной, длится часами и даже днями. Вследствие своего плевритического компонента она усиливается при глубоком дыхании, глотании, кашле, движениях и положении лежа, уменьшаясь в положении сидя с наклоном туловища кпереди. При объективном обследовании:
При объективном обследовании:
– одышка;
– подтянутые к груди колени, наклон туловища вперед;
– увеличение около сердечной сумки, вследствие чего выбухание грудной клетки спереди, сглаживание межреберных промежутков;
– перестаёт прощупываться верхушечный толчок (при наклоне – может прощупываться);
– увеличение площади сердечной тупости;
– резко ослаблены сердечные тоны (пульсации в области тупости обычно нет);
– эхокардиография – ослабление пульсаторных движений сердца;
– ЭКГ – снижение вольтажа;
– набухание венозных стволов на шее (при вдохе они не спадаются как в норме, а набухают ещё больше);
– происходит сдавление нижней полой вены, вследствие чего – увеличение печени;
– резко повышено венозное давление;
– при бурном развитии выпота могут быть явления коллапса.
Дифференциально-диагностическое значение имеют признаки основного заболевания, осложнением которого является перикардит, иногда – температурная реакция. Характерны шум трения плевры и, иногда – перикарда, конкордантные подъёмы сегмента ST дугой книзу на ЭКГ, а при накоплении экссудата – соответствующие признаки, особенно эхокардиографические. Необходимо иметь в виду, что асептический перикардит может быть ранним или поздним осложнением инфаркта миокарда.
При дифференциальной диагностике прежде всего необходимо разграничить коронарогенную боль, т.е. стенокардию и некоронорогенную – кардиалгию, и уточнить ее генез. Стенокардия обусловлена ишемией миокарда и отличается четко очерченными и довольно постоянными клиническими признаками.
В отличие от неё кардиалгия имеет значительно более разнообразные проявления. Боль ноющая, длительная, либо колющая (длится часами или даже несколько дней), возникает без видимой причины в покое либо связана с дыханием, кашлем, определенным движением или положением тела, приемом пищи, и, как правило, не купируется нитроглицерином. В части случаев боль сопровождается неспецифическими изменениями на ЭКГ, в том числе сегмента ST и зубца Т, которые связаны с основным заболеванием. Исключение ишемического генеза кардиалгии и возможности сочетания её с ИБС осуществляется с учетом динамики при клиническом наблюдении и данных холтеровского мониторирования ЭКГ, нагрузочных тестов и других дополнительных методов исследования.
1) При впервые возникшей нестабильной стенокардии, в отличие от сравниваемых заболеваний, боль обусловлена ишемией миокарда, имеет ангинозный характер и купируется одной или несколькими таблетками нитроглицерина. Боль сжимающая, локализуется за грудиной, иррадиирует в нижнюю челюсть, шею, спину (между лопатками), эиигастрий, по внутренним поверхностям рук. Боль иррадиирует в левую руку в 20 раз чаще, чем в правую. Боль может изначально локализоваться в руке или эпигастрии, а не за грудиной. Уточнить характер боли позволяют выявление приходящих ишемических изменений на ЭКГ в виде депрессии или подъема сегмента ST, а после стабилизации состояния — положительные результаты нагрузочных тестов.
2) Для стенокардии Принцметала характерны яркие интенсивные ангинозные приступы продолжительностью 10-15 мин., которые возникают чаще в покое, особенно ночью, под утро, при хорошей переносимости физических нагрузок в дневное время, в отличие от нестабильной стенокардии. Нитроглицерин обычно дает эффект, иногда временный. Диагноз ставят при регистрации на ЭКГ при боли значительных подъемов сегмента ST без образования в этих отведениях в динамике отрицательных зубцов Т или патологических Q, в отличие от инфаркта миокарда, хотя во время приступа возможны развитие инфаркта и внезапная смерть. Характерна положительная эргометриновая проба, при коронарографии – малоизмененные эпикардиальные венечные артерии.
3) При остром перикардите болевой синдром обусловлен главным образом воспалением соседней париетальной плевры. В связи с этим он обычно ярко выражен при инфекционных перикардитах, имеет значительно меньшую интенсивность или вообще отсутствует – при асептических. Его отличительными особенностями являются локализация боли за грудиной в нижней её части, иногда также пульсирующая боль в области надчревья и левого плеча вследствие раздражения небольшого цепторов диафрагмального нерва, и отсутствие иррадиации.
Боль тупая, монотонная и, в отличие от ангинозной, длится часами и даже днями. Вследствие своего плевритического компонента она усиливается при глубоком дыхании, глотании, кашле, движениях и положении лежа, уменьшаясь в положении сидя с наклоном туловища кпереди. При объективном обследовании:
При объективном обследовании:
– одышка;
– подтянутые к груди колени, наклон туловища вперед;
– увеличение около сердечной сумки, вследствие чего выбухание грудной клетки спереди, сглаживание межреберных промежутков;
– перестаёт прощупываться верхушечный толчок (при наклоне – может прощупываться);
– увеличение площади сердечной тупости;
– резко ослаблены сердечные тоны (пульсации в области тупости обычно нет);
– эхокардиография – ослабление пульсаторных движений сердца;
– ЭКГ – снижение вольтажа;
– набухание венозных стволов на шее (при вдохе они не спадаются как в норме, а набухают ещё больше);
– происходит сдавление нижней полой вены, вследствие чего – увеличение печени;
– резко повышено венозное давление;
– при бурном развитии выпота могут быть явления коллапса.
Дифференциально-диагностическое значение имеют признаки основного заболевания, осложнением которого является перикардит, иногда – температурная реакция. Характерны шум трения плевры и, иногда – перикарда, конкордантные подъёмы сегмента ST дугой книзу на ЭКГ, а при накоплении экссудата – соответствующие признаки, особенно эхокардиографические. Необходимо иметь в виду, что асептический перикардит может быть ранним или поздним осложнением инфаркта миокарда.
 ОБСЛЕДОВАНИЕ ПРИ ПОСТОЯННОЙ БОЛИ В ГРУДИ
Анамнез и физикальное исследование
В зависимости от полученных результатов:
· ЭКГ
· Рентгенография грудной клетки
· КТ грудной клетки
· Исследование ЖКТ
· Рентгенография позвоночника, плечевых суставов, ребер
· ЭхоКГ
4) Для кардиалгии при миокардитах различного генеза характерны локализация боли в области сердца, тупого ноющего или, наоборот, колющего характера, длительность (часами), отсутствие связи с физической нагрузкой и эффекта от прекращения движений и приема нитроглицерина. Дифференциально-диагностическое значение имеет связь заболевания с инфекцией или воздействием токсического вещества с соответствующими лабораторными изменениями в этот период. При наличии неспецифических изменений сегмента ST и зубца Т характерно их постепенное формирование и обратная динамика в течение нескольких дней, в отличие от проходящих в течение 2-10 минут ишемических эпизодов. Отрицательные результаты дают и другие методы выявления ишемии.
5) При острых заболеваниях органов дыхания боль обусловлена главным образом вовлечением в патологический процесс париетальной плевры, трахеи или крупных бронхов, тогда как легочная паренхима, висцеральная плевра лишены болевых рецепторов. Её отличительными особенностями являются локализация в проекции очага поражения или, при раздражении диафрагмального нерва, за грудиной в её нижней части, острый, колющий характер и связь с дыханием, движением, кашлем. При плеврите и плевропневмонии боль может усиливаться во время пальпации, сопровождается одышкой, повышением температуры тела и у ряда больных – признаками интоксикации. Характерны шум трения плевры и при пневмонии – соответствующие физикальные и рентгенологические изменения, а также сдвиги воспалительного характера в крови.
6) Хотя при медиастините боль также носит плевритический характер, однако её загрудинная локализация и испытываемое частью больных чувство стеснения или давления в груди требуют дифференциальной диагностики с инфарктом миокарда.
7) Спонтанный пневмоторакс часто можно заподозрить у больных бронхиальной астмой и эмфиземой легких. Однако он иногда развивается в отсутствии какого-либо заболевания легких. Это особенно характерно для молодых худощавых мужчин. При спонтанном пневмотораксе связь боли с дыханием и кашлем отмечается обычно только в начале заболевания. В дальнейшем смещение органов средостения может вызывать тупую постоянную боль в области грудины и шеи. Болевой синдром сопровождается одышкой, которая обычно беспокоит больше, чем боль, иногда сухим кашлем.
– характерен выраженный цианоз;
– бледное лицо, покрытое холодным потом;
– пульс мягкий, нитевидный;
– АД – низкое;
– пораженная половина отстает в акте дыхания, выбухает;
– сглаженные межреберные промежутки;
– дыхание ослаблено или совсем не прослушивается;
– голосовое дрожание на пораженной стороне не проводится;
– при R-исследовании – отсутствие легочного рисунка, определяется край спавшего легкого, тень сердца и сосудов отклонена в противоположную сторону;
– усиление одышки и боли свидетельствует о напряженном пневмотораксе, при нём показана экстренная плевральная пункция.
Сочетание коробочного перкуторного тона с резким ослаблением дыхания позволяет поставить диагноз.
ОБСЛЕДОВАНИЕ ПРИ ПОСТОЯННОЙ БОЛИ В ГРУДИ
Анамнез и физикальное исследование
В зависимости от полученных результатов:
· ЭКГ
· Рентгенография грудной клетки
· КТ грудной клетки
· Исследование ЖКТ
· Рентгенография позвоночника, плечевых суставов, ребер
· ЭхоКГ
4) Для кардиалгии при миокардитах различного генеза характерны локализация боли в области сердца, тупого ноющего или, наоборот, колющего характера, длительность (часами), отсутствие связи с физической нагрузкой и эффекта от прекращения движений и приема нитроглицерина. Дифференциально-диагностическое значение имеет связь заболевания с инфекцией или воздействием токсического вещества с соответствующими лабораторными изменениями в этот период. При наличии неспецифических изменений сегмента ST и зубца Т характерно их постепенное формирование и обратная динамика в течение нескольких дней, в отличие от проходящих в течение 2-10 минут ишемических эпизодов. Отрицательные результаты дают и другие методы выявления ишемии.
5) При острых заболеваниях органов дыхания боль обусловлена главным образом вовлечением в патологический процесс париетальной плевры, трахеи или крупных бронхов, тогда как легочная паренхима, висцеральная плевра лишены болевых рецепторов. Её отличительными особенностями являются локализация в проекции очага поражения или, при раздражении диафрагмального нерва, за грудиной в её нижней части, острый, колющий характер и связь с дыханием, движением, кашлем. При плеврите и плевропневмонии боль может усиливаться во время пальпации, сопровождается одышкой, повышением температуры тела и у ряда больных – признаками интоксикации. Характерны шум трения плевры и при пневмонии – соответствующие физикальные и рентгенологические изменения, а также сдвиги воспалительного характера в крови.
6) Хотя при медиастините боль также носит плевритический характер, однако её загрудинная локализация и испытываемое частью больных чувство стеснения или давления в груди требуют дифференциальной диагностики с инфарктом миокарда.
7) Спонтанный пневмоторакс часто можно заподозрить у больных бронхиальной астмой и эмфиземой легких. Однако он иногда развивается в отсутствии какого-либо заболевания легких. Это особенно характерно для молодых худощавых мужчин. При спонтанном пневмотораксе связь боли с дыханием и кашлем отмечается обычно только в начале заболевания. В дальнейшем смещение органов средостения может вызывать тупую постоянную боль в области грудины и шеи. Болевой синдром сопровождается одышкой, которая обычно беспокоит больше, чем боль, иногда сухим кашлем.
– характерен выраженный цианоз;
– бледное лицо, покрытое холодным потом;
– пульс мягкий, нитевидный;
– АД – низкое;
– пораженная половина отстает в акте дыхания, выбухает;
– сглаженные межреберные промежутки;
– дыхание ослаблено или совсем не прослушивается;
– голосовое дрожание на пораженной стороне не проводится;
– при R-исследовании – отсутствие легочного рисунка, определяется край спавшего легкого, тень сердца и сосудов отклонена в противоположную сторону;
– усиление одышки и боли свидетельствует о напряженном пневмотораксе, при нём показана экстренная плевральная пункция.
Сочетание коробочного перкуторного тона с резким ослаблением дыхания позволяет поставить диагноз.
 8 При остром трахеобронхите может отмечаться чувство жжения за грудиной, которое связано с кашлем и проходит при его купировании.
9) При Herpes zoster боль может за несколько дней предшествовать появлению сыпи, что затрудняет раннее установление её причины. Чаще она односторонняя и располагается в зоне иннервации межреберных нервов.
III. При хронической повторяющейся боли в области сердца, как и при острой, дифференциальную диагностику начинают с разграничения стенокардии и кардиалгии различного генеза. Склонившись в пользу диагноза стенокардии, переходят к уточнению её причины.
1) Из хронических заболеваний сердечно-сосудистой системы стенокардию необходимо прежде всего дифференцировать с широко распространенной кардиалгией при нейроциркуляторной дистонии, которую называют также «несердечной болью в грудной клетке» или «болью левой молочной железы» Она обычно связана с гипервентиляцией и симптомами тревоги. Сопровождается сердцебиением, тремором, возбуждением. В отличие от стенокардии встречается чаще у женщин, особенно молодого возраста, локализуется в левой половине грудной клетки и имеет характер либо острой колющей, иногда «пронзающей», со слов больного, продолжительностью несколько секунд, либо тупой ноющей волнообразной, длящейся часами или даже несколько дней.
Таблица 2
Отличительные признаки стенокардии и кардиалгии при нейроциркуляторной дистонии (НЦД)
8 При остром трахеобронхите может отмечаться чувство жжения за грудиной, которое связано с кашлем и проходит при его купировании.
9) При Herpes zoster боль может за несколько дней предшествовать появлению сыпи, что затрудняет раннее установление её причины. Чаще она односторонняя и располагается в зоне иннервации межреберных нервов.
III. При хронической повторяющейся боли в области сердца, как и при острой, дифференциальную диагностику начинают с разграничения стенокардии и кардиалгии различного генеза. Склонившись в пользу диагноза стенокардии, переходят к уточнению её причины.
1) Из хронических заболеваний сердечно-сосудистой системы стенокардию необходимо прежде всего дифференцировать с широко распространенной кардиалгией при нейроциркуляторной дистонии, которую называют также «несердечной болью в грудной клетке» или «болью левой молочной железы» Она обычно связана с гипервентиляцией и симптомами тревоги. Сопровождается сердцебиением, тремором, возбуждением. В отличие от стенокардии встречается чаще у женщин, особенно молодого возраста, локализуется в левой половине грудной клетки и имеет характер либо острой колющей, иногда «пронзающей», со слов больного, продолжительностью несколько секунд, либо тупой ноющей волнообразной, длящейся часами или даже несколько дней.
Таблица 2
Отличительные признаки стенокардии и кардиалгии при нейроциркуляторной дистонии (НЦД)
 г) Приступообразная боль в области сердца, связанная с поворотами головы или длительным вынужденным положением (лежа ночью) и сопровождающаяся болью в левой половине головы, характерна для синдрома позвоночного нерва, или «шейной мигрени». Он обусловлен раздражением симпатического сплетения позвоночной артерии при остеохондрозе и спондилоартрозе или при атеросклерозе артерии. Поставить диагноз позволяют нарушения зрения, кохлеовестибулярного аппарата и чувствительности левой половины шеи, головы и надплечий.
д) Причиной боли в прекардиальной области с иррадиацией в шею и левую руку может быть так называемый синдром грудного выхода. При этом боль обусловлена периодическим сдавлением плечевого сплетения дополнительным шейным ребром или напряженной вследствие раздражения корешков шейного сплетения при остеохондрозе фибротизированной передней лестничной мышцей (синдром передней лестничной мышцы). По своей иррадиации и периодическому характеру боль напоминает ангинозную. Важными отличительными признаками являются четкая связь с движениями туловища, плечевого пояса, руки и не свойственная стенокардии продолжительность — либо несколько секунд, либо часами. Нарушения кровообращения вследствие сдавления подключичных сосудов и иннервации левой руки подтверждают диагноз.
е) Боль в прекардиальной области и левой руке может отмечаться также при плечелопаточном периартрите, связанном с дистрофическими изменениями в головке плечевой кости и капсуле сустава вследствие раздражения шейного сплетения остеофитами. При этом боль в грудных мышцах или реберно-хрящевых сочленениях носит проводной характер и вызвана натяжением мышц и связок сустава. В отличие от стенокардии она связана с движением руки (ее отведением), а не с общей физической нагрузкой, и часто приводит к ограничению объема движений в суставе. Иногда также отмечается тупая длительная боль в покое по ночам. Характерна пальпаторная болезненность в месте прикрепления к плечевой кости дельтовидной мышцы и развитие её атрофии. Этот синдром может быть поздним осложнением инфаркта миокарда.
ж) Похожая боль, сопровождающаяся ограничением объёма движений, отмечается при субакромиальном бурсите, тендините двуглавой мышцы и артрозе плечевого сустава.
В связи с распространенностью кардиалгий мышечно-скелетного генеза обследование всех больных с жалобами на боль в области сердца должно включать пальпацию основных болевых точек грудной стенки. При нетипичном болевом синдроме и наличии пальпаторной болезненности в этих точках необходимости учитывать возможность сочетанной
IV. Заболевания пищеварительного тракта.
1) Жгучая загрудинная боль возникает при спазме пищевода, пептическом эзофагите и рефлюкс-эзофагите вследствие раздражения слизистой оболочки пищевода кислым желудочным соком. Она напоминает ангинозную боль, располагается за грудиной и в эпигастрии, иррадиирует в нижнюю челюсть, может купироваться нитроглицерином. Распознать эти заболевания позволяет связь боли с приемом пищи и её уменьшение после нескольких глотков воды или приема антацидов, а также наличие дисфагии.
г) Приступообразная боль в области сердца, связанная с поворотами головы или длительным вынужденным положением (лежа ночью) и сопровождающаяся болью в левой половине головы, характерна для синдрома позвоночного нерва, или «шейной мигрени». Он обусловлен раздражением симпатического сплетения позвоночной артерии при остеохондрозе и спондилоартрозе или при атеросклерозе артерии. Поставить диагноз позволяют нарушения зрения, кохлеовестибулярного аппарата и чувствительности левой половины шеи, головы и надплечий.
д) Причиной боли в прекардиальной области с иррадиацией в шею и левую руку может быть так называемый синдром грудного выхода. При этом боль обусловлена периодическим сдавлением плечевого сплетения дополнительным шейным ребром или напряженной вследствие раздражения корешков шейного сплетения при остеохондрозе фибротизированной передней лестничной мышцей (синдром передней лестничной мышцы). По своей иррадиации и периодическому характеру боль напоминает ангинозную. Важными отличительными признаками являются четкая связь с движениями туловища, плечевого пояса, руки и не свойственная стенокардии продолжительность — либо несколько секунд, либо часами. Нарушения кровообращения вследствие сдавления подключичных сосудов и иннервации левой руки подтверждают диагноз.
е) Боль в прекардиальной области и левой руке может отмечаться также при плечелопаточном периартрите, связанном с дистрофическими изменениями в головке плечевой кости и капсуле сустава вследствие раздражения шейного сплетения остеофитами. При этом боль в грудных мышцах или реберно-хрящевых сочленениях носит проводной характер и вызвана натяжением мышц и связок сустава. В отличие от стенокардии она связана с движением руки (ее отведением), а не с общей физической нагрузкой, и часто приводит к ограничению объема движений в суставе. Иногда также отмечается тупая длительная боль в покое по ночам. Характерна пальпаторная болезненность в месте прикрепления к плечевой кости дельтовидной мышцы и развитие её атрофии. Этот синдром может быть поздним осложнением инфаркта миокарда.
ж) Похожая боль, сопровождающаяся ограничением объёма движений, отмечается при субакромиальном бурсите, тендините двуглавой мышцы и артрозе плечевого сустава.
В связи с распространенностью кардиалгий мышечно-скелетного генеза обследование всех больных с жалобами на боль в области сердца должно включать пальпацию основных болевых точек грудной стенки. При нетипичном болевом синдроме и наличии пальпаторной болезненности в этих точках необходимости учитывать возможность сочетанной
IV. Заболевания пищеварительного тракта.
1) Жгучая загрудинная боль возникает при спазме пищевода, пептическом эзофагите и рефлюкс-эзофагите вследствие раздражения слизистой оболочки пищевода кислым желудочным соком. Она напоминает ангинозную боль, располагается за грудиной и в эпигастрии, иррадиирует в нижнюю челюсть, может купироваться нитроглицерином. Распознать эти заболевания позволяет связь боли с приемом пищи и её уменьшение после нескольких глотков воды или приема антацидов, а также наличие дисфагии.
 1) При синдроме Меллори-Вейса (разрыв слизистой в месте перехода пищевода в желудок вследствие рвоты) интенсивная загрудинная боль возникает сразу после натуживания при длительной рвоте и сопровождается появлением в рвотных массах крови. Часто бывает при алкоголизме.
2) Жгучая боль за грудиной и в надчревной области может иметь место и при язвенной болезни желудка. Её особенностями являются появление примерно через 1 ч. после еды и купирование приемом молока или антацидов. Подтвердить диагноз болезней пищевода и желудка позволяет фиброгастроскопия.
3) Реже затруднения возникают при оценке боли в нижней части
грудины и надчревной области, появляющейся через 1-2 ч. после еды, что характерно для холецистита и холангита.
5) При грыже пищеводного отверстия диафрагмы боль или ощущение дискомфорта за грудиной возникает или усиливается сразу после еды, особенно при переходе в горизонтальное положение, ослабевая в положении стоя, при ходьбе, после отрыжки, рвоты, приема антацидов. Рентгенологическое исследование пищевода в горизонтальном положении подтверждает диагноз.
6) Неопределенная боль или ощущение дискомфорта за грудиной в её нижней части отмечается при кардиоспазме и подчас вызывает трудности при дифференциальной диагностике со стенокардией, так как хорошо купируется нитроглицерином. Заподозрить это заболевание позволяет связь боли с актом глотания (особенно если пища очень горячая или холодная) волнением и наличие дисфагии, которая является его раним признаком. Диагноз ставят после тщательного рентгенологического исследования.
7) Единственным симптомом может быть боль при:
– остром расширении желудка (гастрокоронарный синдром);
– остром вздутии толстого кишечника (коло-коронарный синдром).
8 При всех рассматриваемых заболеваниях пищеварительного тракта необходимо учитывать возможность провокации истинной стенокардии по типу висцеро-висцерального рефлекса (даже при минимально атеросклеротически измененных сосудах). Это особенно характерно для заболеваний билиарной системы (холецистокардиальный синдром), грыжи пищеводного отверстия диафрагмы и язвенной болезни.
1) При синдроме Меллори-Вейса (разрыв слизистой в месте перехода пищевода в желудок вследствие рвоты) интенсивная загрудинная боль возникает сразу после натуживания при длительной рвоте и сопровождается появлением в рвотных массах крови. Часто бывает при алкоголизме.
2) Жгучая боль за грудиной и в надчревной области может иметь место и при язвенной болезни желудка. Её особенностями являются появление примерно через 1 ч. после еды и купирование приемом молока или антацидов. Подтвердить диагноз болезней пищевода и желудка позволяет фиброгастроскопия.
3) Реже затруднения возникают при оценке боли в нижней части
грудины и надчревной области, появляющейся через 1-2 ч. после еды, что характерно для холецистита и холангита.
5) При грыже пищеводного отверстия диафрагмы боль или ощущение дискомфорта за грудиной возникает или усиливается сразу после еды, особенно при переходе в горизонтальное положение, ослабевая в положении стоя, при ходьбе, после отрыжки, рвоты, приема антацидов. Рентгенологическое исследование пищевода в горизонтальном положении подтверждает диагноз.
6) Неопределенная боль или ощущение дискомфорта за грудиной в её нижней части отмечается при кардиоспазме и подчас вызывает трудности при дифференциальной диагностике со стенокардией, так как хорошо купируется нитроглицерином. Заподозрить это заболевание позволяет связь боли с актом глотания (особенно если пища очень горячая или холодная) волнением и наличие дисфагии, которая является его раним признаком. Диагноз ставят после тщательного рентгенологического исследования.
7) Единственным симптомом может быть боль при:
– остром расширении желудка (гастрокоронарный синдром);
– остром вздутии толстого кишечника (коло-коронарный синдром).
8 При всех рассматриваемых заболеваниях пищеварительного тракта необходимо учитывать возможность провокации истинной стенокардии по типу висцеро-висцерального рефлекса (даже при минимально атеросклеротически измененных сосудах). Это особенно характерно для заболеваний билиарной системы (холецистокардиальный синдром), грыжи пищеводного отверстия диафрагмы и язвенной болезни.
 V. Одной из причин кардиалгии являются психогенные состояния.
Они в ряде случаев сопровождаются ощущением комка или стеснения за грудиной. Болевой синдром не имеет чёткой локализации, может быть очень интенсивным. Обычно сопровождается сердцебиением, одышкой, слабостью, тремором, возбуждением или тревогой. Боль обычно связана с эмоциональным напряжением, но не с физической нагрузкой, длится свыше 30 мин, волнообразно меняя свою интенсивность. Убежденность таких больных в наличии у них заболеваний сердца, несмотря на отсутствие объективных признаков, подчас приводит к их инвалидизации.
V. Одной из причин кардиалгии являются психогенные состояния.
Они в ряде случаев сопровождаются ощущением комка или стеснения за грудиной. Болевой синдром не имеет чёткой локализации, может быть очень интенсивным. Обычно сопровождается сердцебиением, одышкой, слабостью, тремором, возбуждением или тревогой. Боль обычно связана с эмоциональным напряжением, но не с физической нагрузкой, длится свыше 30 мин, волнообразно меняя свою интенсивность. Убежденность таких больных в наличии у них заболеваний сердца, несмотря на отсутствие объективных признаков, подчас приводит к их инвалидизации.
 Дифференциальная диагностика стенокардии различного генеза.
В подавляющем большинстве случаев стенокардия обусловлена коронарным атеросклерозом и представляет собой нозологическую форму. Значительно реже она как кардиалгия является симптомом других заболеваний, при которых она может быть связана с коронариитом, либо возникает при неизмененных венечных артериях сердца. Во всех этих случаях стенокардия имеет одинаковые клинические проявления и сопровождается сходными изменениями на ЭКГ.
Дифференциальная диагностика стенокардии различного генеза.
В подавляющем большинстве случаев стенокардия обусловлена коронарным атеросклерозом и представляет собой нозологическую форму. Значительно реже она как кардиалгия является симптомом других заболеваний, при которых она может быть связана с коронариитом, либо возникает при неизмененных венечных артериях сердца. Во всех этих случаях стенокардия имеет одинаковые клинические проявления и сопровождается сходными изменениями на ЭКГ.
 1. При прогрессирующей стенокардии, в отличие от стабильной, ангинозная боль отличается большей продолжительностью (свыше 10 мин, но не более 20 мин), интенсивностью, возникает не только при нагрузке, но и в состоянии покоя. Для ее купирования часто требуется прием нескольких таблеток нитроглицерина. На ЭКГ у значительной части больных регистрируются изменения сегмента ST и зубца Т, исчезающие после достижения стабилизации. Возможно умеренное повышение активности MB КФК и выявление мелких очагов некроза кардиомиоцитов при сцинтиграфии с 99mТс.
2. В пользу васкулита свидетельствуют признаки системного поражения сосудов нескольких бассейнов, особенности которого зависят от нозологической формы, часто — клинические и лабораторные признаки воспаления.
3. С развитием коронарографии оказалось, что у 10 – 30% больных со стенокардией венечные артерии сердца не изменены. У части таких больных, вероятно, имеются начальные морфологические признаки их поражения без сужения просвета.
Отличительными особенностями стенокардии Принцметала являются признаки спазма субэпикардиальных артерий: беспричинное возникновение ангинозной боли в покое, чаще во время сна, с обязательным выраженным подъемом сегмента ST при сохраненной толерантности к физической нагрузке в течение дня.
4. Распространение коронарографии позволило в последние годы все чаще диагностировать врожденную аномалию миокарда с образованием мышечных «мостиков», вызывающих при сокращении в период систолы сдавление извне венечных артерий, в большинстве случаев – передней нисходящей. Поскольку в период диастолы их просвет полностью восстанавливается, при нормальной ЧСС коронарный кровоток не страдает. Ишемия развивается только при тахикардии более 90 в 1 мин.
5. При стенозе устья аорты стенокардия развивается при значительном, более 50 мм рт. ст., градиенте давления и обусловлена относительным снижением коронарного кровотока. Таков же ее генез при гипертрофической кардиомиопатии. У больных старших возрастных групп возникновению ангинозной боли способствует присоединение коронарного атеросклероза. При обоих заболеваниях характерно сочетание стенокардии с обмороками и одышкой. Стеноз устья аорты диагностируют при выявлении характерного шума. О гипертрофической кардиомиопатии следует подумать при сочетании этих симптомов с выраженной гипертрофией левого желудочка и глубокими отрицательными зубцами Т при отсутствии системной артериальной гипертензии.
Стенокардии при неизменных венечных артериях сердца подвержены также больные с выраженной аортальной недостаточностью любого генеза, главным образом вследствие снижения коронарного перфузионного давления. Диагноз ставят на основании выраженных периферических признаков и аускультативных данных.
6. При высокой артериальной легочной гипертензии, независимо от этиологии, характерен болевой синдром в области сердца различного характера, в том числе ангинозного. Стенокардия обусловлена низким МОС (минутным объёмом сердца) и неадекватной перфузией гипертрофированного миокарда правого желудочка, возникает обычно при повышении потребности миокарда в кислороде.
7. Более чем у 10% больных с типичной стенокардией при коронарографии определяются неизмененные сосуды при отсутствии рассматриваемых заболеваний сердца, которые могут быть её причиной. Такие случаи заболевания получили название микрососудистой стенокардии, или «синдрома Х». Причиной боли является аденозин, выделяющийся при спазме преартериол, обеспечивая расширение артериол и устранение ишемии. Причины спазма не вполне понятны.
Подход к больному с болью в области сердца.
I. При детальном расспросе важное значение имеет уточнение характеристик болевого синдрома и в частности факторов, вызывающих и облегчающих боль.
1) Так её усиление при дыхании и кашле указывает на вовлечение плевры, перикарда или средостения, а также возможность поражения структур грудной стенки, для которого характерна связь с движением.
2) Заболеваниям пищевода и желудка свойственна связь боли с приемом пищи.
3) Положительный эффект от приема нитроглицерина характерен для ангинозной боли, а также кардиоспазма и может отмечаться также при болезнях пищевода. Чтобы полагаться на этот признак, необходимо уточнить время наступления эффекта. Следует также иметь в виду, что при нестабильности стенокардии нитроглицерин может не уменьшать боль, которая в этом случае очень интенсивная.
II. Диагностический поиск в ряде случаев можно ограничить также при наличии характерного симптома или синдрома, которыми сопровождается боль.
1) Так, затруднение глотания характерно для заболеваний пищевода и кардиоспазма, но может отмечаться и при аневризме аорты.
2) Сочетание боли с резкой артериальной гипотензией и одышкой требует дифференциальной диагностики инфаркта миокарда, ТЭВЛА и расслаивающей аневризмы аорты, а с одышкой и цианозом – оценки возможности также пневмоторакса, плевропневмонии, пороков сердца и легочной гипертензии.
3) При повышении температуры тела следует подумать о воспалительных и опухолевых заболеваниях органов дыхания, а также инфаркте легкого, медиастините, остром перикардите, особенно инфекционном, ревмокардите с высокой активностью процесса.
Необходимо подчеркнуть, что значимость любого отдельно взятого симптома не следует переоценивать.
1. При прогрессирующей стенокардии, в отличие от стабильной, ангинозная боль отличается большей продолжительностью (свыше 10 мин, но не более 20 мин), интенсивностью, возникает не только при нагрузке, но и в состоянии покоя. Для ее купирования часто требуется прием нескольких таблеток нитроглицерина. На ЭКГ у значительной части больных регистрируются изменения сегмента ST и зубца Т, исчезающие после достижения стабилизации. Возможно умеренное повышение активности MB КФК и выявление мелких очагов некроза кардиомиоцитов при сцинтиграфии с 99mТс.
2. В пользу васкулита свидетельствуют признаки системного поражения сосудов нескольких бассейнов, особенности которого зависят от нозологической формы, часто — клинические и лабораторные признаки воспаления.
3. С развитием коронарографии оказалось, что у 10 – 30% больных со стенокардией венечные артерии сердца не изменены. У части таких больных, вероятно, имеются начальные морфологические признаки их поражения без сужения просвета.
Отличительными особенностями стенокардии Принцметала являются признаки спазма субэпикардиальных артерий: беспричинное возникновение ангинозной боли в покое, чаще во время сна, с обязательным выраженным подъемом сегмента ST при сохраненной толерантности к физической нагрузке в течение дня.
4. Распространение коронарографии позволило в последние годы все чаще диагностировать врожденную аномалию миокарда с образованием мышечных «мостиков», вызывающих при сокращении в период систолы сдавление извне венечных артерий, в большинстве случаев – передней нисходящей. Поскольку в период диастолы их просвет полностью восстанавливается, при нормальной ЧСС коронарный кровоток не страдает. Ишемия развивается только при тахикардии более 90 в 1 мин.
5. При стенозе устья аорты стенокардия развивается при значительном, более 50 мм рт. ст., градиенте давления и обусловлена относительным снижением коронарного кровотока. Таков же ее генез при гипертрофической кардиомиопатии. У больных старших возрастных групп возникновению ангинозной боли способствует присоединение коронарного атеросклероза. При обоих заболеваниях характерно сочетание стенокардии с обмороками и одышкой. Стеноз устья аорты диагностируют при выявлении характерного шума. О гипертрофической кардиомиопатии следует подумать при сочетании этих симптомов с выраженной гипертрофией левого желудочка и глубокими отрицательными зубцами Т при отсутствии системной артериальной гипертензии.
Стенокардии при неизменных венечных артериях сердца подвержены также больные с выраженной аортальной недостаточностью любого генеза, главным образом вследствие снижения коронарного перфузионного давления. Диагноз ставят на основании выраженных периферических признаков и аускультативных данных.
6. При высокой артериальной легочной гипертензии, независимо от этиологии, характерен болевой синдром в области сердца различного характера, в том числе ангинозного. Стенокардия обусловлена низким МОС (минутным объёмом сердца) и неадекватной перфузией гипертрофированного миокарда правого желудочка, возникает обычно при повышении потребности миокарда в кислороде.
7. Более чем у 10% больных с типичной стенокардией при коронарографии определяются неизмененные сосуды при отсутствии рассматриваемых заболеваний сердца, которые могут быть её причиной. Такие случаи заболевания получили название микрососудистой стенокардии, или «синдрома Х». Причиной боли является аденозин, выделяющийся при спазме преартериол, обеспечивая расширение артериол и устранение ишемии. Причины спазма не вполне понятны.
Подход к больному с болью в области сердца.
I. При детальном расспросе важное значение имеет уточнение характеристик болевого синдрома и в частности факторов, вызывающих и облегчающих боль.
1) Так её усиление при дыхании и кашле указывает на вовлечение плевры, перикарда или средостения, а также возможность поражения структур грудной стенки, для которого характерна связь с движением.
2) Заболеваниям пищевода и желудка свойственна связь боли с приемом пищи.
3) Положительный эффект от приема нитроглицерина характерен для ангинозной боли, а также кардиоспазма и может отмечаться также при болезнях пищевода. Чтобы полагаться на этот признак, необходимо уточнить время наступления эффекта. Следует также иметь в виду, что при нестабильности стенокардии нитроглицерин может не уменьшать боль, которая в этом случае очень интенсивная.
II. Диагностический поиск в ряде случаев можно ограничить также при наличии характерного симптома или синдрома, которыми сопровождается боль.
1) Так, затруднение глотания характерно для заболеваний пищевода и кардиоспазма, но может отмечаться и при аневризме аорты.
2) Сочетание боли с резкой артериальной гипотензией и одышкой требует дифференциальной диагностики инфаркта миокарда, ТЭВЛА и расслаивающей аневризмы аорты, а с одышкой и цианозом – оценки возможности также пневмоторакса, плевропневмонии, пороков сердца и легочной гипертензии.
3) При повышении температуры тела следует подумать о воспалительных и опухолевых заболеваниях органов дыхания, а также инфаркте легкого, медиастините, остром перикардите, особенно инфекционном, ревмокардите с высокой активностью процесса.
Необходимо подчеркнуть, что значимость любого отдельно взятого симптома не следует переоценивать.
 III. Важную диагностическую информацию можно получить при тщательном объективном исследовании.
1) Так, наличие при осмотре цианоза свидетельствует о гипоксемии, обусловленной либо сердечной, либо дыхательной недостаточностью.
2) Ксантелазмы указывают на гиперлипопротеинемию.
3) При неодинаковом АД на обеих руках необходимо подумать о расслаивающей аневризме аорты.
4) Важное диагностическое значение имеет воспроизведение боли и выявление болевых точек при пальпации грудной стенки и пассивных движениях головой и плечом. При этом весьма убедительным является устранение локальной боли путем инфильтрации местноанестезирующим средством.
5) При исследовании легких можно обнаружить шум трения плевры, инфильтрат или застой.
6) Аускультация сердца позволяет обнаружить грубые шумы вследствие пороков сердца, шум трения перикарда и акцент II тона над легочной артерией, указывающий на легочную гипертензию.
7) При исследовании живота можно заподозрить язвенную болезнь или холецистит.
8 Весьма полезным бывает исследование, именно, в то время, когда больной испытывает боль, с регистрацией ЭКГ и оценкой эффекта тех или иных методов её купирования
III. Важную диагностическую информацию можно получить при тщательном объективном исследовании.
1) Так, наличие при осмотре цианоза свидетельствует о гипоксемии, обусловленной либо сердечной, либо дыхательной недостаточностью.
2) Ксантелазмы указывают на гиперлипопротеинемию.
3) При неодинаковом АД на обеих руках необходимо подумать о расслаивающей аневризме аорты.
4) Важное диагностическое значение имеет воспроизведение боли и выявление болевых точек при пальпации грудной стенки и пассивных движениях головой и плечом. При этом весьма убедительным является устранение локальной боли путем инфильтрации местноанестезирующим средством.
5) При исследовании легких можно обнаружить шум трения плевры, инфильтрат или застой.
6) Аускультация сердца позволяет обнаружить грубые шумы вследствие пороков сердца, шум трения перикарда и акцент II тона над легочной артерией, указывающий на легочную гипертензию.
7) При исследовании живота можно заподозрить язвенную болезнь или холецистит.
8 Весьма полезным бывает исследование, именно, в то время, когда больной испытывает боль, с регистрацией ЭКГ и оценкой эффекта тех или иных методов её купирования


