Просмотров: 64 111
БОЛЕЗНЬ БЕХТЕРЕВА (ББ) ИЛИ АНКИЛОЗИРУЮЩИЙ СПОНДИЛИТ
Ирина Александровна Зборовская – д.м.н., профессор, заведующая кафедрой госпитальной терапии с курсом клинической ревматологии факультета усовершенствования врачей Волгоградского государственного медицинского университета, заместитель директора по научной работе Государственного учреждения » Научно-исследовательский институт клинической и экспериментальной ревматологии» РАМН, руководитель регионального Центра по проблемам остеопороза, член президиума Ассоциации ревматологов России, член редакционных советов журналов «Научно – практическая ревматология» и «Современная ревматология»
Определение
Болезнь Бехтерева-Штрюмпеля-Мари – анкилозирующий спондилоартрит (АСА) – хроническое воспалительное анкилозирующее заболевание позвоночника из группы, так называемых, серонегативных спондилоартритов, характеризующееся воспалительным поражением суставов позвоночника, околопозвоночных тканей и крестцово-подвздошных сочленений с анкилозированием межпозвоночных суставов и развитием кальцификации спинальных связок.
 В.М. Бехтерев (1892) описал основные клинические проявления болезни и предложил выделить ее как нозологическую форму. Strumpell (1894) показал, что в основе заболевания лежит хронический анкилозирующий воспалительный процесс в позвоночнике и крестцово-подвздошных сочленениях. Marie (1898) описал ризомелическую форму болезни. Это заболевание иногда обозначают как болезнь Бехтерева— Штрюмпель—Мари. Однако, большинство ученых считают правильным называть его болезнью Бехтерева по имени русского ученого-невропатолога, впервые описавшего такие изменения в позвоночнике.
Впервые термин «анкилозирующий спондилоартрит» (АС) для обозначения этого заболевания предложил Frankel (1904). Этим термином определяется ББ по классификации ревматических заболеваний. В настоящее время АС входит в группу заболеваний, объединенных под названием «серонегативные спондилоартриты».
Эпидемиология
Распространенность АСА
Достигает 1:1000, так как частота заболевания связана с частотой определения Ar HLA-B27 (1-2% из 6% населения с HLA-B27 могут заболеть АСА). Его географическая распространенность примерно пропорциональна распространенности носительства этого антигена, который обнаруживают у 7% белых жителей Северной Америки и у 90% больных анкилозирующим спондилитом. Носительство HLA-B27 не влияет на тяжесть болезни.
Влияние пола.
Если считать рентгенологически выявляемый сакроилеит диагностическим критерием заболевания, то АСА с одинаковой частотой встречают у женщин и мужчин. Однако течение болезни у женщин мягче, нередко с вовлечением периферических суставов.
Семейная предрасположенность
Риск, возникновения АС у HLA-B27 – положительных членов семьи больного составляет 20 % (1-2 % в общей популяции лиц с данным А).
А конкордантность по анкилозирующему спондилиту однояйцовых близнецов — 50%. Эти факты позволяют предположить, что в патогенезе заболевания имеют значение не только HLA-B27, но и другие гены, а также факторы внешней среды. Спондилоартропатия, напоминающая анкилозирующий спондилит, часто развивается у больных с хроническими воспалительными заболеваниями кишечника – неспецифическим язвенным колитом и болезнью Крона. У 50—75% лиц, страдающих одновременно хроническим воспалительным заболеванием кишечника и анкилозирующим спондилитом, обнаруживают HLA-B27
В.М. Бехтерев (1892) описал основные клинические проявления болезни и предложил выделить ее как нозологическую форму. Strumpell (1894) показал, что в основе заболевания лежит хронический анкилозирующий воспалительный процесс в позвоночнике и крестцово-подвздошных сочленениях. Marie (1898) описал ризомелическую форму болезни. Это заболевание иногда обозначают как болезнь Бехтерева— Штрюмпель—Мари. Однако, большинство ученых считают правильным называть его болезнью Бехтерева по имени русского ученого-невропатолога, впервые описавшего такие изменения в позвоночнике.
Впервые термин «анкилозирующий спондилоартрит» (АС) для обозначения этого заболевания предложил Frankel (1904). Этим термином определяется ББ по классификации ревматических заболеваний. В настоящее время АС входит в группу заболеваний, объединенных под названием «серонегативные спондилоартриты».
Эпидемиология
Распространенность АСА
Достигает 1:1000, так как частота заболевания связана с частотой определения Ar HLA-B27 (1-2% из 6% населения с HLA-B27 могут заболеть АСА). Его географическая распространенность примерно пропорциональна распространенности носительства этого антигена, который обнаруживают у 7% белых жителей Северной Америки и у 90% больных анкилозирующим спондилитом. Носительство HLA-B27 не влияет на тяжесть болезни.
Влияние пола.
Если считать рентгенологически выявляемый сакроилеит диагностическим критерием заболевания, то АСА с одинаковой частотой встречают у женщин и мужчин. Однако течение болезни у женщин мягче, нередко с вовлечением периферических суставов.
Семейная предрасположенность
Риск, возникновения АС у HLA-B27 – положительных членов семьи больного составляет 20 % (1-2 % в общей популяции лиц с данным А).
А конкордантность по анкилозирующему спондилиту однояйцовых близнецов — 50%. Эти факты позволяют предположить, что в патогенезе заболевания имеют значение не только HLA-B27, но и другие гены, а также факторы внешней среды. Спондилоартропатия, напоминающая анкилозирующий спондилит, часто развивается у больных с хроническими воспалительными заболеваниями кишечника – неспецифическим язвенным колитом и болезнью Крона. У 50—75% лиц, страдающих одновременно хроническим воспалительным заболеванием кишечника и анкилозирующим спондилитом, обнаруживают HLA-B27
 Патогенез
Патогенез анкилозирующего спондилита изучен плохо. Многогранность клинической картины свидетельствует об аутоиммунном характере заболевания; это подтверждают и высокий уровень IgA и белков острой фазы воспаления, и тесная связь с HLA-B27. Непонятно только, что именно служит толчком для развития заболевания.
Аr HLA-B27 определяют у 90-95% больных ББ.
Ген, кодирующий HLA-B27, расположен в хромосоме 6.
Гетерозиготные по этому признаку дети пробанда имеют 50 %-ю вероятность экспрессии АГ.
Наличие на клеточной поверхности HLA-B27 считают важным
патогенетическим моментом возникновения АС.
Рецепторная теория.
Эта теория рассматривает Аг как рецептор для повреждающего фактора, (например, бактериальный антиген, вирус), вызывающий развитие болезни. Её вариацией является теория артритогенного пептида, согласно которой усиленный иммунный ответ на бактериальный пептид развивается вследствие представления пептида в сочетании с Ar HLA-B27.
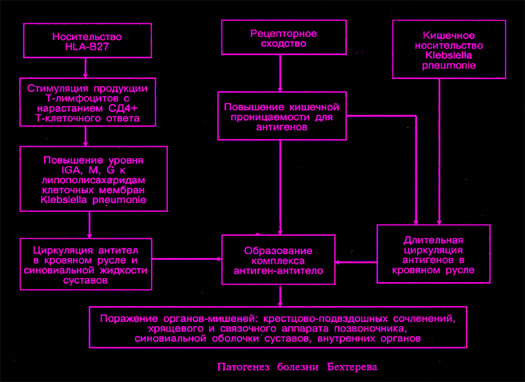
Согласно данным последних исследований [Sieper J., Braun J., 1995], молекула антигена HLA-B27 действует как рецептор для микробных (Klebsiella pneumonie) или других пусковых факторов. Образующийся комплекс стимулирует продукцию цитотоксических Т-лимфоцитов, обладающих способностью повреждать клетки и/или ткани, имеющие молекулы этого антигена. У НЬА-В27-положительных индивидуумов снижается эффекторный СД8+ ответ, необходимый для элиминации бактерий, и нарастает СД4+Т-клеточный иммунопатологический ответ. Они могут повреждать клетки или участки тканей, где расположены молекулы этого антигена. Согласно гипотезе антигенной мимикрии, рецепторное сходство между антигеном HLA-B27 и микробным антигеном может способствовать его длительной персистенции в организме пациента и стимулировать развитие аутоиммунного процесса. Пептиды из HLA-B27 , в норме не привлекающие к себе внимание Т-клеток, при наличии перекрестно-реагирующих с ними бактериальных пептидов представляются молекулами главного комплекса гистосовместимости (ГКГ) класса 2 СД4+Т-клетками и становятся мишенью аутоиммунных атак со стороны этих Т-клеток.
Феномен молекулярной мимикрии.
Бактериальный или любой другой повреждающий АГ в комплексе с другой молекулой HLA, может иметь сходные с HLA-B27 свойства.
Его распознавание цитотоксическими СД 8+ Т-лимфоцитами как HLA-B27 индуцирует аутоиммунный ответ на HLA-B27 либо снижение иммунной реакции на вызывающий болезнь пептид (феномен иммунной толерантности).
Ряд исследователей указывает на существующую связь между активностью ББ и наличием повышенных уровней антител различных классов (IgA,IgM,IgG) к липополисахариду (ЛПС) Klebsiella pneumonie, высказывая мнение о возможном значении этого ЛПС в патогенезе ББ. В качестве доказательства данного предположения приводятся сведения об относительной устойчивости ЛПС к перевариванию и его способности персистировать в фагоцитирующих клетках в течение длительного времени, сохраняя свою активность и индуцируя выработку антител. Maki-Ikola и соавт. (1994) предлагают гипотезу «утечки» антигенного материала, особенно ЛПС, через кишечную стенку в кровяное русло вследствие повышенной кишечной проницаемости, обнаруживаемой у пациентов ББ, и его транспорта к суставам, илеосакральным сочленениям, хрящевому и связочному аппарату. R.Romanus и S.Yden (1983) предположили, что поражения крестцово-подвздошных сочленений и позвоночника при ББ обусловлены распространением инфекции по венозным сплетениям таза «сплетениям Batson». Ток крови в них временами полностью ослабевает, что и определяет широкую возможность для развертывания патогенетических процессов этой локализации. Особенностями кровообращения некоторые авторы объясняют также и вовлечение в патологический процесс других внесуставных органов и систем (поражение глаз, тканей аорты, клапанов сердца и т. д.) Наряду с высоковаскуляризированными областями, в этих тканях встречаются участки, питание которых осуществляется посредством перфузи из близлежащих сосудов. В них могут задерживаться различные частицы и антигенный материал, которые медленно элиминируются и вызывают местное воспаление [Elevant.O., 1997].
Любая из подобных ситуаций может привести к развитию заболевания.
Патогенез
Патогенез анкилозирующего спондилита изучен плохо. Многогранность клинической картины свидетельствует об аутоиммунном характере заболевания; это подтверждают и высокий уровень IgA и белков острой фазы воспаления, и тесная связь с HLA-B27. Непонятно только, что именно служит толчком для развития заболевания.
Аr HLA-B27 определяют у 90-95% больных ББ.
Ген, кодирующий HLA-B27, расположен в хромосоме 6.
Гетерозиготные по этому признаку дети пробанда имеют 50 %-ю вероятность экспрессии АГ.
Наличие на клеточной поверхности HLA-B27 считают важным
патогенетическим моментом возникновения АС.
Рецепторная теория.
Эта теория рассматривает Аг как рецептор для повреждающего фактора, (например, бактериальный антиген, вирус), вызывающий развитие болезни. Её вариацией является теория артритогенного пептида, согласно которой усиленный иммунный ответ на бактериальный пептид развивается вследствие представления пептида в сочетании с Ar HLA-B27.
Согласно данным последних исследований [Sieper J., Braun J., 1995], молекула антигена HLA-B27 действует как рецептор для микробных (Klebsiella pneumonie) или других пусковых факторов. Образующийся комплекс стимулирует продукцию цитотоксических Т-лимфоцитов, обладающих способностью повреждать клетки и/или ткани, имеющие молекулы этого антигена. У НЬА-В27-положительных индивидуумов снижается эффекторный СД8+ ответ, необходимый для элиминации бактерий, и нарастает СД4+Т-клеточный иммунопатологический ответ. Они могут повреждать клетки или участки тканей, где расположены молекулы этого антигена. Согласно гипотезе антигенной мимикрии, рецепторное сходство между антигеном HLA-B27 и микробным антигеном может способствовать его длительной персистенции в организме пациента и стимулировать развитие аутоиммунного процесса. Пептиды из HLA-B27 , в норме не привлекающие к себе внимание Т-клеток, при наличии перекрестно-реагирующих с ними бактериальных пептидов представляются молекулами главного комплекса гистосовместимости (ГКГ) класса 2 СД4+Т-клетками и становятся мишенью аутоиммунных атак со стороны этих Т-клеток.
Феномен молекулярной мимикрии.
Бактериальный или любой другой повреждающий АГ в комплексе с другой молекулой HLA, может иметь сходные с HLA-B27 свойства.
Его распознавание цитотоксическими СД 8+ Т-лимфоцитами как HLA-B27 индуцирует аутоиммунный ответ на HLA-B27 либо снижение иммунной реакции на вызывающий болезнь пептид (феномен иммунной толерантности).
Ряд исследователей указывает на существующую связь между активностью ББ и наличием повышенных уровней антител различных классов (IgA,IgM,IgG) к липополисахариду (ЛПС) Klebsiella pneumonie, высказывая мнение о возможном значении этого ЛПС в патогенезе ББ. В качестве доказательства данного предположения приводятся сведения об относительной устойчивости ЛПС к перевариванию и его способности персистировать в фагоцитирующих клетках в течение длительного времени, сохраняя свою активность и индуцируя выработку антител. Maki-Ikola и соавт. (1994) предлагают гипотезу «утечки» антигенного материала, особенно ЛПС, через кишечную стенку в кровяное русло вследствие повышенной кишечной проницаемости, обнаруживаемой у пациентов ББ, и его транспорта к суставам, илеосакральным сочленениям, хрящевому и связочному аппарату. R.Romanus и S.Yden (1983) предположили, что поражения крестцово-подвздошных сочленений и позвоночника при ББ обусловлены распространением инфекции по венозным сплетениям таза «сплетениям Batson». Ток крови в них временами полностью ослабевает, что и определяет широкую возможность для развертывания патогенетических процессов этой локализации. Особенностями кровообращения некоторые авторы объясняют также и вовлечение в патологический процесс других внесуставных органов и систем (поражение глаз, тканей аорты, клапанов сердца и т. д.) Наряду с высоковаскуляризированными областями, в этих тканях встречаются участки, питание которых осуществляется посредством перфузи из близлежащих сосудов. В них могут задерживаться различные частицы и антигенный материал, которые медленно элиминируются и вызывают местное воспаление [Elevant.O., 1997].
Любая из подобных ситуаций может привести к развитию заболевания.
 Помимо этих изменений, обнаруживают диффузный остеопороз, воспаление и деструкцию тел позвонков на границе с межпозвоночным диском, квадратную форму тел позвонков. Разрастания синовиальной оболочки межпозвоночных суставов разрушают хрящ на суставных отростках, нередко приводя к костному анкилозу этих суставов.
3. Поражения хряща чаще сочетаются с воспалением прилежащих к этому хрящу надкостницы и кости.
4. Иногда наблюдается истинный синовит (поражаются в основном крупные периферические суставы), но по своей выраженности, клиническому значению и последствиям он существенно отличается от энтесопатий, капсулитов, хондритов, периоститов, развивающихся в суставах осевого скелета или в непосредственной близости к этим суставам (например, в связочном аппарате позвоночника).
Для поражения периферических суставов характерно разрастание синовиальной оболочки, инфильтрированной лимфоцитами. Разрастания ворсин синовиальной оболочки, отложений в ней фибрина, очаговой инфильтрации плазматическими клетками и изъязвлений, характерных для ревматоидного артрита, при анкилозирующем спондилите не бывает. В отличие от ревматоидного артрита при анкилозирующем спондилите субхондральные грануляции и эрозии хряща располагаются в основном в центре суставных поверхностей.
5. Редко встречающийся выраженный пролиферативный синовит у отдельных больных может приводить к выраженному фиброзу синовиальной оболочки капсулы и наклонностью к оссификации и анкилозу, разрушению суставного хряща и костным эрозиям, что для большинства периферических суставов (кроме тазобедренных и плечевых) оказывается чаще исключением.
6. При поражении позвоночника выделяют, в основном, 3 морфологические стадии:
I стадия
Особенностью воспалительного процесса при ББ – является инфильтрация лимфоцитами и макрофагами, свидетельствующая об иммунной природе воспаления.
II стадия
Пролиферативные процессы дают начало формированию костных мостиков — синдесмофитов за счет соединения с оссифицированными наружными слоями межпозвоночных дисков.
Это активная фибробластическая реакция с постепенным развитием фиброзной рубцовой ткани, которая обнаруживает тенденцию к кальцификации и оссификации.
III стадия
Эти процессы лежат в основе очень характерных для ББ фиброзных: и костных анкилозов суставов осевого скелета, гораздо реже – периферических суставов.
Классификация
Ранее существовавшая классификация предусматривала выделение четырёх клинических форм заболевания:
I. По локализации.
Центральная, при которой ведущим является поражение позвоночника, периферические суставы не поражаются.
При центральной форме заболевания различают:
1) Кифозный тип – с резко выраженным кифозом грудного и гиперлордозом шейного отдела позвоночника (именно этот тип был описан Бехтеревым),
2) Ригидный тип – физиологические изгибы сглажены, спина плоская.
Помимо этих изменений, обнаруживают диффузный остеопороз, воспаление и деструкцию тел позвонков на границе с межпозвоночным диском, квадратную форму тел позвонков. Разрастания синовиальной оболочки межпозвоночных суставов разрушают хрящ на суставных отростках, нередко приводя к костному анкилозу этих суставов.
3. Поражения хряща чаще сочетаются с воспалением прилежащих к этому хрящу надкостницы и кости.
4. Иногда наблюдается истинный синовит (поражаются в основном крупные периферические суставы), но по своей выраженности, клиническому значению и последствиям он существенно отличается от энтесопатий, капсулитов, хондритов, периоститов, развивающихся в суставах осевого скелета или в непосредственной близости к этим суставам (например, в связочном аппарате позвоночника).
Для поражения периферических суставов характерно разрастание синовиальной оболочки, инфильтрированной лимфоцитами. Разрастания ворсин синовиальной оболочки, отложений в ней фибрина, очаговой инфильтрации плазматическими клетками и изъязвлений, характерных для ревматоидного артрита, при анкилозирующем спондилите не бывает. В отличие от ревматоидного артрита при анкилозирующем спондилите субхондральные грануляции и эрозии хряща располагаются в основном в центре суставных поверхностей.
5. Редко встречающийся выраженный пролиферативный синовит у отдельных больных может приводить к выраженному фиброзу синовиальной оболочки капсулы и наклонностью к оссификации и анкилозу, разрушению суставного хряща и костным эрозиям, что для большинства периферических суставов (кроме тазобедренных и плечевых) оказывается чаще исключением.
6. При поражении позвоночника выделяют, в основном, 3 морфологические стадии:
I стадия
Особенностью воспалительного процесса при ББ – является инфильтрация лимфоцитами и макрофагами, свидетельствующая об иммунной природе воспаления.
II стадия
Пролиферативные процессы дают начало формированию костных мостиков — синдесмофитов за счет соединения с оссифицированными наружными слоями межпозвоночных дисков.
Это активная фибробластическая реакция с постепенным развитием фиброзной рубцовой ткани, которая обнаруживает тенденцию к кальцификации и оссификации.
III стадия
Эти процессы лежат в основе очень характерных для ББ фиброзных: и костных анкилозов суставов осевого скелета, гораздо реже – периферических суставов.
Классификация
Ранее существовавшая классификация предусматривала выделение четырёх клинических форм заболевания:
I. По локализации.
Центральная, при которой ведущим является поражение позвоночника, периферические суставы не поражаются.
При центральной форме заболевания различают:
1) Кифозный тип – с резко выраженным кифозом грудного и гиперлордозом шейного отдела позвоночника (именно этот тип был описан Бехтеревым),
2) Ригидный тип – физиологические изгибы сглажены, спина плоская.
 11. Позвоночный индекс (ПИ). Для его определения складываются величины (в см): расстояние подбородок – яремная вырезка грудины при максимальном отклонении головы назад, проба Отта, проба Шобера, дыхательная экскурсия грудной клетки. Из полученной суммы вычитают показатель пробы Томайера (в см). Величина ПИ в норме составляет в
среднем 27—30 см (индивидуально) и оценивается в динамике. Снижение ПИ свидетельствует о прогрессировании ограничения подвижности позвоночника.
Постепенно сглаживается поясничный лордоз, и ограничиваются движения в этом отделе позвоночника.
12. Как реакция на воспалительный процесс в области позвоночника, развиваются напряжение и ригидность паравертебральных мышц. При этом выявляется симптом «тетевы» — отсутствие расслабления прямых мышц спины на стороне сгибания при наклоне туловища во фронтальной плоскости. Поэтому, ограничение подвижности часто не соответствует степени анкилоза, поскольку, прежде всего, вызвано напряжением мышц из-за боли и воспаления.
Прогрессирующее уменьшение подвижности позвоночника приводит к его полной обездвиженности.
Спина больного при этом становится либо ровной плоской, лишенной физиологических изгибов, либо напоминает вопросительный знак из-за усиления шейного пордоза и грудного кифоза. Формируется характерная «поза просителя».
11. Позвоночный индекс (ПИ). Для его определения складываются величины (в см): расстояние подбородок – яремная вырезка грудины при максимальном отклонении головы назад, проба Отта, проба Шобера, дыхательная экскурсия грудной клетки. Из полученной суммы вычитают показатель пробы Томайера (в см). Величина ПИ в норме составляет в
среднем 27—30 см (индивидуально) и оценивается в динамике. Снижение ПИ свидетельствует о прогрессировании ограничения подвижности позвоночника.
Постепенно сглаживается поясничный лордоз, и ограничиваются движения в этом отделе позвоночника.
12. Как реакция на воспалительный процесс в области позвоночника, развиваются напряжение и ригидность паравертебральных мышц. При этом выявляется симптом «тетевы» — отсутствие расслабления прямых мышц спины на стороне сгибания при наклоне туловища во фронтальной плоскости. Поэтому, ограничение подвижности часто не соответствует степени анкилоза, поскольку, прежде всего, вызвано напряжением мышц из-за боли и воспаления.
Прогрессирующее уменьшение подвижности позвоночника приводит к его полной обездвиженности.
Спина больного при этом становится либо ровной плоской, лишенной физиологических изгибов, либо напоминает вопросительный знак из-за усиления шейного пордоза и грудного кифоза. Формируется характерная «поза просителя».
 II. Ярким клиническим проявлением ББ являются энтезопатии места прикрепления к пяточной кости пяточного сухожилия и подошвенного апоневроза.
III. За счет образования анкилозов грудинно – реберных сочленений резко уменьшатся экскурсия грудной клетки.
IV. Характерным является поражение так называемых корневых суставов – тазобедренных и плечевых. Поражение этих суставов начинается постепенно, носит симметричный характер, часто заканчивается анкилозированием. Нередко в дебюте заболевания в патологический процесс вовлекаются суставы нижних конечностей по типу моноолигоартрита. Вовлечение других периферических суставов возникает реже (10-15%). Например, поражение височно-нижнечелюстных суставов.
При этом следует отметить, что их поражение может наступать в любой стадии заболевания и часто бывает первым клиническим его симптомом. Особенностью такой формы ББ является то, что периферический артрит может быть временным проявлением заболевания и исчезать в процессе его течения. Поэтому в настоящее время из классификации ББ исключены центральная, периферическая, ризомелическая и скандинавская формы.
V. Приблизительно у 10 % пациентов первым симптомом бывают невралгии седалищных нервов, отличающиеся от аналогичных болей при грыжах межпозвоночных дисков отсутствием парестезии и других признаков поражения нервных корешков, а также уменьшением болей при движении и нарастанием их после периодов покоя.
VI. При ББ больные отмечают болезненность и припухание в области симфиза, грудино-ключичных сочленений возможен артрит одного или нескольких крупных суставов.
VII. Особенно неблагоприятно поражение тазобедренных суставов – при развитии в них сгибательных контрактур для удержания туловища в вертикальном положении развиваются сгибательные контрактуры и в коленных суставах, что резко ограничивает возможность ходьбы.
VIII. В диагностическом плане важнейшим признаком ББ считают поражение крестцово-подвздошных сочленений, поэтому всегда при подозрении на болезнь Бехтерева необходимо выявлять клинические и рентгенологические признаки сакроилеита.
В самых ранних стадиях заболевания возможно поражение одного из крестцово-подвздошных сочленений, однако уже через 3-5 лет развивается двустороннее поражение, столь типичное для ББ.
Начальные симптомы сакроилеита часто недостаточно информативны, более точные данные получают при рентгенографии крестцово-подвздошных сочленений, их рентгенотомографии, компьютерной томографии, сцинтиграфии с радиоактивным технецием.
Специфические клинические симптомы для диагностики сакроилеита
1. Симптом Макарова I.
При сакроилеите отмечают болезненность в проекции крестцово-подвздошных сочленений при постукивании диагностическим молоточком.
2. Симптом Макарова II.
Болезненность в крестцово-подвздошной области возникает и при резком пассивном раздвижении и сближении расслабленных прямых ног больного: больной лежит на спине, а врач обхватывает его ноги выше голеностопных суставов.
3. Симптом Кушелевского I.
Аналогичная боль возникает при надавливании на гребешки подвздошных костей больного спереди в положении его на спине.
4. Симптом Кушелевского II.
Боль в области крестца возникает также, если в положении больного на боку надавить сверху на крыло подвздошной кости.
5. Симптом Кушелевского III.
Боль вызывает и надавливание рукой на гребень подвздошной кости в положении больного на спине, если другой рукой отвести в сторону согнутую в коленном суставе ногу больного (врач одной рукой упирается на этот коленный сустав).
Поражение внутренних органов
Поражение глаз.
Наибольшее значение имеют передний увеит, ириты и иридоциклиты (у 20% больных), которые иногда становятся “маркером” ББ.
У некоторых пациентов они бывают первым симптомом болезни, задолго предшествующим остальным признакам. Нередко носят рецидивирующий характер.
Чаще ирит (иридоциклит) встречается у больных ББ с поражением периферических суставов и обычно бывает односторонним. Часто проявляется болью в глазу, светоболезнью, слезотечением.
Примечательно, что при этом не обнаруживается какого-либо параллелизма с тяжестью спондилита и ирит может развиваться в наиболее лёгких случаях заболевания.
Поражение ССС.
Нечасты, но разнообразны. Это аортит, миокардит, перикардит и миокардиодистрофия. Физикальная симптоматика при этом бывает довольно скромной.
Наиболее часта сердечная патология при длительно протекающем СА, при высокой активности процесса, особенно с сопутствующими периферическими артритами, лихорадкой, похуданием и анемией.
1. Возможен адгезивный перикардит, обнаруживаемый с помощью ЭХОкардиографии.
Описаны случаи тяжелого перикардита с прогрессирующей недостаточностью кровообращения.
2. Миокардит различной тяжести.
Для него типичны а-v блокады от I степени до полной а-v блокады с приступами Морганьи-Адамса-Стокса. Нередко отмечают умеренное увеличение сердца, тахикардию. Реже – тяжелое поражение миокарда типа кардиомиопатии.
3. Поражение эндокарда и клапанного аппарата с формированием пороков клапанов (обычно в виде их недостаточности), что иногда приводит к сердечной недостаточности.
4. При ББ наиболее характерна довольно редко встречающаяся изолированная недостаточность аортального клапана, вызванная воспалительными изменениями как в собственно аорте с её последующим расширением, так и в створках клапана.
Отверстие аорты и восходящая часть её оказываются расширенными, створки клапана склерозированы, но не спаяны между собой.
Возможно развитие аневризмы восходящей и верхней части нисходящей аорты.
5. У лиц молодого возраста с минимальными проявлениями спондилита возможно развитие острого аортита и быстрое нарушение функции миокарда. Фиброз субаортальных отделов может вызвать нарушение проводимости и даже полную поперечную блокаду.
Поражение легких.
Наблюдается редко.
1. При исследовании органов дыхания выявляется ограничение дыхательной экскурсии легких. Постепенно формируется эмфизема легких, развивающаяся вследствие кифоза и поражения реберно-позвоночных суставов.
2. Специфичным поражением легких при ББ считается развитие апикального пневмофиброза, который встречается не часто (3-4%).
Склерозирующие изменения в легких бывают двусторонними и локализуются в области верхушек, иногда симулируя туберкулёз (тем более что их исходом могут стать выраженный фиброз и образование полостей). Полагают, что эти изменения возникают вследствие вялотекущего хронического пневмонита. Клинически они проявляются кашлем с мокротой, одышкой, кровохарканьем. Образовавшиеся полости могут вторично инфицироваться бактериальной или грибковой флорой.
Патология нервной системы.
При ББ относительно редка.
1. У некоторых больных ББ выявляются признаки поражения периферической нервной системы, обусловленные вторичным шейно-грудным или пояснично-крестцовым радикулитом.
2. Позвоночник при анкилозе и остеопорозе подвержен переломам (даже после небольших травм), что может приводить к повреждениям спинного мозга с параплегией, тетрапарезон.
1) Переломы шейного отдела наиболее часто встречаются на уровне СV—CVI.
2) Возможны атлантозатылочные подвывихи и смещения, которые проявляются угрожающими жизни симптомами сдавления верхней части спинного мозга или ствола мозга.
Первыми симптомами этих осложнений иногда бывают резкие боли в области затылочной кости, вызванные раздражением задних корешков спинномозговых нервов.
3) В очень редких случаях возникает хронический пояснично-крестцовый арахноидит (эпидурит). При этом наблюдаются расстройства, чувствительности и движений ног, а также нарушение функции тазовых органов. Может возникнуть синдром «конского хвоста» вследствие хронического эпидурита (поражение твердой оболочки спинного мозга) с импотенцией и недержанием мочи. Диагноз пояснично-крестцового арахноидита подтверждается умеренным повышением содержания белка в цереброспинальной жидкости.
Поражение почек
По данным разных авторов поражение почек при ББ развивается у 5—31% больных. Отеки, гипертензия, анемический синдром и почечная недостаточность появляются на поздних стадиях заболевания на фоне присоединения амилоидоза почек, который является самым частым вариантом почечной патологии при ББ. Причинами амилоидоза почек является высокая активность воспалительного процесса и тяжелое прогрессирующее течение заболевания. Реже встречается IgA-нефропатия. Иногда причинами мочевого синдрома, проявляющегося протеинурией и микрогематурией, может стать длительный прием нестероидных противовоспалительных препаратов с развитием лекарственной нефропатии.
Системный васкулит
Описаны также единичные случаи выраженного системного васкулита, напоминающего узелковый периартериит.
Поражение ЖКТ
Более половины больных страдают колитом или илеитом, которые обычно протекают бессимптомно, но у 5—10% больных наблюдается развернутая картина неспецифического язвенного колита или болезни Крона.
Поражение мочеполовой системы
Есть данные, что среди мужчин, больных АС, повышена распространенность простатита.
II. Ярким клиническим проявлением ББ являются энтезопатии места прикрепления к пяточной кости пяточного сухожилия и подошвенного апоневроза.
III. За счет образования анкилозов грудинно – реберных сочленений резко уменьшатся экскурсия грудной клетки.
IV. Характерным является поражение так называемых корневых суставов – тазобедренных и плечевых. Поражение этих суставов начинается постепенно, носит симметричный характер, часто заканчивается анкилозированием. Нередко в дебюте заболевания в патологический процесс вовлекаются суставы нижних конечностей по типу моноолигоартрита. Вовлечение других периферических суставов возникает реже (10-15%). Например, поражение височно-нижнечелюстных суставов.
При этом следует отметить, что их поражение может наступать в любой стадии заболевания и часто бывает первым клиническим его симптомом. Особенностью такой формы ББ является то, что периферический артрит может быть временным проявлением заболевания и исчезать в процессе его течения. Поэтому в настоящее время из классификации ББ исключены центральная, периферическая, ризомелическая и скандинавская формы.
V. Приблизительно у 10 % пациентов первым симптомом бывают невралгии седалищных нервов, отличающиеся от аналогичных болей при грыжах межпозвоночных дисков отсутствием парестезии и других признаков поражения нервных корешков, а также уменьшением болей при движении и нарастанием их после периодов покоя.
VI. При ББ больные отмечают болезненность и припухание в области симфиза, грудино-ключичных сочленений возможен артрит одного или нескольких крупных суставов.
VII. Особенно неблагоприятно поражение тазобедренных суставов – при развитии в них сгибательных контрактур для удержания туловища в вертикальном положении развиваются сгибательные контрактуры и в коленных суставах, что резко ограничивает возможность ходьбы.
VIII. В диагностическом плане важнейшим признаком ББ считают поражение крестцово-подвздошных сочленений, поэтому всегда при подозрении на болезнь Бехтерева необходимо выявлять клинические и рентгенологические признаки сакроилеита.
В самых ранних стадиях заболевания возможно поражение одного из крестцово-подвздошных сочленений, однако уже через 3-5 лет развивается двустороннее поражение, столь типичное для ББ.
Начальные симптомы сакроилеита часто недостаточно информативны, более точные данные получают при рентгенографии крестцово-подвздошных сочленений, их рентгенотомографии, компьютерной томографии, сцинтиграфии с радиоактивным технецием.
Специфические клинические симптомы для диагностики сакроилеита
1. Симптом Макарова I.
При сакроилеите отмечают болезненность в проекции крестцово-подвздошных сочленений при постукивании диагностическим молоточком.
2. Симптом Макарова II.
Болезненность в крестцово-подвздошной области возникает и при резком пассивном раздвижении и сближении расслабленных прямых ног больного: больной лежит на спине, а врач обхватывает его ноги выше голеностопных суставов.
3. Симптом Кушелевского I.
Аналогичная боль возникает при надавливании на гребешки подвздошных костей больного спереди в положении его на спине.
4. Симптом Кушелевского II.
Боль в области крестца возникает также, если в положении больного на боку надавить сверху на крыло подвздошной кости.
5. Симптом Кушелевского III.
Боль вызывает и надавливание рукой на гребень подвздошной кости в положении больного на спине, если другой рукой отвести в сторону согнутую в коленном суставе ногу больного (врач одной рукой упирается на этот коленный сустав).
Поражение внутренних органов
Поражение глаз.
Наибольшее значение имеют передний увеит, ириты и иридоциклиты (у 20% больных), которые иногда становятся “маркером” ББ.
У некоторых пациентов они бывают первым симптомом болезни, задолго предшествующим остальным признакам. Нередко носят рецидивирующий характер.
Чаще ирит (иридоциклит) встречается у больных ББ с поражением периферических суставов и обычно бывает односторонним. Часто проявляется болью в глазу, светоболезнью, слезотечением.
Примечательно, что при этом не обнаруживается какого-либо параллелизма с тяжестью спондилита и ирит может развиваться в наиболее лёгких случаях заболевания.
Поражение ССС.
Нечасты, но разнообразны. Это аортит, миокардит, перикардит и миокардиодистрофия. Физикальная симптоматика при этом бывает довольно скромной.
Наиболее часта сердечная патология при длительно протекающем СА, при высокой активности процесса, особенно с сопутствующими периферическими артритами, лихорадкой, похуданием и анемией.
1. Возможен адгезивный перикардит, обнаруживаемый с помощью ЭХОкардиографии.
Описаны случаи тяжелого перикардита с прогрессирующей недостаточностью кровообращения.
2. Миокардит различной тяжести.
Для него типичны а-v блокады от I степени до полной а-v блокады с приступами Морганьи-Адамса-Стокса. Нередко отмечают умеренное увеличение сердца, тахикардию. Реже – тяжелое поражение миокарда типа кардиомиопатии.
3. Поражение эндокарда и клапанного аппарата с формированием пороков клапанов (обычно в виде их недостаточности), что иногда приводит к сердечной недостаточности.
4. При ББ наиболее характерна довольно редко встречающаяся изолированная недостаточность аортального клапана, вызванная воспалительными изменениями как в собственно аорте с её последующим расширением, так и в створках клапана.
Отверстие аорты и восходящая часть её оказываются расширенными, створки клапана склерозированы, но не спаяны между собой.
Возможно развитие аневризмы восходящей и верхней части нисходящей аорты.
5. У лиц молодого возраста с минимальными проявлениями спондилита возможно развитие острого аортита и быстрое нарушение функции миокарда. Фиброз субаортальных отделов может вызвать нарушение проводимости и даже полную поперечную блокаду.
Поражение легких.
Наблюдается редко.
1. При исследовании органов дыхания выявляется ограничение дыхательной экскурсии легких. Постепенно формируется эмфизема легких, развивающаяся вследствие кифоза и поражения реберно-позвоночных суставов.
2. Специфичным поражением легких при ББ считается развитие апикального пневмофиброза, который встречается не часто (3-4%).
Склерозирующие изменения в легких бывают двусторонними и локализуются в области верхушек, иногда симулируя туберкулёз (тем более что их исходом могут стать выраженный фиброз и образование полостей). Полагают, что эти изменения возникают вследствие вялотекущего хронического пневмонита. Клинически они проявляются кашлем с мокротой, одышкой, кровохарканьем. Образовавшиеся полости могут вторично инфицироваться бактериальной или грибковой флорой.
Патология нервной системы.
При ББ относительно редка.
1. У некоторых больных ББ выявляются признаки поражения периферической нервной системы, обусловленные вторичным шейно-грудным или пояснично-крестцовым радикулитом.
2. Позвоночник при анкилозе и остеопорозе подвержен переломам (даже после небольших травм), что может приводить к повреждениям спинного мозга с параплегией, тетрапарезон.
1) Переломы шейного отдела наиболее часто встречаются на уровне СV—CVI.
2) Возможны атлантозатылочные подвывихи и смещения, которые проявляются угрожающими жизни симптомами сдавления верхней части спинного мозга или ствола мозга.
Первыми симптомами этих осложнений иногда бывают резкие боли в области затылочной кости, вызванные раздражением задних корешков спинномозговых нервов.
3) В очень редких случаях возникает хронический пояснично-крестцовый арахноидит (эпидурит). При этом наблюдаются расстройства, чувствительности и движений ног, а также нарушение функции тазовых органов. Может возникнуть синдром «конского хвоста» вследствие хронического эпидурита (поражение твердой оболочки спинного мозга) с импотенцией и недержанием мочи. Диагноз пояснично-крестцового арахноидита подтверждается умеренным повышением содержания белка в цереброспинальной жидкости.
Поражение почек
По данным разных авторов поражение почек при ББ развивается у 5—31% больных. Отеки, гипертензия, анемический синдром и почечная недостаточность появляются на поздних стадиях заболевания на фоне присоединения амилоидоза почек, который является самым частым вариантом почечной патологии при ББ. Причинами амилоидоза почек является высокая активность воспалительного процесса и тяжелое прогрессирующее течение заболевания. Реже встречается IgA-нефропатия. Иногда причинами мочевого синдрома, проявляющегося протеинурией и микрогематурией, может стать длительный прием нестероидных противовоспалительных препаратов с развитием лекарственной нефропатии.
Системный васкулит
Описаны также единичные случаи выраженного системного васкулита, напоминающего узелковый периартериит.
Поражение ЖКТ
Более половины больных страдают колитом или илеитом, которые обычно протекают бессимптомно, но у 5—10% больных наблюдается развернутая картина неспецифического язвенного колита или болезни Крона.
Поражение мочеполовой системы
Есть данные, что среди мужчин, больных АС, повышена распространенность простатита.
 Течение заболевания
Течение заболевания бывает самым разнообразным. У одного больного могут наблюдаться лишь незначительная скованность движений, а на рентгенограммах — нечеткие признаки сакроилеита. У другого же, напротив, позвоночник срастается на всем протяжении, оба тазобедренных и другие суставы конечностей поражены тяжелейшим артритом и вдобавок наблюдаются внесуставные проявления. Некоторые больные чувствуют себя настолько хорошо, что болезнь у них выявляют только на поздних стадиях.
Течение ББ у женщин имеет ряд особенностей:
Течение заболевания
Течение заболевания бывает самым разнообразным. У одного больного могут наблюдаться лишь незначительная скованность движений, а на рентгенограммах — нечеткие признаки сакроилеита. У другого же, напротив, позвоночник срастается на всем протяжении, оба тазобедренных и другие суставы конечностей поражены тяжелейшим артритом и вдобавок наблюдаются внесуставные проявления. Некоторые больные чувствуют себя настолько хорошо, что болезнь у них выявляют только на поздних стадиях.
Течение ББ у женщин имеет ряд особенностей:
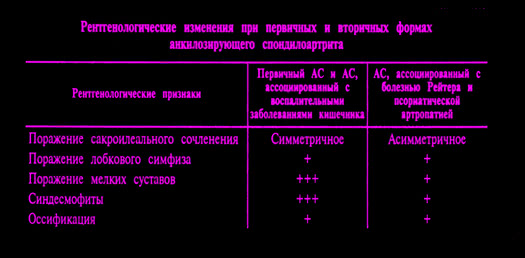 Рентгенологические стадии сакроилеита.
I. Начальная или ранняя.
Рентгенологические стадии сакроилеита.
I. Начальная или ранняя.
Достоверный диагноз ББ устанавливается при:
1. Сакроилеит III—IV стадии и один клинический критерий;
2. Двухсторонний сакроилеит II стадии или односторонний сакроилеит III—IV стадии с одним первым критерием или одновременно с двумя достоверными критериями 2 и 3.
Сегодня в диагностике анкилозирующего спондилита широко применяют модифицированные Нью-йоркские критерии 1984 г.:
I Боль в спине воспалительного характера в анамнезе;
II. Ограниченная подвижность поясничного отдела позвоночника в сагиттальной и фронтальной плоскостях;
III. Ограниченная экскурсия грудной клетки (с учетом возраста и пола);
IV. Рентгенологически подтвержденный сакроилеит.
Чтобы поставить диагноз анкилозирующего спондилита, достаточно рентгенологических признаков сакроилеита и еще хотя бы одного из остальных трех симптомов.
По некоторым данным, среди носителей НLА-В27 довольно много лиц с симптомами анкилозирующего спондилита, но без рентгенологических признаков сакроилеита. У большинства из них эти признаки появляются со временем. Таким образом, обычное рентгенологическое исследование – недостаточно чувствительный метод диагностики ранних стадий анкилозирующего спондилита. Наличие НLА-В27 не является ни обязательным, ни достаточным критерием диагностики анкилозирующего спондилита. Но в отсутствии рентгенологических признаков сакроилеита определение НLА-В27 может помочь в диагностике.
Для диагностики ББ, особенно на ранних этапах процесса, существенны также такие признаки:
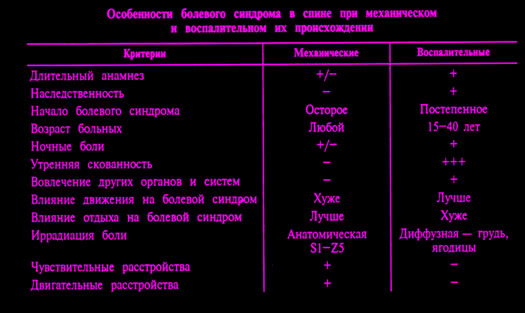 Боль в спине при анкилозирующем спондилите имеет пять отличительных признаков:
I. Появляется раньше 40 лет;
II. Возникает исподволь;
III. Продолжается не менее 3-х месяцев;
IV. Cопровождается утренней скованностью;
V. Проходит при физической нагрузке.
При других заболеваниях, когда боль вызвана не воспалением, а механическим повреждением или дегенеративными процессами, эти признаки отсутствуют. Иногда боль в спине обусловлена метаболическими расстройствами, инфекцией или опухолью, что тоже надо учитывать в дифференциальной диагностике.
Боль в спине при анкилозирующем спондилите имеет пять отличительных признаков:
I. Появляется раньше 40 лет;
II. Возникает исподволь;
III. Продолжается не менее 3-х месяцев;
IV. Cопровождается утренней скованностью;
V. Проходит при физической нагрузке.
При других заболеваниях, когда боль вызвана не воспалением, а механическим повреждением или дегенеративными процессами, эти признаки отсутствуют. Иногда боль в спине обусловлена метаболическими расстройствами, инфекцией или опухолью, что тоже надо учитывать в дифференциальной диагностике.
 Дифференциальный диагноз проводят в первую очередь с другими серонегативными спондилоартритами, спондилостеохондрозом, при периферической форме – с ревматоидным артритом (РА).
Дифференциальный диагноз проводят в первую очередь с другими серонегативными спондилоартритами, спондилостеохондрозом, при периферической форме – с ревматоидным артритом (РА).
 1. Остеохондроз позвоночника, при котором боли усиливаются после физических нагрузок, не ограничивается сгибание в сагиттальной плоскости, отсутствуют воспалительные изменения в крови и признаки сакроилеита.
2. В поздней стадии развития ревматоидного артрита также могут поражаться крестцово-подвздошные сочленения и суставы позвоночника. Однако при РА чаще вовлекается шейный отдел позвоночника, отсутствует окостенение околопозвоночных тканей, не ограничена экскурсия грудной клетки, выявляется симметричный эрозивный артрит мелких суставов кистей и стоп.
Сакроилеит типичен для спондилоартропатий и редко встречается при других заболеваниях.
3. Дифференциальный диагноз с другими серонегативными спондилоартритами.
В нозологической дифференциальной диагностике следует иметь в виду практически неотличимые от ББ воспалительные поражения позвоночника и крестцово-подвздошных суставов и некоторые другие R –признаки при псориатическом артрите, суставной синдром при болезни Крона, неспецифическом язвенном колите, синдроме Рейтера, которые, как и ББ, развиваются преимущественно у носителей антигена гистосовместимости В27.
1) Псориатический артрит характеризуется следующими критериями:
1. Остеохондроз позвоночника, при котором боли усиливаются после физических нагрузок, не ограничивается сгибание в сагиттальной плоскости, отсутствуют воспалительные изменения в крови и признаки сакроилеита.
2. В поздней стадии развития ревматоидного артрита также могут поражаться крестцово-подвздошные сочленения и суставы позвоночника. Однако при РА чаще вовлекается шейный отдел позвоночника, отсутствует окостенение околопозвоночных тканей, не ограничена экскурсия грудной клетки, выявляется симметричный эрозивный артрит мелких суставов кистей и стоп.
Сакроилеит типичен для спондилоартропатий и редко встречается при других заболеваниях.
3. Дифференциальный диагноз с другими серонегативными спондилоартритами.
В нозологической дифференциальной диагностике следует иметь в виду практически неотличимые от ББ воспалительные поражения позвоночника и крестцово-подвздошных суставов и некоторые другие R –признаки при псориатическом артрите, суставной синдром при болезни Крона, неспецифическом язвенном колите, синдроме Рейтера, которые, как и ББ, развиваются преимущественно у носителей антигена гистосовместимости В27.
1) Псориатический артрит характеризуется следующими критериями:
 В.М. Бехтерев (1892) описал основные клинические проявления болезни и предложил выделить ее как нозологическую форму. Strumpell (1894) показал, что в основе заболевания лежит хронический анкилозирующий воспалительный процесс в позвоночнике и крестцово-подвздошных сочленениях. Marie (1898) описал ризомелическую форму болезни. Это заболевание иногда обозначают как болезнь Бехтерева— Штрюмпель—Мари. Однако, большинство ученых считают правильным называть его болезнью Бехтерева по имени русского ученого-невропатолога, впервые описавшего такие изменения в позвоночнике.
Впервые термин «анкилозирующий спондилоартрит» (АС) для обозначения этого заболевания предложил Frankel (1904). Этим термином определяется ББ по классификации ревматических заболеваний. В настоящее время АС входит в группу заболеваний, объединенных под названием «серонегативные спондилоартриты».
Эпидемиология
Распространенность АСА
Достигает 1:1000, так как частота заболевания связана с частотой определения Ar HLA-B27 (1-2% из 6% населения с HLA-B27 могут заболеть АСА). Его географическая распространенность примерно пропорциональна распространенности носительства этого антигена, который обнаруживают у 7% белых жителей Северной Америки и у 90% больных анкилозирующим спондилитом. Носительство HLA-B27 не влияет на тяжесть болезни.
Влияние пола.
Если считать рентгенологически выявляемый сакроилеит диагностическим критерием заболевания, то АСА с одинаковой частотой встречают у женщин и мужчин. Однако течение болезни у женщин мягче, нередко с вовлечением периферических суставов.
Семейная предрасположенность
Риск, возникновения АС у HLA-B27 – положительных членов семьи больного составляет 20 % (1-2 % в общей популяции лиц с данным А).
А конкордантность по анкилозирующему спондилиту однояйцовых близнецов — 50%. Эти факты позволяют предположить, что в патогенезе заболевания имеют значение не только HLA-B27, но и другие гены, а также факторы внешней среды. Спондилоартропатия, напоминающая анкилозирующий спондилит, часто развивается у больных с хроническими воспалительными заболеваниями кишечника – неспецифическим язвенным колитом и болезнью Крона. У 50—75% лиц, страдающих одновременно хроническим воспалительным заболеванием кишечника и анкилозирующим спондилитом, обнаруживают HLA-B27
В.М. Бехтерев (1892) описал основные клинические проявления болезни и предложил выделить ее как нозологическую форму. Strumpell (1894) показал, что в основе заболевания лежит хронический анкилозирующий воспалительный процесс в позвоночнике и крестцово-подвздошных сочленениях. Marie (1898) описал ризомелическую форму болезни. Это заболевание иногда обозначают как болезнь Бехтерева— Штрюмпель—Мари. Однако, большинство ученых считают правильным называть его болезнью Бехтерева по имени русского ученого-невропатолога, впервые описавшего такие изменения в позвоночнике.
Впервые термин «анкилозирующий спондилоартрит» (АС) для обозначения этого заболевания предложил Frankel (1904). Этим термином определяется ББ по классификации ревматических заболеваний. В настоящее время АС входит в группу заболеваний, объединенных под названием «серонегативные спондилоартриты».
Эпидемиология
Распространенность АСА
Достигает 1:1000, так как частота заболевания связана с частотой определения Ar HLA-B27 (1-2% из 6% населения с HLA-B27 могут заболеть АСА). Его географическая распространенность примерно пропорциональна распространенности носительства этого антигена, который обнаруживают у 7% белых жителей Северной Америки и у 90% больных анкилозирующим спондилитом. Носительство HLA-B27 не влияет на тяжесть болезни.
Влияние пола.
Если считать рентгенологически выявляемый сакроилеит диагностическим критерием заболевания, то АСА с одинаковой частотой встречают у женщин и мужчин. Однако течение болезни у женщин мягче, нередко с вовлечением периферических суставов.
Семейная предрасположенность
Риск, возникновения АС у HLA-B27 – положительных членов семьи больного составляет 20 % (1-2 % в общей популяции лиц с данным А).
А конкордантность по анкилозирующему спондилиту однояйцовых близнецов — 50%. Эти факты позволяют предположить, что в патогенезе заболевания имеют значение не только HLA-B27, но и другие гены, а также факторы внешней среды. Спондилоартропатия, напоминающая анкилозирующий спондилит, часто развивается у больных с хроническими воспалительными заболеваниями кишечника – неспецифическим язвенным колитом и болезнью Крона. У 50—75% лиц, страдающих одновременно хроническим воспалительным заболеванием кишечника и анкилозирующим спондилитом, обнаруживают HLA-B27
Этиология
1. Этиология ББ окончательно не выявлена. 2. Как уже было сказано, не подлежит сомнению наследственная предрасположенность к ней. В происхождении ББ большое значение придается генетическим факторам, в частности антигену гистосовместимости HLA-B27, который встречается у 90—95% больных, примерно у 20—30% их родственников и лишь 7-8% в общей популяции. Обсуждается роль инфекционных факторов в развитии ББ. В частности, имеются сообщения о роли некоторых штаммов Klebsiella и других видов энтеробактерий в развитии периферического артрита у больных ББ. 3. Имеются также данные в пользу этиологической роли инфекции Klebsiella pneumoniae. Получены данные о наличии у данной категории больных воспалительных изменений в кишечнике, а также признаков дисбактериоза различной степени. 4. Роль “пускового фактора” может играть переохлаждение, а также физическая травма позвоночника. Патогенез
Патогенез анкилозирующего спондилита изучен плохо. Многогранность клинической картины свидетельствует об аутоиммунном характере заболевания; это подтверждают и высокий уровень IgA и белков острой фазы воспаления, и тесная связь с HLA-B27. Непонятно только, что именно служит толчком для развития заболевания.
Аr HLA-B27 определяют у 90-95% больных ББ.
Ген, кодирующий HLA-B27, расположен в хромосоме 6.
Гетерозиготные по этому признаку дети пробанда имеют 50 %-ю вероятность экспрессии АГ.
Наличие на клеточной поверхности HLA-B27 считают важным
патогенетическим моментом возникновения АС.
Рецепторная теория.
Эта теория рассматривает Аг как рецептор для повреждающего фактора, (например, бактериальный антиген, вирус), вызывающий развитие болезни. Её вариацией является теория артритогенного пептида, согласно которой усиленный иммунный ответ на бактериальный пептид развивается вследствие представления пептида в сочетании с Ar HLA-B27.
Согласно данным последних исследований [Sieper J., Braun J., 1995], молекула антигена HLA-B27 действует как рецептор для микробных (Klebsiella pneumonie) или других пусковых факторов. Образующийся комплекс стимулирует продукцию цитотоксических Т-лимфоцитов, обладающих способностью повреждать клетки и/или ткани, имеющие молекулы этого антигена. У НЬА-В27-положительных индивидуумов снижается эффекторный СД8+ ответ, необходимый для элиминации бактерий, и нарастает СД4+Т-клеточный иммунопатологический ответ. Они могут повреждать клетки или участки тканей, где расположены молекулы этого антигена. Согласно гипотезе антигенной мимикрии, рецепторное сходство между антигеном HLA-B27 и микробным антигеном может способствовать его длительной персистенции в организме пациента и стимулировать развитие аутоиммунного процесса. Пептиды из HLA-B27 , в норме не привлекающие к себе внимание Т-клеток, при наличии перекрестно-реагирующих с ними бактериальных пептидов представляются молекулами главного комплекса гистосовместимости (ГКГ) класса 2 СД4+Т-клетками и становятся мишенью аутоиммунных атак со стороны этих Т-клеток.
Феномен молекулярной мимикрии.
Бактериальный или любой другой повреждающий АГ в комплексе с другой молекулой HLA, может иметь сходные с HLA-B27 свойства.
Его распознавание цитотоксическими СД 8+ Т-лимфоцитами как HLA-B27 индуцирует аутоиммунный ответ на HLA-B27 либо снижение иммунной реакции на вызывающий болезнь пептид (феномен иммунной толерантности).
Ряд исследователей указывает на существующую связь между активностью ББ и наличием повышенных уровней антител различных классов (IgA,IgM,IgG) к липополисахариду (ЛПС) Klebsiella pneumonie, высказывая мнение о возможном значении этого ЛПС в патогенезе ББ. В качестве доказательства данного предположения приводятся сведения об относительной устойчивости ЛПС к перевариванию и его способности персистировать в фагоцитирующих клетках в течение длительного времени, сохраняя свою активность и индуцируя выработку антител. Maki-Ikola и соавт. (1994) предлагают гипотезу «утечки» антигенного материала, особенно ЛПС, через кишечную стенку в кровяное русло вследствие повышенной кишечной проницаемости, обнаруживаемой у пациентов ББ, и его транспорта к суставам, илеосакральным сочленениям, хрящевому и связочному аппарату. R.Romanus и S.Yden (1983) предположили, что поражения крестцово-подвздошных сочленений и позвоночника при ББ обусловлены распространением инфекции по венозным сплетениям таза «сплетениям Batson». Ток крови в них временами полностью ослабевает, что и определяет широкую возможность для развертывания патогенетических процессов этой локализации. Особенностями кровообращения некоторые авторы объясняют также и вовлечение в патологический процесс других внесуставных органов и систем (поражение глаз, тканей аорты, клапанов сердца и т. д.) Наряду с высоковаскуляризированными областями, в этих тканях встречаются участки, питание которых осуществляется посредством перфузи из близлежащих сосудов. В них могут задерживаться различные частицы и антигенный материал, которые медленно элиминируются и вызывают местное воспаление [Elevant.O., 1997].
Любая из подобных ситуаций может привести к развитию заболевания.
Патогенез
Патогенез анкилозирующего спондилита изучен плохо. Многогранность клинической картины свидетельствует об аутоиммунном характере заболевания; это подтверждают и высокий уровень IgA и белков острой фазы воспаления, и тесная связь с HLA-B27. Непонятно только, что именно служит толчком для развития заболевания.
Аr HLA-B27 определяют у 90-95% больных ББ.
Ген, кодирующий HLA-B27, расположен в хромосоме 6.
Гетерозиготные по этому признаку дети пробанда имеют 50 %-ю вероятность экспрессии АГ.
Наличие на клеточной поверхности HLA-B27 считают важным
патогенетическим моментом возникновения АС.
Рецепторная теория.
Эта теория рассматривает Аг как рецептор для повреждающего фактора, (например, бактериальный антиген, вирус), вызывающий развитие болезни. Её вариацией является теория артритогенного пептида, согласно которой усиленный иммунный ответ на бактериальный пептид развивается вследствие представления пептида в сочетании с Ar HLA-B27.
Согласно данным последних исследований [Sieper J., Braun J., 1995], молекула антигена HLA-B27 действует как рецептор для микробных (Klebsiella pneumonie) или других пусковых факторов. Образующийся комплекс стимулирует продукцию цитотоксических Т-лимфоцитов, обладающих способностью повреждать клетки и/или ткани, имеющие молекулы этого антигена. У НЬА-В27-положительных индивидуумов снижается эффекторный СД8+ ответ, необходимый для элиминации бактерий, и нарастает СД4+Т-клеточный иммунопатологический ответ. Они могут повреждать клетки или участки тканей, где расположены молекулы этого антигена. Согласно гипотезе антигенной мимикрии, рецепторное сходство между антигеном HLA-B27 и микробным антигеном может способствовать его длительной персистенции в организме пациента и стимулировать развитие аутоиммунного процесса. Пептиды из HLA-B27 , в норме не привлекающие к себе внимание Т-клеток, при наличии перекрестно-реагирующих с ними бактериальных пептидов представляются молекулами главного комплекса гистосовместимости (ГКГ) класса 2 СД4+Т-клетками и становятся мишенью аутоиммунных атак со стороны этих Т-клеток.
Феномен молекулярной мимикрии.
Бактериальный или любой другой повреждающий АГ в комплексе с другой молекулой HLA, может иметь сходные с HLA-B27 свойства.
Его распознавание цитотоксическими СД 8+ Т-лимфоцитами как HLA-B27 индуцирует аутоиммунный ответ на HLA-B27 либо снижение иммунной реакции на вызывающий болезнь пептид (феномен иммунной толерантности).
Ряд исследователей указывает на существующую связь между активностью ББ и наличием повышенных уровней антител различных классов (IgA,IgM,IgG) к липополисахариду (ЛПС) Klebsiella pneumonie, высказывая мнение о возможном значении этого ЛПС в патогенезе ББ. В качестве доказательства данного предположения приводятся сведения об относительной устойчивости ЛПС к перевариванию и его способности персистировать в фагоцитирующих клетках в течение длительного времени, сохраняя свою активность и индуцируя выработку антител. Maki-Ikola и соавт. (1994) предлагают гипотезу «утечки» антигенного материала, особенно ЛПС, через кишечную стенку в кровяное русло вследствие повышенной кишечной проницаемости, обнаруживаемой у пациентов ББ, и его транспорта к суставам, илеосакральным сочленениям, хрящевому и связочному аппарату. R.Romanus и S.Yden (1983) предположили, что поражения крестцово-подвздошных сочленений и позвоночника при ББ обусловлены распространением инфекции по венозным сплетениям таза «сплетениям Batson». Ток крови в них временами полностью ослабевает, что и определяет широкую возможность для развертывания патогенетических процессов этой локализации. Особенностями кровообращения некоторые авторы объясняют также и вовлечение в патологический процесс других внесуставных органов и систем (поражение глаз, тканей аорты, клапанов сердца и т. д.) Наряду с высоковаскуляризированными областями, в этих тканях встречаются участки, питание которых осуществляется посредством перфузи из близлежащих сосудов. В них могут задерживаться различные частицы и антигенный материал, которые медленно элиминируются и вызывают местное воспаление [Elevant.O., 1997].
Любая из подобных ситуаций может привести к развитию заболевания.
Особенности патоморфологии
При ББ поражаются преимущественно суставы “хрящевого”, а не “синовиального” типа: крестцово-подвздошные сочленения, мелкие межпозвонковые суставы, грудино-ключичные и рёберно-грудинные сочленения, симфиз. 1. Типичное раннее проявление анкилозирующего спондилита — сакроилеит. В начале заболевания в субхондральной части кости появляются грануляции, содержащие лимфоциты, тучные клетки, макрофаги и хондроциты. Суставной хрящ на ушковидной поверхности подвздошной кости тоньше, чем на ушковидной поверхности крестца, поэтому, обычно грануляции разрушают его быстрее. Деструкция хряща происходит неравномерно, суставные поверхности постепенно склерозируются, развивается фиброзный, а затем и костный анкилоз крестцово-подвздошного сустава, суставная щель исчезает. 2. В основе патоморфологических изменений при ББ лежит воспалительная энтезопатия – воспаление мест прикрепления сухожилий, связок, фиброзной части межпозвоночных дисков, капсул суставов к костям. В очагах наблюдаются воспаление, эрозии, а со временем сухожилия и связки часто оссифицируются. Более всего поражается хрящ и фиброзная ткань сухожилий и межпозвонковых дисков, в меньшей степени – суставных капсул межпозвонковых суставов. В позвоночнике воспаление и грануляция возникают на границе фиброзного кольца межпозвоночного диска с телом позвонка. Внешние волокна фиброзного кольца разрушаются, их место занимает костная ткань, давая начало костным перемычкам между позвонками — синдесмофитам. Формирование синдесмофитов завершается по мере оссификации межпозвоночного диска. Процесс распространяется вверх, и со временем на рентгенограммах позвоночник становится похожим на бамбуковую палку. Помимо этих изменений, обнаруживают диффузный остеопороз, воспаление и деструкцию тел позвонков на границе с межпозвоночным диском, квадратную форму тел позвонков. Разрастания синовиальной оболочки межпозвоночных суставов разрушают хрящ на суставных отростках, нередко приводя к костному анкилозу этих суставов.
3. Поражения хряща чаще сочетаются с воспалением прилежащих к этому хрящу надкостницы и кости.
4. Иногда наблюдается истинный синовит (поражаются в основном крупные периферические суставы), но по своей выраженности, клиническому значению и последствиям он существенно отличается от энтесопатий, капсулитов, хондритов, периоститов, развивающихся в суставах осевого скелета или в непосредственной близости к этим суставам (например, в связочном аппарате позвоночника).
Для поражения периферических суставов характерно разрастание синовиальной оболочки, инфильтрированной лимфоцитами. Разрастания ворсин синовиальной оболочки, отложений в ней фибрина, очаговой инфильтрации плазматическими клетками и изъязвлений, характерных для ревматоидного артрита, при анкилозирующем спондилите не бывает. В отличие от ревматоидного артрита при анкилозирующем спондилите субхондральные грануляции и эрозии хряща располагаются в основном в центре суставных поверхностей.
5. Редко встречающийся выраженный пролиферативный синовит у отдельных больных может приводить к выраженному фиброзу синовиальной оболочки капсулы и наклонностью к оссификации и анкилозу, разрушению суставного хряща и костным эрозиям, что для большинства периферических суставов (кроме тазобедренных и плечевых) оказывается чаще исключением.
6. При поражении позвоночника выделяют, в основном, 3 морфологические стадии:
I стадия
Особенностью воспалительного процесса при ББ – является инфильтрация лимфоцитами и макрофагами, свидетельствующая об иммунной природе воспаления.
II стадия
Пролиферативные процессы дают начало формированию костных мостиков — синдесмофитов за счет соединения с оссифицированными наружными слоями межпозвоночных дисков.
Это активная фибробластическая реакция с постепенным развитием фиброзной рубцовой ткани, которая обнаруживает тенденцию к кальцификации и оссификации.
III стадия
Эти процессы лежат в основе очень характерных для ББ фиброзных: и костных анкилозов суставов осевого скелета, гораздо реже – периферических суставов.
Классификация
Ранее существовавшая классификация предусматривала выделение четырёх клинических форм заболевания:
I. По локализации.
Центральная, при которой ведущим является поражение позвоночника, периферические суставы не поражаются.
При центральной форме заболевания различают:
1) Кифозный тип – с резко выраженным кифозом грудного и гиперлордозом шейного отдела позвоночника (именно этот тип был описан Бехтеревым),
2) Ригидный тип – физиологические изгибы сглажены, спина плоская.
Помимо этих изменений, обнаруживают диффузный остеопороз, воспаление и деструкцию тел позвонков на границе с межпозвоночным диском, квадратную форму тел позвонков. Разрастания синовиальной оболочки межпозвоночных суставов разрушают хрящ на суставных отростках, нередко приводя к костному анкилозу этих суставов.
3. Поражения хряща чаще сочетаются с воспалением прилежащих к этому хрящу надкостницы и кости.
4. Иногда наблюдается истинный синовит (поражаются в основном крупные периферические суставы), но по своей выраженности, клиническому значению и последствиям он существенно отличается от энтесопатий, капсулитов, хондритов, периоститов, развивающихся в суставах осевого скелета или в непосредственной близости к этим суставам (например, в связочном аппарате позвоночника).
Для поражения периферических суставов характерно разрастание синовиальной оболочки, инфильтрированной лимфоцитами. Разрастания ворсин синовиальной оболочки, отложений в ней фибрина, очаговой инфильтрации плазматическими клетками и изъязвлений, характерных для ревматоидного артрита, при анкилозирующем спондилите не бывает. В отличие от ревматоидного артрита при анкилозирующем спондилите субхондральные грануляции и эрозии хряща располагаются в основном в центре суставных поверхностей.
5. Редко встречающийся выраженный пролиферативный синовит у отдельных больных может приводить к выраженному фиброзу синовиальной оболочки капсулы и наклонностью к оссификации и анкилозу, разрушению суставного хряща и костным эрозиям, что для большинства периферических суставов (кроме тазобедренных и плечевых) оказывается чаще исключением.
6. При поражении позвоночника выделяют, в основном, 3 морфологические стадии:
I стадия
Особенностью воспалительного процесса при ББ – является инфильтрация лимфоцитами и макрофагами, свидетельствующая об иммунной природе воспаления.
II стадия
Пролиферативные процессы дают начало формированию костных мостиков — синдесмофитов за счет соединения с оссифицированными наружными слоями межпозвоночных дисков.
Это активная фибробластическая реакция с постепенным развитием фиброзной рубцовой ткани, которая обнаруживает тенденцию к кальцификации и оссификации.
III стадия
Эти процессы лежат в основе очень характерных для ББ фиброзных: и костных анкилозов суставов осевого скелета, гораздо реже – периферических суставов.
Классификация
Ранее существовавшая классификация предусматривала выделение четырёх клинических форм заболевания:
I. По локализации.
Центральная, при которой ведущим является поражение позвоночника, периферические суставы не поражаются.
При центральной форме заболевания различают:
1) Кифозный тип – с резко выраженным кифозом грудного и гиперлордозом шейного отдела позвоночника (именно этот тип был описан Бехтеревым),
2) Ригидный тип – физиологические изгибы сглажены, спина плоская.
- Ризомелическая, при которой в процесс вовлекаются и ”корневые” суставы (плечевые, тазобедренные);
- Периферическая, когда поражаются коленные, локтевые, лучезапястные, голеностопные суставы;
- “Скандинавская”, при которой поражаются мелкие суставы кистей и стоп.
- Медленно – прогрессирующее.
- Медленно – прогрессирующее с периодами обострения.
- Быстро – прогрессирующее (за короткое время, приводящее к полному анкилозу).
- Септический вариант, характеризующийся острым началом, проливными потами, ознобами, лихорадкой, быстрым появлением висцеритов, СОЭ-50—60 мм/ч и выше.
Клиника
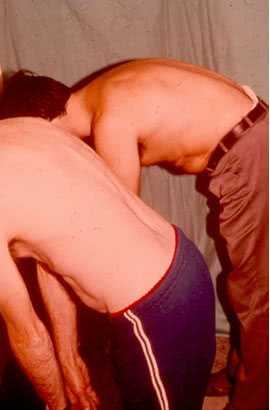
Поражение позвоночника и суставов Начало болезни наблюдают обычно во 2-м или 3-м десятилетии жизни, развивается чаще медленно. Появлению характерных симптомов заболевания могут предшествовать недомогание, потеря аппетита, снижение веса, лихорадка, слабость и утомляемость. I. Один из наиболее ранних симптомов – боль и ощущение скованности в поясничном отделе позвоночника, реже в его грудном отделе. Вначале они эпизодические, затем усиливаются, особенно по ночам, уменьшаются после лёгкой физической зарядки и тепловых процедур. Иногда боль напоминает боль при “радикулите”, отличаясь, всё же меньшей интенсивностью, а также тем, что уменьшается при движении и усиливается после отдыха. Появляется тугоподвижность в поясничном отделе позвоночника. Иногда первыми симптомами заболевания бывают острые кратковременные боли в пояснице, крестце, ягодицах и тазобедренных суставах, усиливающиеся при кашле, чиханье, тряске в транспорте и т.д., что, скорее всего, говорит о наличии сакроилеита. Постепенно воспалительный процесс распространяется на вышележащие отделы позвоночника. Поражение грудного отдела позвоночника характеризуется болями, часто иррадиирующими по ходу ребер. При поражении шейного отдела позвоночника основной жалобой больных может быть резкое ограничение движений вплоть до полной неподвижности, а также боли при движении головой. Больной не может достать подбородком грудину, определяется положительный симптом Форестье. При сдавливании позвоночных артерий выявляется синдром вертебробазилярной недостаточности, характеризующийся головной болью, головокружением, тошнотой, колебаниями артериального давления. У некоторых больных боль и скованность в пояснице сопровождаются болью в костях, которая может быть и ведущей жалобой. Обычная ее локализация – реберно-грудинные и реберно-ключичные сочленения, поперечные отростки позвонков, подвздошные гребни, большие вертелы бедренных костей, седалищные бугры, бугристости большеберцовых костей и пятки. При пальпации боль нередко усиливается. Диагностические пробы для выявления поражения позвоночника Для выявления болевого синдрома и ограничения подвижности позвоночника используются следующие пробы: 1. При осмотре отмечают болезненность остистых отростков позвонков в паравертебральных точках и по ходу остистых отростков позвоночника. 2. боль при надавливании у места прикрепления ребер к X-XII позвонкам (из-за поражения реберно-позвонковых сочленений – симптом Зацепина). 3. Проба Верещаковского — для выявления напряжения мышц живота и спины. Больной стоит спиной к врачу, врач кладет кисти рук ладонями вниз на гребни подвздошных костей и, постепенно надавливая, пытается углубиться в промежуток между реберным краем и гребешком подвздошной кости. При наличии воспалительного процесса в прямых мышцах спины кисти наталкиваются на резкое сопротивление мышц живота и спины. 4. Симптом Форестье – для определения формы осанки. Больной стоит спиной к стенке, прикасаясь к ней пятками, туловищем, головой. В норме к стенке должны прикасаться пятки, лопатки, затылок. У больных анкилозирующим спондилоартритом, болезнью Форестье вследствие развития кифоза не будет соприкосновения в какой-либо точке. 5. Определение подвижности в шейном отделе позвоночника. От VII шейного позвонка отмеряют вверх 8 см и делают отметку. Затем просят больного максимально наклонить голову вниз и снова измеряют это расстояние. У здоровых лиц оно увеличивается на 3 см. При поражении шейного отдела позвоночника это расстояние увеличивается незначительно или вообще не меняется. У больных с анкилозирующим спондилоартритом, с короткой шеей проба не информативна. 6. Проба подбородок-грудина: здоровый человек свободно дотрагивается подбородком до грудины, при поражении шейного отдела позвоночника остается расстояние между подбородком и грудиной при максимальном наклоне головы вперед. 7. Проба Отта — для определения подвижности в грудном отделе позвоночника. От VII шейного позвонка вниз отмеряют 30 см и делают отметку. Затем расстояние между указанными точками измеряют повторно при максимальном наклоне обследуемого вперед. У здоровых людей это расстояние увеличивается на 4—5 см, а у больных анкилозирующим спондилитом практически не изменяется. 8. Определение ограничения дыхательных экскурсий грудной клетки – для выявления патологического процесса в реберно-позвоночных суставах. Измерение производится сантиметровой лентой на уровне IV ребра. В норме разница окружности грудной клетки между максимальным вдохом и выдохом составляет 6—8 см. При развитии анкилоза реберно-позвоночных суставов эта разница уменьшается до 1—2 см. При наличии эмфиземы легких проба не информативна. Это компенсирует большая подвижность диафрагмы. Возникает брюшной тип дыхания. 9. Проба Шобера — для выявления ограничения подвижности в поясничном отделе позвоночника. От V поясничного позвонка откладывают вверх 10 см и делают отметку. При максимальном наклоне вперед у здоровых лиц это расстояние увеличивается на 4—5 см, а при анкилозирующем спондилите практически не меняется (зависит от тяжести поражения позвоночника). 10. Проба Томайера — для оценки общей подвижности позвоночника. Определяется путем измерения в сантиметрах расстояния от среднего пальца вытянутых рук до пола при максимальном наклоне вперед. Это расстояние в норме равно нулю и увеличивается при ограничении сгибания позвоночника. 11. Позвоночный индекс (ПИ). Для его определения складываются величины (в см): расстояние подбородок – яремная вырезка грудины при максимальном отклонении головы назад, проба Отта, проба Шобера, дыхательная экскурсия грудной клетки. Из полученной суммы вычитают показатель пробы Томайера (в см). Величина ПИ в норме составляет в
среднем 27—30 см (индивидуально) и оценивается в динамике. Снижение ПИ свидетельствует о прогрессировании ограничения подвижности позвоночника.
Постепенно сглаживается поясничный лордоз, и ограничиваются движения в этом отделе позвоночника.
12. Как реакция на воспалительный процесс в области позвоночника, развиваются напряжение и ригидность паравертебральных мышц. При этом выявляется симптом «тетевы» — отсутствие расслабления прямых мышц спины на стороне сгибания при наклоне туловища во фронтальной плоскости. Поэтому, ограничение подвижности часто не соответствует степени анкилоза, поскольку, прежде всего, вызвано напряжением мышц из-за боли и воспаления.
Прогрессирующее уменьшение подвижности позвоночника приводит к его полной обездвиженности.
Спина больного при этом становится либо ровной плоской, лишенной физиологических изгибов, либо напоминает вопросительный знак из-за усиления шейного пордоза и грудного кифоза. Формируется характерная «поза просителя».
11. Позвоночный индекс (ПИ). Для его определения складываются величины (в см): расстояние подбородок – яремная вырезка грудины при максимальном отклонении головы назад, проба Отта, проба Шобера, дыхательная экскурсия грудной клетки. Из полученной суммы вычитают показатель пробы Томайера (в см). Величина ПИ в норме составляет в
среднем 27—30 см (индивидуально) и оценивается в динамике. Снижение ПИ свидетельствует о прогрессировании ограничения подвижности позвоночника.
Постепенно сглаживается поясничный лордоз, и ограничиваются движения в этом отделе позвоночника.
12. Как реакция на воспалительный процесс в области позвоночника, развиваются напряжение и ригидность паравертебральных мышц. При этом выявляется симптом «тетевы» — отсутствие расслабления прямых мышц спины на стороне сгибания при наклоне туловища во фронтальной плоскости. Поэтому, ограничение подвижности часто не соответствует степени анкилоза, поскольку, прежде всего, вызвано напряжением мышц из-за боли и воспаления.
Прогрессирующее уменьшение подвижности позвоночника приводит к его полной обездвиженности.
Спина больного при этом становится либо ровной плоской, лишенной физиологических изгибов, либо напоминает вопросительный знак из-за усиления шейного пордоза и грудного кифоза. Формируется характерная «поза просителя».
 II. Ярким клиническим проявлением ББ являются энтезопатии места прикрепления к пяточной кости пяточного сухожилия и подошвенного апоневроза.
III. За счет образования анкилозов грудинно – реберных сочленений резко уменьшатся экскурсия грудной клетки.
IV. Характерным является поражение так называемых корневых суставов – тазобедренных и плечевых. Поражение этих суставов начинается постепенно, носит симметричный характер, часто заканчивается анкилозированием. Нередко в дебюте заболевания в патологический процесс вовлекаются суставы нижних конечностей по типу моноолигоартрита. Вовлечение других периферических суставов возникает реже (10-15%). Например, поражение височно-нижнечелюстных суставов.
При этом следует отметить, что их поражение может наступать в любой стадии заболевания и часто бывает первым клиническим его симптомом. Особенностью такой формы ББ является то, что периферический артрит может быть временным проявлением заболевания и исчезать в процессе его течения. Поэтому в настоящее время из классификации ББ исключены центральная, периферическая, ризомелическая и скандинавская формы.
V. Приблизительно у 10 % пациентов первым симптомом бывают невралгии седалищных нервов, отличающиеся от аналогичных болей при грыжах межпозвоночных дисков отсутствием парестезии и других признаков поражения нервных корешков, а также уменьшением болей при движении и нарастанием их после периодов покоя.
VI. При ББ больные отмечают болезненность и припухание в области симфиза, грудино-ключичных сочленений возможен артрит одного или нескольких крупных суставов.
VII. Особенно неблагоприятно поражение тазобедренных суставов – при развитии в них сгибательных контрактур для удержания туловища в вертикальном положении развиваются сгибательные контрактуры и в коленных суставах, что резко ограничивает возможность ходьбы.
VIII. В диагностическом плане важнейшим признаком ББ считают поражение крестцово-подвздошных сочленений, поэтому всегда при подозрении на болезнь Бехтерева необходимо выявлять клинические и рентгенологические признаки сакроилеита.
В самых ранних стадиях заболевания возможно поражение одного из крестцово-подвздошных сочленений, однако уже через 3-5 лет развивается двустороннее поражение, столь типичное для ББ.
Начальные симптомы сакроилеита часто недостаточно информативны, более точные данные получают при рентгенографии крестцово-подвздошных сочленений, их рентгенотомографии, компьютерной томографии, сцинтиграфии с радиоактивным технецием.
Специфические клинические симптомы для диагностики сакроилеита
1. Симптом Макарова I.
При сакроилеите отмечают болезненность в проекции крестцово-подвздошных сочленений при постукивании диагностическим молоточком.
2. Симптом Макарова II.
Болезненность в крестцово-подвздошной области возникает и при резком пассивном раздвижении и сближении расслабленных прямых ног больного: больной лежит на спине, а врач обхватывает его ноги выше голеностопных суставов.
3. Симптом Кушелевского I.
Аналогичная боль возникает при надавливании на гребешки подвздошных костей больного спереди в положении его на спине.
4. Симптом Кушелевского II.
Боль в области крестца возникает также, если в положении больного на боку надавить сверху на крыло подвздошной кости.
5. Симптом Кушелевского III.
Боль вызывает и надавливание рукой на гребень подвздошной кости в положении больного на спине, если другой рукой отвести в сторону согнутую в коленном суставе ногу больного (врач одной рукой упирается на этот коленный сустав).
Поражение внутренних органов
Поражение глаз.
Наибольшее значение имеют передний увеит, ириты и иридоциклиты (у 20% больных), которые иногда становятся “маркером” ББ.
У некоторых пациентов они бывают первым симптомом болезни, задолго предшествующим остальным признакам. Нередко носят рецидивирующий характер.
Чаще ирит (иридоциклит) встречается у больных ББ с поражением периферических суставов и обычно бывает односторонним. Часто проявляется болью в глазу, светоболезнью, слезотечением.
Примечательно, что при этом не обнаруживается какого-либо параллелизма с тяжестью спондилита и ирит может развиваться в наиболее лёгких случаях заболевания.
Поражение ССС.
Нечасты, но разнообразны. Это аортит, миокардит, перикардит и миокардиодистрофия. Физикальная симптоматика при этом бывает довольно скромной.
Наиболее часта сердечная патология при длительно протекающем СА, при высокой активности процесса, особенно с сопутствующими периферическими артритами, лихорадкой, похуданием и анемией.
1. Возможен адгезивный перикардит, обнаруживаемый с помощью ЭХОкардиографии.
Описаны случаи тяжелого перикардита с прогрессирующей недостаточностью кровообращения.
2. Миокардит различной тяжести.
Для него типичны а-v блокады от I степени до полной а-v блокады с приступами Морганьи-Адамса-Стокса. Нередко отмечают умеренное увеличение сердца, тахикардию. Реже – тяжелое поражение миокарда типа кардиомиопатии.
3. Поражение эндокарда и клапанного аппарата с формированием пороков клапанов (обычно в виде их недостаточности), что иногда приводит к сердечной недостаточности.
4. При ББ наиболее характерна довольно редко встречающаяся изолированная недостаточность аортального клапана, вызванная воспалительными изменениями как в собственно аорте с её последующим расширением, так и в створках клапана.
Отверстие аорты и восходящая часть её оказываются расширенными, створки клапана склерозированы, но не спаяны между собой.
Возможно развитие аневризмы восходящей и верхней части нисходящей аорты.
5. У лиц молодого возраста с минимальными проявлениями спондилита возможно развитие острого аортита и быстрое нарушение функции миокарда. Фиброз субаортальных отделов может вызвать нарушение проводимости и даже полную поперечную блокаду.
Поражение легких.
Наблюдается редко.
1. При исследовании органов дыхания выявляется ограничение дыхательной экскурсии легких. Постепенно формируется эмфизема легких, развивающаяся вследствие кифоза и поражения реберно-позвоночных суставов.
2. Специфичным поражением легких при ББ считается развитие апикального пневмофиброза, который встречается не часто (3-4%).
Склерозирующие изменения в легких бывают двусторонними и локализуются в области верхушек, иногда симулируя туберкулёз (тем более что их исходом могут стать выраженный фиброз и образование полостей). Полагают, что эти изменения возникают вследствие вялотекущего хронического пневмонита. Клинически они проявляются кашлем с мокротой, одышкой, кровохарканьем. Образовавшиеся полости могут вторично инфицироваться бактериальной или грибковой флорой.
Патология нервной системы.
При ББ относительно редка.
1. У некоторых больных ББ выявляются признаки поражения периферической нервной системы, обусловленные вторичным шейно-грудным или пояснично-крестцовым радикулитом.
2. Позвоночник при анкилозе и остеопорозе подвержен переломам (даже после небольших травм), что может приводить к повреждениям спинного мозга с параплегией, тетрапарезон.
1) Переломы шейного отдела наиболее часто встречаются на уровне СV—CVI.
2) Возможны атлантозатылочные подвывихи и смещения, которые проявляются угрожающими жизни симптомами сдавления верхней части спинного мозга или ствола мозга.
Первыми симптомами этих осложнений иногда бывают резкие боли в области затылочной кости, вызванные раздражением задних корешков спинномозговых нервов.
3) В очень редких случаях возникает хронический пояснично-крестцовый арахноидит (эпидурит). При этом наблюдаются расстройства, чувствительности и движений ног, а также нарушение функции тазовых органов. Может возникнуть синдром «конского хвоста» вследствие хронического эпидурита (поражение твердой оболочки спинного мозга) с импотенцией и недержанием мочи. Диагноз пояснично-крестцового арахноидита подтверждается умеренным повышением содержания белка в цереброспинальной жидкости.
Поражение почек
По данным разных авторов поражение почек при ББ развивается у 5—31% больных. Отеки, гипертензия, анемический синдром и почечная недостаточность появляются на поздних стадиях заболевания на фоне присоединения амилоидоза почек, который является самым частым вариантом почечной патологии при ББ. Причинами амилоидоза почек является высокая активность воспалительного процесса и тяжелое прогрессирующее течение заболевания. Реже встречается IgA-нефропатия. Иногда причинами мочевого синдрома, проявляющегося протеинурией и микрогематурией, может стать длительный прием нестероидных противовоспалительных препаратов с развитием лекарственной нефропатии.
Системный васкулит
Описаны также единичные случаи выраженного системного васкулита, напоминающего узелковый периартериит.
Поражение ЖКТ
Более половины больных страдают колитом или илеитом, которые обычно протекают бессимптомно, но у 5—10% больных наблюдается развернутая картина неспецифического язвенного колита или болезни Крона.
Поражение мочеполовой системы
Есть данные, что среди мужчин, больных АС, повышена распространенность простатита.
II. Ярким клиническим проявлением ББ являются энтезопатии места прикрепления к пяточной кости пяточного сухожилия и подошвенного апоневроза.
III. За счет образования анкилозов грудинно – реберных сочленений резко уменьшатся экскурсия грудной клетки.
IV. Характерным является поражение так называемых корневых суставов – тазобедренных и плечевых. Поражение этих суставов начинается постепенно, носит симметричный характер, часто заканчивается анкилозированием. Нередко в дебюте заболевания в патологический процесс вовлекаются суставы нижних конечностей по типу моноолигоартрита. Вовлечение других периферических суставов возникает реже (10-15%). Например, поражение височно-нижнечелюстных суставов.
При этом следует отметить, что их поражение может наступать в любой стадии заболевания и часто бывает первым клиническим его симптомом. Особенностью такой формы ББ является то, что периферический артрит может быть временным проявлением заболевания и исчезать в процессе его течения. Поэтому в настоящее время из классификации ББ исключены центральная, периферическая, ризомелическая и скандинавская формы.
V. Приблизительно у 10 % пациентов первым симптомом бывают невралгии седалищных нервов, отличающиеся от аналогичных болей при грыжах межпозвоночных дисков отсутствием парестезии и других признаков поражения нервных корешков, а также уменьшением болей при движении и нарастанием их после периодов покоя.
VI. При ББ больные отмечают болезненность и припухание в области симфиза, грудино-ключичных сочленений возможен артрит одного или нескольких крупных суставов.
VII. Особенно неблагоприятно поражение тазобедренных суставов – при развитии в них сгибательных контрактур для удержания туловища в вертикальном положении развиваются сгибательные контрактуры и в коленных суставах, что резко ограничивает возможность ходьбы.
VIII. В диагностическом плане важнейшим признаком ББ считают поражение крестцово-подвздошных сочленений, поэтому всегда при подозрении на болезнь Бехтерева необходимо выявлять клинические и рентгенологические признаки сакроилеита.
В самых ранних стадиях заболевания возможно поражение одного из крестцово-подвздошных сочленений, однако уже через 3-5 лет развивается двустороннее поражение, столь типичное для ББ.
Начальные симптомы сакроилеита часто недостаточно информативны, более точные данные получают при рентгенографии крестцово-подвздошных сочленений, их рентгенотомографии, компьютерной томографии, сцинтиграфии с радиоактивным технецием.
Специфические клинические симптомы для диагностики сакроилеита
1. Симптом Макарова I.
При сакроилеите отмечают болезненность в проекции крестцово-подвздошных сочленений при постукивании диагностическим молоточком.
2. Симптом Макарова II.
Болезненность в крестцово-подвздошной области возникает и при резком пассивном раздвижении и сближении расслабленных прямых ног больного: больной лежит на спине, а врач обхватывает его ноги выше голеностопных суставов.
3. Симптом Кушелевского I.
Аналогичная боль возникает при надавливании на гребешки подвздошных костей больного спереди в положении его на спине.
4. Симптом Кушелевского II.
Боль в области крестца возникает также, если в положении больного на боку надавить сверху на крыло подвздошной кости.
5. Симптом Кушелевского III.
Боль вызывает и надавливание рукой на гребень подвздошной кости в положении больного на спине, если другой рукой отвести в сторону согнутую в коленном суставе ногу больного (врач одной рукой упирается на этот коленный сустав).
Поражение внутренних органов
Поражение глаз.
Наибольшее значение имеют передний увеит, ириты и иридоциклиты (у 20% больных), которые иногда становятся “маркером” ББ.
У некоторых пациентов они бывают первым симптомом болезни, задолго предшествующим остальным признакам. Нередко носят рецидивирующий характер.
Чаще ирит (иридоциклит) встречается у больных ББ с поражением периферических суставов и обычно бывает односторонним. Часто проявляется болью в глазу, светоболезнью, слезотечением.
Примечательно, что при этом не обнаруживается какого-либо параллелизма с тяжестью спондилита и ирит может развиваться в наиболее лёгких случаях заболевания.
Поражение ССС.
Нечасты, но разнообразны. Это аортит, миокардит, перикардит и миокардиодистрофия. Физикальная симптоматика при этом бывает довольно скромной.
Наиболее часта сердечная патология при длительно протекающем СА, при высокой активности процесса, особенно с сопутствующими периферическими артритами, лихорадкой, похуданием и анемией.
1. Возможен адгезивный перикардит, обнаруживаемый с помощью ЭХОкардиографии.
Описаны случаи тяжелого перикардита с прогрессирующей недостаточностью кровообращения.
2. Миокардит различной тяжести.
Для него типичны а-v блокады от I степени до полной а-v блокады с приступами Морганьи-Адамса-Стокса. Нередко отмечают умеренное увеличение сердца, тахикардию. Реже – тяжелое поражение миокарда типа кардиомиопатии.
3. Поражение эндокарда и клапанного аппарата с формированием пороков клапанов (обычно в виде их недостаточности), что иногда приводит к сердечной недостаточности.
4. При ББ наиболее характерна довольно редко встречающаяся изолированная недостаточность аортального клапана, вызванная воспалительными изменениями как в собственно аорте с её последующим расширением, так и в створках клапана.
Отверстие аорты и восходящая часть её оказываются расширенными, створки клапана склерозированы, но не спаяны между собой.
Возможно развитие аневризмы восходящей и верхней части нисходящей аорты.
5. У лиц молодого возраста с минимальными проявлениями спондилита возможно развитие острого аортита и быстрое нарушение функции миокарда. Фиброз субаортальных отделов может вызвать нарушение проводимости и даже полную поперечную блокаду.
Поражение легких.
Наблюдается редко.
1. При исследовании органов дыхания выявляется ограничение дыхательной экскурсии легких. Постепенно формируется эмфизема легких, развивающаяся вследствие кифоза и поражения реберно-позвоночных суставов.
2. Специфичным поражением легких при ББ считается развитие апикального пневмофиброза, который встречается не часто (3-4%).
Склерозирующие изменения в легких бывают двусторонними и локализуются в области верхушек, иногда симулируя туберкулёз (тем более что их исходом могут стать выраженный фиброз и образование полостей). Полагают, что эти изменения возникают вследствие вялотекущего хронического пневмонита. Клинически они проявляются кашлем с мокротой, одышкой, кровохарканьем. Образовавшиеся полости могут вторично инфицироваться бактериальной или грибковой флорой.
Патология нервной системы.
При ББ относительно редка.
1. У некоторых больных ББ выявляются признаки поражения периферической нервной системы, обусловленные вторичным шейно-грудным или пояснично-крестцовым радикулитом.
2. Позвоночник при анкилозе и остеопорозе подвержен переломам (даже после небольших травм), что может приводить к повреждениям спинного мозга с параплегией, тетрапарезон.
1) Переломы шейного отдела наиболее часто встречаются на уровне СV—CVI.
2) Возможны атлантозатылочные подвывихи и смещения, которые проявляются угрожающими жизни симптомами сдавления верхней части спинного мозга или ствола мозга.
Первыми симптомами этих осложнений иногда бывают резкие боли в области затылочной кости, вызванные раздражением задних корешков спинномозговых нервов.
3) В очень редких случаях возникает хронический пояснично-крестцовый арахноидит (эпидурит). При этом наблюдаются расстройства, чувствительности и движений ног, а также нарушение функции тазовых органов. Может возникнуть синдром «конского хвоста» вследствие хронического эпидурита (поражение твердой оболочки спинного мозга) с импотенцией и недержанием мочи. Диагноз пояснично-крестцового арахноидита подтверждается умеренным повышением содержания белка в цереброспинальной жидкости.
Поражение почек
По данным разных авторов поражение почек при ББ развивается у 5—31% больных. Отеки, гипертензия, анемический синдром и почечная недостаточность появляются на поздних стадиях заболевания на фоне присоединения амилоидоза почек, который является самым частым вариантом почечной патологии при ББ. Причинами амилоидоза почек является высокая активность воспалительного процесса и тяжелое прогрессирующее течение заболевания. Реже встречается IgA-нефропатия. Иногда причинами мочевого синдрома, проявляющегося протеинурией и микрогематурией, может стать длительный прием нестероидных противовоспалительных препаратов с развитием лекарственной нефропатии.
Системный васкулит
Описаны также единичные случаи выраженного системного васкулита, напоминающего узелковый периартериит.
Поражение ЖКТ
Более половины больных страдают колитом или илеитом, которые обычно протекают бессимптомно, но у 5—10% больных наблюдается развернутая картина неспецифического язвенного колита или болезни Крона.
Поражение мочеполовой системы
Есть данные, что среди мужчин, больных АС, повышена распространенность простатита.
 Течение заболевания
Течение заболевания бывает самым разнообразным. У одного больного могут наблюдаться лишь незначительная скованность движений, а на рентгенограммах — нечеткие признаки сакроилеита. У другого же, напротив, позвоночник срастается на всем протяжении, оба тазобедренных и другие суставы конечностей поражены тяжелейшим артритом и вдобавок наблюдаются внесуставные проявления. Некоторые больные чувствуют себя настолько хорошо, что болезнь у них выявляют только на поздних стадиях.
Течение ББ у женщин имеет ряд особенностей:
Течение заболевания
Течение заболевания бывает самым разнообразным. У одного больного могут наблюдаться лишь незначительная скованность движений, а на рентгенограммах — нечеткие признаки сакроилеита. У другого же, напротив, позвоночник срастается на всем протяжении, оба тазобедренных и другие суставы конечностей поражены тяжелейшим артритом и вдобавок наблюдаются внесуставные проявления. Некоторые больные чувствуют себя настолько хорошо, что болезнь у них выявляют только на поздних стадиях.
Течение ББ у женщин имеет ряд особенностей:
- периоды обострений чередуются, с длительными ремиссиями (до 5-10 лет);
- более частое одностороннее поражение крестцово-подвздошного сочленения;
- редко встречается вариант «бамбуковой палки»;
- часто наблюдается развитие аортальной недостаточности при поражении сердца.
Лабораторные показатели
В целом при ББ лабораторные данные имеют вспомогательное значение и не всегда коррелируют с клинической картиной заболевания. Поэтому при контроле за эффективностью лечения и активностью процесса следует ориентироваться преимущественно на клинические данные. 1. У 80 % больных увеличена СОЭ, часто очень значительно (до 50 мм/час и выше). Но при ББ она мало отражает действительную активность болезни и эффект лечения. На поздних стадиях заболевания СОЭ иногда становится стойко нормальной. 2. Гипохромная анемия и лейкоцитоз встречаются редко. 3. Прочие лабораторные показатели воспалительного процесса (альфа2 – глобулин, фибриноген, гексозы, СРБ, сиаловые кислоты, серомукоид и т.п.) обычно повышены весьма умеренно, не обнаруживая параллелизма с высокой СОЭ, а у ряда больных остаются нормальными. 4. У части пациентов отмечается повышение уровня альфа1 и альфа2 –глобулинов, γ – глобулина, отдельных классов иммуноглобулинов и антистрептолизина-О. При высокой степени активности отмечается повышение уровня циркулирующих иммунных комплексов, увеличение содержания в сыворотке крови иммуноглобулинов класса А, М и G, а специфичным является выявление НLА-В27. 5. При тяжелом течении повышена активность ЩФ. 6. Реакции на РФ – отрицательные. 7. В синовиальной жидкости при периферическом артрите обнаруживаются неспецифические воспалительные изменения: нейтрофильный лейкоцитоз, нарастание содержания белка, низкая вязкость. Рагоциты отсутствуют, содержание комплемента в норме. Рентгенологические изменения Самым важным и ранним признаком ББ являются рентгенологические симптомы двустороннего сакроилеита. Отсутствие их всегда заставляет усомниться в нозологическом диагнозе. Рентгенограмму костей таза следует проводить в проекции Фергюсона (прямая проекция с камерой, установленной под углом 25—30° в головном направлении), в которой крестец не перекрывает подвздошную кость. Однако надо помнить, что при легком течении заболевания проходят годы, прежде чем на обычных рентгенограммах появятся четкие признаки сакроилеита. Увидеть их на самых ранних стадиях позволяют КТ и МРТ. Рентгенологические стадии сакроилеита.
I. Начальная или ранняя.
Рентгенологические стадии сакроилеита.
I. Начальная или ранняя.
- Вначале изменённым может оказаться только один сустав, но уже через несколько месяцев выявляется вовлечение в процесс и второго.
- Первым проявлением сакроилеита бывает нечёткость костных краёв, образующих данный сустав, что, по-видимому, связано с местной декальцификацией.
- Наблюдаются очаги субхондрального остеосклероза и остеопороза.
- Суставная щель при этом кажется более широкой.
Диагноз
В диагностике ББ ранее использовали следующие международные критерии (Римские критерии 1961 г.): I Наличие боли в пояснице более 3-х месяцев, не уменьшающейся во время отдыха. II. Наличие боли и ощущение скованности в грудном отделе позвоночника. III. Ограничение дыхательных движений (экскурсий) грудной клетки. IV. Тугоподвижность поясничного отдела позвоночника V. Ирит или иридоциклит в данное время или в анамнезе. VI. Типичные рентгенологические изменения двустороннего сакроилеита. VII. Рентгенологические признаки синдесмофитоза. Для постановки диагноза требуется наличие четырёх из первых пяти критериев, либо при наличии шестого критерия (двустороннего сакроилеита) в сочетании с любым из остальных пяти критериев. Позднее были предложены Нью-Йоркские критерии 1966 г.| Критерии | Клинические | Рентгенологические |
| Нью-Йоркские критерии 1966 г. |
|
1. Двусторонний сакроилеит III—IV стадий 2. Односторонний сакроилеит III—IV стадий или двусторонний сакроилеит II стадии |
- Начало заболевания между 20 и 30 годами (преимущественно у мужчин).
- Обратимые артриты крупных суставов.
- Боли в тазобедренных: суставах, пятках и ягодицах.
- Невралгии седалищного нерва.
- Значительное увеличение СОЭ, не адекватное внешним скромным проявлением воспаления.
 Боль в спине при анкилозирующем спондилите имеет пять отличительных признаков:
I. Появляется раньше 40 лет;
II. Возникает исподволь;
III. Продолжается не менее 3-х месяцев;
IV. Cопровождается утренней скованностью;
V. Проходит при физической нагрузке.
При других заболеваниях, когда боль вызвана не воспалением, а механическим повреждением или дегенеративными процессами, эти признаки отсутствуют. Иногда боль в спине обусловлена метаболическими расстройствами, инфекцией или опухолью, что тоже надо учитывать в дифференциальной диагностике.
Боль в спине при анкилозирующем спондилите имеет пять отличительных признаков:
I. Появляется раньше 40 лет;
II. Возникает исподволь;
III. Продолжается не менее 3-х месяцев;
IV. Cопровождается утренней скованностью;
V. Проходит при физической нагрузке.
При других заболеваниях, когда боль вызвана не воспалением, а механическим повреждением или дегенеративными процессами, эти признаки отсутствуют. Иногда боль в спине обусловлена метаболическими расстройствами, инфекцией или опухолью, что тоже надо учитывать в дифференциальной диагностике.
 Дифференциальный диагноз проводят в первую очередь с другими серонегативными спондилоартритами, спондилостеохондрозом, при периферической форме – с ревматоидным артритом (РА).
Дифференциальный диагноз проводят в первую очередь с другими серонегативными спондилоартритами, спондилостеохондрозом, при периферической форме – с ревматоидным артритом (РА).
 1. Остеохондроз позвоночника, при котором боли усиливаются после физических нагрузок, не ограничивается сгибание в сагиттальной плоскости, отсутствуют воспалительные изменения в крови и признаки сакроилеита.
2. В поздней стадии развития ревматоидного артрита также могут поражаться крестцово-подвздошные сочленения и суставы позвоночника. Однако при РА чаще вовлекается шейный отдел позвоночника, отсутствует окостенение околопозвоночных тканей, не ограничена экскурсия грудной клетки, выявляется симметричный эрозивный артрит мелких суставов кистей и стоп.
Сакроилеит типичен для спондилоартропатий и редко встречается при других заболеваниях.
3. Дифференциальный диагноз с другими серонегативными спондилоартритами.
В нозологической дифференциальной диагностике следует иметь в виду практически неотличимые от ББ воспалительные поражения позвоночника и крестцово-подвздошных суставов и некоторые другие R –признаки при псориатическом артрите, суставной синдром при болезни Крона, неспецифическом язвенном колите, синдроме Рейтера, которые, как и ББ, развиваются преимущественно у носителей антигена гистосовместимости В27.
1) Псориатический артрит характеризуется следующими критериями:
1. Остеохондроз позвоночника, при котором боли усиливаются после физических нагрузок, не ограничивается сгибание в сагиттальной плоскости, отсутствуют воспалительные изменения в крови и признаки сакроилеита.
2. В поздней стадии развития ревматоидного артрита также могут поражаться крестцово-подвздошные сочленения и суставы позвоночника. Однако при РА чаще вовлекается шейный отдел позвоночника, отсутствует окостенение околопозвоночных тканей, не ограничена экскурсия грудной клетки, выявляется симметричный эрозивный артрит мелких суставов кистей и стоп.
Сакроилеит типичен для спондилоартропатий и редко встречается при других заболеваниях.
3. Дифференциальный диагноз с другими серонегативными спондилоартритами.
В нозологической дифференциальной диагностике следует иметь в виду практически неотличимые от ББ воспалительные поражения позвоночника и крестцово-подвздошных суставов и некоторые другие R –признаки при псориатическом артрите, суставной синдром при болезни Крона, неспецифическом язвенном колите, синдроме Рейтера, которые, как и ББ, развиваются преимущественно у носителей антигена гистосовместимости В27.
1) Псориатический артрит характеризуется следующими критериями:
- поражение дистальных межфаланговых суставов кистей и стоп (горизонтальный тип поражения);
- одновременное поражение 3 суставов одного пальца (осевой тип поражения);
- раннее вовлечение в процесс пальцев стоп;
- талалгия;
- наличие кожных псориатических высыпаний или поражение ногтей;
- случаи псориаза у родственников;
- отрицательный РФ;
- остеолиз;
- сакроилеит;
- развитие паравертебральных оссификаций.
- Главным компонентом лечения служат наиболее мощные НПВС, назначаемые непрерывно в течение многих месяцев, иногда практически постоянно.
- В первый период лечения применяют полную дозу, после достижения терапевтического эффекта она может быть снижена.
- Постепенная отмена препарата целесообразна только при практически полном устранении болевого синдрома, что наблюдается не столь редко.
- Однако при этом необходимо иметь в виду, что при первых же симптомах обострения болезни приём лекарственных средств должен быть возобновлён.
- Основными препаратами являются бутадион, диклофенак и особенно индометацин. Их терапевтическое действие при ББ настолько велико, что полное отсутствие эффекта данных средств, по мнению ряда авторов, вызывает сомнения в правильности диагноза (особенно при “центральной” форме).
- Необходимо отметить, что желателен приём какого-либо одного из этих препаратов, комбинация двух допускается лишь при явно недостаточном эффекте одного средства в полной дозе.
- При комбинации двух противовоспалительных средств доза второго препарата (а иногда и обоих) может быть уменьшена (например, назначают 100 мг индометацина и 300 мг бутадиена).
- Индометацин, бутадион и диклофенак в большинстве случаев ББ оказывают быстрый лечебный эффект, проявляющийся уже в течение 1-2 суток и в последующем нарастающий,
- Длительный приём этих средств позволяет у многих больных добиться состояния ремиссии и сохранить трудоспособность.
- Есть основания полагать, что настойчивое длительное применение указанных препаратов не только устраняет очевидные клинические проявления болезни, но способно затормозить прогрессирование основного патологического процесса.
- Все остальные нестероидные противовоспалительные препараты (в том числе ацетилсалициловая кислота, бруфен, напроксен, сулиндак) при ББ заметно уступают индометацину, бутадиону и диклофенаку, хотя могут оказаться эффективными в лёгких случаях этой болезни.
- Оказывают при ББ более слабое действие, чем при других воспалительных ревматических заболеваниях. В большинстве случаев их назначает при данной болезни нецелесообразно.
- Использование преднизолона обосновано лишь при полной неэффективности нестероидных препаратов, причём желательно назначение небольших начальных доз (10-15 мг в день).
- Специальным показанием для назначения кортикостероидов является такие внесуставные проявления, как воспалительные поражения глаз (ириты, иридоциклиты) и очень редко встречающиеся тяжёлые лихорадочные формы болезни с системным васкулитом (септический вариант). При последних может возникнуть необходимость в применении более высоких суточных доз – до 30-40 мг преднизолона в день.
- В то же время при периферических артритах местное (внутрисуставное) применение таких кортикостероидов, как гидрокортизон и особенно, кеналог, дипроспан, метипред, вполне обоснованно, и должны использоваться шире.
- Препятствовать тугоподвижности позвоночника и периферических суставов.
- Растяжение позвоночника и исправление осанки.
- Комплекс физических упражнений, которые не должны вызывать слишком большой нагрузки, нужно делать несколько раз вдень, чередуя с достаточным отдыхом


